Повышение электрической активности
Биоэлектрическая активность мозга
Мозг человека содержит не исчисляемое количество синоптических связей, которые формируют центральную нервную систему. Любое, даже самое малое, изменение может нарушить биоэлектрическую активность мозга.
Ритмы биоэлектрической активности
Нейроны головного мозга имеют собственные электрические волны, которые можно зарегистрировать при помощи электроэнцефалограммы. Эта процедура позволяет узнать многое о состоянии здоровья человека.
Биоэлектрические ритмы разделяют на несколько видов по частоте и амплитуде:
- Альфа-волны. Этот тип волн появляется, когда человек мечтает. Они связаны с образным мышлением. Такое состояние появляется у человека, когда он расслаблен, занимается йогой или медитацией. В эти периоды картинки в голове становятся намного ярче, а границы отчетливее. В таком состоянии мозг способен быстрее воспринимать новую информацию. Частота альфа-волн составляет 8-13 Гц.
- Бета-волны. Этот тип волн преобладает в то время, когда человек бодрствует. Он характеризуется двигательной активностью. В этот период активизируется левое полушарие мозга. Переизбыток бета-волн можно заметить по поведению людей. В этом случае оно характеризуется повышенной эмоциональностью и перевозбуждением. Депрессия и состояние апатии говорят о недостатке бета-волн в мозге. Люди с преобладанием ритма этих волн часто зависимы от разнообразных вредных привычек, таких как алкоголь, курение и наркотики. К вечеру волновая активность снижается. Частота бета-волн составляет 14-20 Гц.
- Гамма-волны. Преобладание этих биоэлектрических ритмов вызывает состояние гиперсознания. Обычный рассудок уходит на второй план. Это состояние в народе называется вдохновением. Частота ритма этих волн – 21 -30 Гц.
- Дельта-волны. Этот ритм имеет самую низкую частоту, которая составляет 1-4 Гц. Люди, в чьем мозге чаще всего активизируются дельта-волны, отличаются повышенной интуицией. Также их наличие помогает людям лучше ориентироваться в пространстве. Переизбыток дельта-волн заставляет человека испытывать чувство вины, даже если он не причастен к происшедшему.
- Тета-волны. Подобный ритм регистрируется в состоянии медитации или во сне со сновидениями. Именно в этом состоянии некоторые представители человечества видят пророческие сны. Картинки, возникающие в голове, более размытые и несут глубокий смысл. Большое количество людей лишены активности волн этого типа. Частота ритма составляет 4-8 Гц.
Дезорганизация биоэлектрической активности
В некоторых случаях могут наблюдаться диффузные изменения БЭА мозга, которые могут влиять на общее состояние здоровья человека.
Причинами нарушений работы головного мозга могут быть:
- Сотрясения и травмы головного мозга. При средней степени тяжести не требуется специального лечения для восстановления волновых ритмов.
- Воспаления спинного и головного мозга. Как правило, диффузные изменения БЭА возникают при менингите.
- Радиоактивное облучение влечет изменения средней тяжести биоэлектрической активности мозга.
- Токсическое отравление. Для восстановления волнового ритма потребуется длительное лечение.
- Атеросклероз. В начальной стадии заболевания изменения волнового ритма не слишком заметны, но если болезнь прогрессирует, то происходит массовое отмирание клеток головного мозга, и нейронная проводимость заметно ухудшается.
- Общие изменения в структуре головного мозга, вызванные слабым иммунитетом.
Симптомами диффузных изменений могут служить:
- частые головные боли;
- головокружения;
- невроз;
- апатия;
- депрессивное состояние;
- рассеянность;
- потеря интереса ко всему происходящему;
- резкие перепады настроения;
- быстрая утомляемость;
- низкая самооценка;
- медленная реакция;
- резкие перепады артериального давления.
Последствия диффузных изменений
Если симптомы нарушений были замечены на ранней стадии, и вовремя было назначено правильное лечение, то в будущем не возникнет проблем со здоровьем. Однако если человек долгое время игнорировал признаки диффузных изменений, то в дальнейшем это может отразиться в виде:
- психоэмоциональных заболеваний;
- судорог;
- образования отеков тканей;
- нарушения моторики;
- отсталости в развитии;
- низкого уровня иммунной защиты.
Игнорирование симптомов и отсутствие лечения могут спровоцировать появление эпилепсии.
Методы диагностики
Если человек заметил признаки дезорганизации мозговой деятельности, то ему необходимо обратиться к врачу и пройти обследования, которые помогут выявить отклонения, а также проконсультироваться с ним о том, как повысить активность мозга.
Основными методами диагностики диффузных изменений биоэлектрической активности головного мозга являются:
- Осмотр. Первое обследование, которое обязан провести специалист. Изучение внешних симптомов может рассказать о многих аномалиях.
- Магнитно-резонансная томография. Благодаря этому обследованию возможно обнаружение новообразований, являющихся причиной дезорганизации БЭА мозга. При введении специального препарата внутривенно на снимке можно отследить общее состояние сосудов, которые так же могут повлечь диффузные изменения в головном мозге.
- Электроэнцефалография. Данный вид диагностики позволяет в полной мере отследить волновые ритмы в мозге и выявить множество отклонений.
Основным видом диагностирования нарушения биоэлектрической активности является электроэнцефалография.
К голове пациента подключаются специальные датчики, которые фиксируют реакцию головного мозга на разнообразные внешние раздражители. Все показатели отражаются на бумаге в виде волн.
По результатам ЭЭГ можно определить область головного мозга, в которой обнаружены диффузные изменения БЭА и степень ее поражения.
Нагрузки, которые выполняются при ЭЭГ:
- воздействие светом;
- медленное открытие или закрытие глаз;
- специальная техника дыхания;
- звуковые импульсы.
ЭЭГ не требует специальной подготовки. Перед обследованием необходимо:
- не употреблять алкоголь в течение 2-х дней до ЭЭГ;
- не иметь острых респираторных заболеваний;
- не принимать большое количество еды;
- не курить за 2 часа до начала обследования;
- отказаться от приема некоторых медикаментов.
Несмотря на то, что процедура может выглядеть весьма опасно из-за большого количества проводов и датчиков, нужно знать, что ЭЭГ полностью безопасно для здоровья человека.
Влияние питания на БЭА мозга
Для увеличения активности мозга необходимо поступление в организм таких витаминов и минеральных веществ, как:
- йод;
- цинк;
- медь;
- марганец;
- витамины группы B;
- витамин C;
- кальций и др.
Для восполнения запасов этих веществ можно пить витаминные комплексы или БАД, но также эти соединения содержатся в различных продуктах питания:
- морская и речная рыба;
- цветная капуста;
- яйца;
- молоко, творог и сыр;
- авокадо;
- семена подсолнечника;
- овсяная каша;
- орехи;
- диетическое мясо;
- бананы и виноград;
- сельдь;
- картофель;
- кунжут;
- манго;
- яблоки;
- печень;
- морская капуста;
- сливочное масло.
Помимо этих продуктов питания необходимо обеспечивать организм нужным количеством воды. В сутки рекомендуется выпивать 1,5-2,5 литра чистой негазированной воды.
Как повысить
Каждый человек должен задуматься, как увеличить мозговую активность, так как от этого зависит уровень его жизни. Головной мозг, как и весь организм в целом, нуждается в постоянных тренировках. При их отсутствии наблюдается резкий упадок сил.
Повышение активности мозга можно обеспечить, выполняя следующие упражнения:
- В детстве всех часто заставляли учить стихотворения наизусть и не зря, ведь это является оптимальной нагрузкой для мозга. Для получения положительного результата достаточно раз в день учить по одному четверостишию.
- Разгадывание кроссвордов и разнообразных ребусов. Также в эту категорию можно отнести решение судоку. В течение дня необходимо разгадывать по 2-3 судоку или одному большому кроссворду.
- Играть в настольные игры.
- В походе за покупками напрягайте свой мозг, для этого достаточно в уме просчитывать общую стоимость своих покупок. Не обязательно, чтобы цифра была точной. Она должна быть приближенной.
- Любое непривычное действие для организма оказывает нагрузку для мозга. Так, например, во время чистки зубов можно поменять руку, обуваться с другой ноги, размешать сахар в чае при помощи левой руки.
- Во время прогулки нужно концентрировать свое внимание на человеке или каком-то предмете. Когда он пропадет из поля зрения, необходимо полностью воспроизвести его образ в голове и думать о нем.
Помимо умственных упражнений, необходимо выполнять и физические. Они позволяют организму расслабиться и снять нервное напряжение, а также снабжают головной мозг нужным количеством кислорода. Вечерняя пробежка улучшит общее состояние организма и поможет оставаться мозгам «светлыми». Такой вид физической нагрузки рекомендуется, если на следующий день назначена какая-либо важная встреча.
Использование народной медицины
Для профилактики диффузных изменений врачи нередко рекомендуют использовать в домашних условиях рецепты народной медицины. Однако перед тем как увеличить активность мозга этими методами, нужно убедиться в отсутствии аллергии на компоненты.
Самые распространенные рецепты:
- В кастрюлю засыпать по 2 столовых ложки луковой шелухи и шиповника, а также 5 столовых ложек иголок сосны. Залить эту смесь литром холодной воды, поставить на средний огонь и довести до кипения. В течение 30 минут кипятить, после этого процедить отвар и принимать препарат по одной столовой ложке 5 раз в сутки. Длительность курса составляет 2 недели.
- Смешать 1 столовую ложку мяты и 1 столовую ложку шалфея. Добавить 500 мл кипятка и оставить на ночь. Настой принимается один раз в день по 2 столовых ложки с утра.
- В термоустойчивую посуду отправить по 1 столовой ложке листьев малины и брусники, 1 столовую ложку душицы и 4 столовых ложки бадана. Емкость поставить на плиту, добавить пол-литра кипятка и кипятить в течение 15 минут на среднем огне. Принимать раз в сутки по 1 столовой ложки отвара на протяжении 21 дня.
- Одну чайную ложку розмарина залить стаканом кипятка, накрыть и дать настояться в течение 3-4 часов. Ежедневно рекомендуется выпивать по одному стакану средства в день.
- Одну столовую ложку чая перемешать с одной чайной ложкой мелиссы и залить литром кипятка. В течение дня следует выпивать литр такого напитка.
- В небольшую термоустойчивую емкость налить 1 стакан воды и добавить 1 столовую ложку коры рябины. Поставить на огонь и кипятить 10-15 минут. Необходимо принимать по 2 столовые ложки лекарства 3 раза в день на протяжении месяца.
Эти методы не нанесут вреда ребенку. Перед применением необходимо убедиться в отсутствии аллергии.
Одновременно потребляя правильные продукты питания, выполняя физические и умственные нагрузки, а также используя методы народной медицины, можно добиться заметных успехов в усилении мозговой активности и повышении интеллекта.
Биоэлектрическая активность мозга Ссылка на основную публикацию
Ээг головного мозга — что это?
С помощью метода электроэнцефалографии (аббревиатура ЭЭГ), наряду с компьютерной или магнитно-резонансной томографией (КТ, МРТ), изучается деятельность головного мозга, состояние его анатомических структур. Процедуре отведена огромная роль в выявлении различных аномалий методом изучения электрической активности мозга.
ЭЭГ – автоматическая запись электрической активности нейронов структур головного мозга, выполняемая с помощью электродов на специальной бумаге. Электроды крепятся к различным участкам головы и регистрируют деятельность мозга. Таким образом осуществляется запись ЭЭГ в виде фоновой кривой функциональности структур мыслительного центра у человека любого возраста.
Выполняется диагностическая процедура при различных поражениях центральной нервной системы, например, дизартрии, нейроинфекции, энцефалитах, менингитах. Результаты позволяют оценить в динамике патологии и уточнить конкретное место повреждения.
ЭЭГ проводится в соответствии со стандартным протоколом, отслеживающим активность в состоянии сна и бодрствования, с проведением специальных тестов на реакцию активации.
Взрослым пациентам диагностика осуществляется в неврологических клиниках, отделениях городских и районных больниц, психиатрическом диспансере. Чтобы быть уверенным в анализе, желательно обратиться к опытному специалисту, работающему в отделении неврологии.
Что показывают результаты ЭЭГ
Электроэнцефалограмма показывает функциональное состояние структур головного мозга при умственной, физической нагрузке, во время сна и бодрствования. Это абсолютно безопасный и простой метод, безболезненный, не требующий серьезного вмешательства.
Сегодня ЭЭГ широко применяется в практике врачей-неврологов при диагностике сосудистых, дегенеративных, воспалительных поражений головного мозга, эпилепсии. Также метод позволяет определить расположение опухолей, травматических повреждений, кист.
ЭЭГ с воздействием звука или света на пациента помогает выразить истинные нарушения зрения и слуха от истерических. Метод применяется для динамического наблюдения за больными в реанимационных палатах, в состоянии комы.
Норма и нарушения у детей
- ЭЭГ детям до 1 года проводят в присутствии матери. Ребенка оставляют в звуко- и светоизолированной комнате, где его кладут на кушетку. Диагностика занимает около 20 минут.
- Малышу смачивают голову водой или гелем, а затем надевают шапочку, под которой размещены электроды.
На уши размещают два неактивных электрода.
- Специальными зажимами элементы соединяются с проводами, подходящими к энцефалографу. Благодаря небольшой силе тока процедура полностью безопасна даже для младенцев.
- Прежде чем начать мониторинг, голову ребёнка располагают ровно, чтобы не было наклона вперед.
Это может вызвать артефакты и исказить результаты.
- Младенцам ЭЭГ делают во время сна после кормления. Важно дать насытиться мальчику или девочке непосредственно перед процедурой, чтобы он погрузился в сон. Смесь дают прямо в больнице после проведения общего медосмотра.
- Малышам до 3 лет энцефалограмму снимают только в состоянии сна. Дети старшего возраста могут бодрствовать. Чтобы ребёнок был спокойным, дают игрушку или книжку.
Важной частью диагностики являются пробы с открыванием и закрыванием глаз, гипервентиляцией (глубокое и редкое дыхание) при ЭЭГ, сжатием и разжиманием пальцев, что позволяет дезорганизовать ритмику. Все тесты проводятся в виде игры.
После получения атласа ЭЭГ врачи диагностируют воспаление оболочек и структур мозга, скрытую эпилепсию, опухоли, дисфункции, стресс, переутомление.
Степень задержки физического, психического, умственного, речевого развития осуществляется с помощью фотостимуляции (мигание лампочки при закрытых глазах).
Значения ЭЭГ у взрослых
Взрослым процедура проводится с соблюдением следующих условий:
- держать во время манипуляции голову неподвижной, исключить любые раздражающие факторы;
- не принимать перед диагностикой успокаивающие и прочие препараты, воздействующие на работу полушарий (Нервиплекс-Н).
Перед манипуляцией врач проводит с пациентом беседу, настраивая его на положительный лад, успокаивает и вселяет оптимизм. Далее на голову крепят специальные электроды, подключенные к аппарату, они считывают показания.
Исследование длится всего несколько минут, совершенно безболезненно.
При условии соблюдения вышеописанных правил с помощью ЭЭГ определяются даже незначительные изменения биоэлектрической активности головного мозга, свидетельствующие о наличии опухолей или начале патологий.
Ритмы электроэнцефалограммы
Электроэнцефалограмма головного мозга показывает регулярные ритмы определенного типа. Их синхронность обеспечивается работой таламуса, отвечающего за функциональность всех структур центральной нервной системы.
Альфа – ритм
Частота данного ритма варьирует в диапазоне 8-14 Гц (у детей с 9-10 лет и взрослых). Проявляется почти у каждого здорового человека. Отсутствие альфа ритма говорит о нарушении симметрии полушарий.
Самая высокая амплитуда свойственна в спокойном состоянии, когда человек находится в темном помещении с закрытыми глазами. При мыслительной или зрительной активности частично блокируется.
Частота в диапазоне 8-14 Гц говорит об отсутствии патологий. О нарушениях свидетельствуют следующие показатели:
- alpha активность регистрируется в лобной доле;
- asymmetry межполушарий превышает 35%;
- нарушена синусоидальность волн;
- наблюдается частотный разброс;
- полиморфный низкоамплитудный график менее 25 мкВ или высокий (более 95 мкВ).
Нарушения альфа-ритма свидетельствуют о вероятной асимметричности полушарий (asymmetry) вследствие патологических образований (инфаркт, инсульт). Высокая частота говорит о различных повреждениях головного мозга или черепно-мозговой травме.
У ребенка отклонения альфа-волн от норм являются признаками задержки психического развития. При слабоумии альфа-активность может отсутствовать.
Бета активность
Beta-ритм наблюдается в пограничном диапазоне 13-30 Гц и меняется при активном состоянии пациента. При нормальных показателях выражен в лобной доле, имеет амплитуду 3-5 мкВ.
Высокие колебания дают основания диагностировать сотрясение мозга, появление коротких веретен – энцефалит и развивающийся воспалительный процесс.
У детей патологический бета-ритм проявляется при индексе 15-16 Гц и амплитуде 40-50 мкВ. Это сигнализирует о высокой вероятности отставания в развитии. Доминировать бета-активность может из-за приема различных медикаментов.
Тета-ритм и дельта-ритм
Дельта-волны проявляются в состоянии глубокого сна и при коме. Регистрируются на участках коры головного мозга, граничащих с опухолью. Редко наблюдаются у детей 4-6 лет.
Тета-ритмы варьируются в диапазоне 4-8 Гц, продуцируются гиппокампом и выявляются в состоянии сна. При постоянном увеличении амплитудности (свыше 45 мкВ) говорят о нарушении функций головного мозга.
Если тета-активность увеличивается во всех отделах, можно утверждать о тяжелых патологиях ЦНС. Большие колебания сигнализируют о наличии опухоли. Высокие показатели тета- и дельта-волн в затылочной области говорят о детской заторможенности и задержке в развитии, а также указывают на нарушение кровообращения.
БЭА — Биоэлектрическая активность мозга
Различные изменения биоэлектрической активности имеют интерпретацию ЭЭГ:
- относительно-ритмичная БЭА – может свидетельствовать о наличии мигреней и головных болей;
- диффузная активность – вариант нормы при условии отсутствия прочих отклонений. В сочетании с патологическими генерализациями и пароксизмами свидетельствует об эпилепсии или склонности к судорогам;
- сниженная БЭА ‒ может сигнализировать о депрессии.
Остальные показатели в заключениях
Как научиться самостоятельно интерпретировать экспертные заключения? Расшифровка показателей ЭЭГ представлены в таблице:
| Показатель | Описание |
| Дисфункция средних структур мозга | Умеренное нарушение активности нейронов, характерное для здоровых людей. Сигнализирует о дисфункциях после стресса и пр. Требует симптоматического лечения. |
| Межполушарная асимметрия | Функциональное нарушение, не всегда свидетельствующее о патологии. Необходимо организовать дополнительное обследование у невролога. |
| Диффузная дезорганизация альфа-ритма | Дезорганизованный тип активирует диэнцефально-стволовые структуры мозга. Вариант нормы при условии отсутствия жалоб у пациента. |
| Очаг патологической активности | Повышение активности исследуемого участка, сигнализирующее о начале эпилепсии или расположенность к судорогам. |
| Ирритация структур мозга | Связана с нарушением кровообращения различной этиологии (травма, повышенное внутричерепное давление, атеросклероз и др.). |
| Пароксизмы | Говорят о снижении торможения и усилении возбуждения, часто сопровождаются мигренями и головными болями. Возможна склонность к эпилепсии. |
| Снижение порога судорожной активности | Косвенный признак расположенности к судорогам. Также об этом говорит пароксизмальная активность головного мозга, усиленная синхронизация, патологическая активность срединных структур, изменение электрических потенциалов. |
| Эпилептиформная активность | Эпилептическая активность и повышенная предрасположенность к судорогам. |
| Повышенный тонус синхронизирующих структур и умеренная дизритмия | Не относятся к тяжелым нарушениям и патологиям. Требуют симптоматического лечения. |
| Признаки нейрофизиологической незрелости | У детей говорят о задержке психомоторного развития, физиологии, депривации. |
| Резидуально-органические поражения с усилением дезорганизации на фоне тестов, пароксизмы во всех частях мозга | Эти плохие признаки сопровождают тяжелые головные боли, синдром нехватки внимания и гиперактивности у ребенка, повышенное внутричерепное давление. |
| Нарушение активности мозга | Встречается после травм, проявляется потерей сознания и головокружениями. |
| Органические изменения структур у детей | Следствие инфекций, например, цитомегаловирус или токсоплазмоз, либо кислородного голодания в процессе родов. Требуют комплексной диагностики и терапии. |
| Изменения регуляторного характера | Фиксируются при гипертонии. |
| Наличие активных разрядов в каких-либо отделах | В ответ на физические нагрузки развивается нарушение зрения, слуха, потеря сознания. Необходимо ограничивать нагрузки. При опухолях появляются медленноволновая тета- и дельта-активность. |
| Десинхронный тип, гиперсинхронный ритм, плоская кривая ЭЭГ | Плоский вариант характерен для цереброваскулярных заболеваний. Степень нарушений зависит того, как сильно будет ритм гиперсинхронизировать или десинхронизировать. |
| Замедление альфа-ритма | Может сопровождать болезнь Паркинсона, Альцгеймера, послеинфарктное слабоумие, группы заболеваний, при которых мозг может демиелинизировать. |
Консультации специалистов в области медицины онлайн помогают людям понять, как могут расшифровываться те или иные клинически значимые показатели.
Причины нарушений
Существует несколько причин нарушений БЭА:
- травмы и сотрясения – интенсивность изменений зависит от тяжести. Умеренные диффузные изменения сопровождаются невыраженным дискомфортом и требуют симптоматической терапии. При тяжелых травмах характерны сильные повреждения проводимости импульсов;
- воспаления с вовлечением вещества головного мозга и спинномозговой жидкости. Нарушения БЭА наблюдаются после перенесенного менингита или энцефалита;
- поражение сосудов атеросклерозом. На начальной стадии нарушения умеренные. По мере отмирания тканей из-за нехватки кровоснабжения ухудшение нейронной проводимости прогрессирует;
- облучение, интоксикация. При радиологическом поражении возникают общие нарушения БЭА. Признаки токсического отравления необратимы, требуют лечения и влияют на способности больного выполнять повседневные задачи;
- сопутствующие нарушения. Зачастую связаны с тяжелыми повреждениями гипоталамуса и гипофиза.
ЭЭГ помогает выявить природу вариативности БЭА и назначить грамотное лечение, помогающее активировать биопотенциал.
Пароксизмальная активность
Это регистрируемый показатель, свидетельствующий о резком росте амплитуды волны ЭЭГ, с обозначенным очагом возникновения. Считается, что это явление связано только с эпилепсией. На самом деле пароксизм характерен для разных патологий, в том числе приобретенного слабоумия, невроза и пр.
Пароксизмы выглядят так: преобладают заостренные вспышки, которые чередуются с медленными волнами, а при усилении активности возникают так называемые острые волны (спайк) – множество пиков, идущих один за другим.
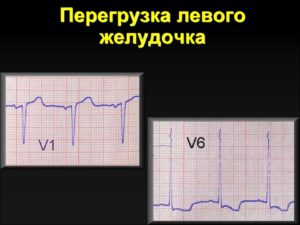
Гипертрофия левого желудочка на ЭКГ: рекомендации кардиолога
Анатомическая гипертрофия левого желудочка проявляется на электрокардиограмме (ЭКГ) рядом признаков. Врач функциональной диагностики или кардиолог учитывает количество и выраженность таких признаков.
Существует несколько диагностических критериев, более или менее правильно определяющих гипертрофию (от 60 до 90% вероятности). Поэтому не у всех людей с признаками гипертрофии левого желудочка на ЭКГ она есть на самом деле. Не у всех больных с анатомической гипертрофией она проявляется на ЭКГ.
Больше того, одна и та же ЭКГ может быть по-разному описана разными врачами, если они используют в своей работе разные критерии диагностики.
При каких болезнях это бывает
- гипертрофия левого желудочка бывает у молодых людей, постоянно занимающихся спортом. Их сердечная мышца интенсивно работает во время тренировок и естественным образом увеличивает свою массу и объем;
- возникает при болезнях, связанных с затруднением выхода крови из левого желудочка в аорту и с повышением сосудистого сопротивления в организме;
- этот ЭКГ-признак может быть первым симптомом тяжелых пороков сердца – аортального стеноза и аортальной недостаточности. При этих заболеваниях происходит деформация клапана, разделяющего левый желудочек и аорту. Сердце работает с большой нагрузкой, однако миокард долго справляется с ней. Больной человек в течение долгого времени не чувствует никаких неприятных ощущений;
- Гипертрофия левого желудочка возникает при тяжелом заболевании – гипертрофической кардиомиопатии. Эта болезнь проявляется выраженным утолщением стенок сердца. Утолщенные стенки «перекрывают» выход из левого желудочка, и сердце работает с нагрузкой. Болезнь проявляется не сразу, постепенно появляется одышка и отеки. Эта болезнь в запущенных случаях может быть показанием к трансплантации сердца.
- это одно из проявлений поражения сердца при артериальной гипертонии. Она может развиваться и при умеренном, но постоянном повышении давления. Именно на прекращение прогрессирования гипертрофии левого желудочка направлены рекомендации постоянно принимать лекарства при гипертонической болезни, даже при нормальном давлении.
- может появиться у пожилых людей с выраженным атеросклерозом клапанов сердца. При этом сужается отверстие выхода из левого желудочка в аорту.
К чему это может привести
Если у человека есть признаки гипертрофии левого желудочка на ЭКГ, но она не подтверждается на эхокардиографии (ультразвуковое исследование сердца) – оснований для беспокойства нет. Вероятно, эта ЭКГ-особенность обусловлена повышенной массой тела или гиперстенической конституцией. Сам по себе ЭКГ-феномен гипертрофии левого желудочка не опасен.
Если гипертрофия на ЭКГ сопровождается реальным увеличением мышечной массы, в дальнейшем это может стать причиной сердечной недостаточности (одышка, отеки) и тяжелых нарушений ритма сердца (желудочковая экстрасистолия, желудочковая тахикардия). Об этом не стоит забывать спортсменам при составлении режима тренировок.
Что делать и как лечиться
Если у человека на ЭКГ обнаружена гипертрофия левого желудочка, ему нужно пройти ультразвуковое исследование сердца, или эхокардиографию (ЭхоКГ).
Этот метод поможет точно установить причину увеличения массы миокарда, а также оценить сердечную недостаточность.
Если нет возможности провести ЭхоКГ, рекомендуется выполнить рентгенографию сердца в двух проекциях, иногда с контрастированием пищевода.
Для исключения нарушений ритма сердца рекомендуется пройти
https://www.youtube.com/watch?v=q3UXRIY7E9s
суточное мониторирование ЭКГ. Для диагностики гипертонии в течение суток необходимо пройти суточное мониторирование артериального давления.
Гипертрофия левого желудочка неустранима. Однако лечение вызвавшего ее заболевания помогает предотвратить прогрессирование этого состояния. Например, широко используемые при лечении гипертонической болезни ингибиторы ангиотензинпревращающего фермента (эналаприл, каптоприл и многие другие) не только останавливают развитие гипертрофии, но и вызывают ее некоторый регресс.
Таким образом, при обнаружении на ЭКГ признаков гипертрофии левого желудочка необходимо обратиться к терапевту или кардиологу для дообследования.Подготовлено по материалам статьи: https://doctor-cardiologist.ru/gipertrofiya-levogo-zheludochka-na-ekg-rekomendacii-kardiologa
Берегите себя и подписывайтесьна наш дзен канал, удачи!
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
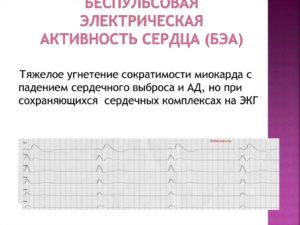
Беспульсовая электрическая активность

Беспульсовая электрическая активность (БЭА) – это клиническое состояние, характеризующееся нечувствительностью и отсутствием ощущаемого пульса при наличии организованной электрической активности сердца. Электрическая активность без пульса ранее называлась как электромеханическая диссоциация.
Хотя отсутствие электрической активности желудочков всегда подразумевает отсутствие желудочковой электрической активности (асистолия), обратное не всегда верно. То есть электрическая активность является необходимым, но не достаточным условием для механической активности.
В ситуации остановки сердца наличие регулярной электрической активности желудочков не обязательно сопровождается значимой механической активностью желудочков.
Термин «значащий» используется для описания степени электрической активности желудочков, достаточной для создания ощущаемого пульса.
БЭА не означает механического мышечного покоя. У больных могут иметься слабые сокращения желудочков и регистрируемое давление аорты («псевдо-БЭА»). Истинная БЭА – это состояние, при котором сердечные сокращения отсутствуют при наличии скоординированной электрической активности.
БЭА охватывает ряд организованных сердечных ритмов, включая суправентрикулярные ритмы (синусовый в сравнении с несинусовым) и желудочковые ритмы (ускоренный идиовентикулярный или скачущий).
Отсутствие периферических пульсов не следует приравнивать к БЭА, так как это может быть связано с тяжелым заболеванием периферических сосудов.
Причины и этиология
Электрическая активность непереносимости (БЭА) возникает, когда основные сердечно-сосудистые, респираторные или метаболические расстройства вызывают неспособность сердечной мышцы вырабатывать достаточные сокращения в результате электрической деполяризации. БЭА всегда имеет причиной сильные сердечно-сосудистые нарушения (к примеру, тяжелой продолжительной гипоксией или ацидозом или крайней гиповолемией или ограничивающей кровоток легочной эмболией).
Первоначальные нарушения ослабляют сердечные сокращение, и эта ситуация усугубляется ухудшением ацидоза, гипоксией и увеличением тонуса блуждающего нерва.
Дальнейший компрометация инотропного состояния сердечной мышцы приводит к неадекватной электрической активности, несмотря на наличие электрической активности.
Это ситуация создает порочный круг, вызывая дегенерацию ритма и последующую смерть больного.Временная коронарная окклюзия обычно не приводит к БЭА, если не происходит гипотония или другие аритмии.
Гипоксия, вторичная по отношению к респираторной недостаточности, является, вероятно, самой распространенной причиной БЭА, с респираторной недостаточностью, сопровождающей 40-50% случаев БЭА. Ситуации, которые вызывают внезапные изменения предварительной нагрузки, последующей загрузки или сократимости, часто приводят к БЭА.
Было обнаружено, что использование фармакологических антипсихотических агентов является существенным и независимым предиктором БЭА.
Уменьшенная предварительная нагрузка
Сердечные саркомеры требуют оптимальной длины (то есть предварительной нагрузки) для эффективного сокращения.
Если эта длина недостижима из-за потери объема или легочной эмболии (вызывает снижение венозного возврата в левое предсердие), левый желудочек не может создать достаточное давление, чтобы преодолеть его последующую нагрузку. Потери объема, приводящие к БЭА, чаще всего встречаются в случаях серьезных травм.
В этих ситуациях быстрая кровопотеря и последующая гиповолемия могут вызывать сердечно-сосудистые компенсационные механизмы, кульминацией которых является БЭА. Сердечная тампонада может также вызвать снижение наполнения желудочков.
Увеличение загрузки
После нагрузки обратно зависит от сердечного выброса. Тяжелое увеличение давления после нагрузки вызывает снижение сердечного выброса. Однако этот механизм редко несет исключительную ответственность за PEA.
Снижение сократимости
Оптимальная сократительная способность миокарда зависит от оптимального давления наполнения, последействия, наличия и доступности инотропных веществ (например, адреналина, норадреналина или кальция).
Приток кальция и связывание с тропонином C имеет важное значение для сокращения сердца.
Если кальций не доступен (например, передозировка блокатора кальциевых каналов) или если сродство кальция к тропонину С уменьшается (как при гипоксии), сократительная способность понижается.
Истощение запасов внутриклеточного аденозинтрифосфата (АТФ) приводит к увеличению уровня аденозиндифосфата (АДФ), которое может связывать кальций, еще больше уменьшая запасы энергии. Избыток внутриклеточного кальция может привести к травме реперфузии, вызвав сильное повреждение внутриклеточных структур, преимущественно митохондрий.
Дополнительные этиологические факторы
Дополнительные факторы способствуют возникновению беспульсовой электрической активности, включая следующую мнемонику правил «Г» и «Т», одобренную Европейским советом реанимации:
- гиповолемия
- гипоксия
- Ионы водорода (ацидоз)
- Гипокалиемия / гиперкалиемия
- гипогликемия
- гипотермия
- Токсины
- Сердечная тампонада
- Напряжение пневмоторакса
- Тромбоз (коронарный или легочный)
- травма
Правило «3 и 3» Desbiens более часто используется, поскольку оно позволяет легко указать наиболее распространенные исправляемые причины болезни.
Это правило организует причины электрической активности без пульса на три основные:
- Тяжелая гиповолемия
- Сбой насосной функции
- Нарушение кровообращения
Три основные причины препятствия для обращения:
- Натяжение пневмоторакса
- Сердечная тампонада
- Массивная эмболия легких
Нарушение насосной функции является результатом массивного инфаркта миокарда, с разрывом мышцы и тяжелой сердечной недостаточности. Основная травма может быть причиной гиповолемии, пневмоторакса напряжения или сердечной тампонады.
Метаболические расстройства (ацидоз, гиперкалиемия, гипокалиемия), хотя и редко являются инициаторами БЭА, зачастую являются общими причинами. Передозировка лекарственных средств (трициклические антидепрессанты, блокаторы кальциевых каналов, бета-блокаторы) или токсинами также являются редкими причинами БЭА.
Постдефибрилляционная БЭА характеризуется наличием регулярной электрической активности, происходящей сразу после электрической кардиоверсии в отсутствие пальпируемого пульса.
Постдефибрилляционная БЭА может быть связана с хорошим прогнозом, чем продолжение фибрилляции желудочков.Вероятно, возможен спонтанный возврат пульса, и сердечно-легочную реанимацию следует продолжать в течение 1 минуты, чтобы обеспечить самопроизвольное восстановление.
Прогноз
Общий прогноз для больных с нечувствительной электрической активностью (БЭА) является плохим, если не выявлены и не исправлены быстро обратимые причины болезни.
Данные свидетельствуют о том, что характеристики электрокардиографии (ЭКГ) связаны с прогнозом пациента.
Чем более ненормальные характеристики ЭКГ, тем менее вероятно, что больной восстановится после БЭА; больные с более широкой QRS (> 0,2 сек) имеют худший прогноз.
Кроме того, у больных с внебольничной остановкой сердца при БЭА наблюдается склонность к выздоровлению, по сравнению с больными, у которых развивается это состояние в больнице.
В исследовании 98 из 503 (19,5%) пациентов пережили БЭО. Это различие, вероятно, связано с различной этиологией и тяжести заболевания.
Пациенты, которые не находятся в больнице, с большей вероятностью имеют обратимую этиологию (например, гипотермия).
Кроме того, скорость электрической активности и ширина QRS, по-видимому, не коррелируют с выживаемостью или неврологическим исходом.
В целом, БЭА остается плохо понятым нарушением с плохим прогнозом. Реверсирование этого, в противном случае, смертельного состояния может быть возможным благодаря активному поиску и оперативному исправлению обратимых причин.
Диагностика
Клинический сценарий обычно предоставляет полезную информацию у пациента с беспульсовой электрической активностью.
Например, у ранее интубированного пациента более вероятно появление пневмоторакса напряжения и автоматического ̶ положительного конечного экспираторного давления, тогда как у пациента с предшествующим инфарктом миокарда или застойной сердечной недостаточностью (ЗСН) вероятна дисфункция миокарда. У пациента с диализом рассмотрите гиперкалиемию.
Температура сердечника всегда должна быть получена, если у пациента, как считается, есть гипотермия. У пациентов с диагнозом гипотермии реанимационные усилия следует продолжать, по крайней мере, до тех пор, пока пациент не будет восстановлен, поскольку выживание пациента возможно даже после продолжительной реанимации.
Измерьте продолжительность QRS, поскольку она имеет прогностическое значение. Пациенты с длительностью QRS менее 0,2 секунды с большей вероятностью восстанавливаются и могут назначаться высокодозовый адреналин. Острые сдвиги оси вправо могут предполагать возможную легочную эмболу.Из-за возникающего характера проблемы лабораторные анализы вряд ли будут полезны при непосредственном лечении пациента с БЭА. Однако, если они будут доступны в то же время, значения для газов артериальной крови (АГГ) и уровней электролита в сыворотке могут предоставить информацию о pH, оксигенации сыворотки и концентрации калия в сыворотке. Оценка глюкозы также может быть полезна.
Инвазивный мониторинг (например, артериальная линия) может быть размещен, если он не вызывает задержки в предоставлении стандартной расширенной поддержки сердечной жизни (ACLS).
Размещение артериальной линии может идентифицировать пациентов с регистрируемым (но очень низким) артериальным давлением; у этих пациентов, вероятно, будет лучший результат, если им будет дана агрессивная реанимация.
Электрокардиографические (ЭКГ) изменения в непрерывной телеметрии, которые, как представляется, предшествуют внутрибольничной остановке сердца, включают изменения сегмента ST, предсердные тахиаритмии, брадиаритмии, изменения оси P-волны, удлинение QRS, удлинение PR, изоритмическую диссоциацию, неконтролируемую желудочковую тахикардию и сокращение PR. Основными причинами этих изменений являются респираторный или мультиорганный отказ.
ЭКГ с 12 отведениями трудно получить во время текущей реанимации, но, если таковая имеется, может служить ключом к наличию гиперкалиемии (например, пиковых Т-волн, полного блока сердца, ритма выхода желудочка) или острого инфаркта миокарда. Гипотермия, если она еще не диагностирована, может быть заподозрена присутствием волн Осборна. Некоторые передозировки наркотиков (например, трициклические антидепрессанты) продлевают продолжительность QRS.
Эхокардиография
Прикроватная эхокардиография может быстро выявлять обратимые сердечные проблемы (например, сердечная тампонада, пневмоторакс с напряжением, массивный инфаркт миокарда, тяжелая гиповолемия).
Эхокардиография также выявляет пациентов со слабыми сердечными сокращениями, у которых есть псевдо-БЭА. Для данной группы больных наиболее эффективно использование агрессивных методов реанимации, и они могут иметь быстро обратимую причину (например, давление с положительным концом, гиповолемию).
Эхокардиография также имеет значение при идентификации увеличения правого желудочка, легочной гипертензии, напоминающей легочную эмболию, и разрыва межжелудочковой перегородки.
Как только будут выявлены обратимые причины пульсовой электрической активности (БЭА), их следует немедленно исправить. Этот процесс может включать декомпрессию игл пневмоторакса, перикардиоцентез для тампонады, объемную инфузию, коррекцию температуры тела, введение тромболитиков или хирургическую эмболтомию для легочной эмболии.
Загрузка…
