Привычное невынашивание беременности и генетика
Что такое хроническое, иммунологическое, инфекционное, первичное или вторичное невынашивание беременности: причины, диагностика, лечение и прогнозы

Проблема зачать и выносить ребёнка актуальна всегда. Многие пары мечтают стать родителями, но почему-то долгожданного события не происходит. К сожалению, бесплодие не лечится. Но современная медицина шагнула далеко вперёд,и даже без возможности родить самостоятельно, женщине могут сделать процедуру ЭКО или же предложить услуги суррогатной матери.
Невынашивание ребенка
Женщины, как правило, не теряют надежду стать мамой. Это проблема возникает не только у взрослых дам, но и у девушек в расцвете сил: не могут сохранить беременность.
Современная аппаратура и методы исследования позволяют выявить малейшие проблемы на первых неделях, но даже это не даёт стопроцентной гарантии успешной беременности.
Как же сохранить ребёнка? С чем связано невынашивание?
Невынашивание беременности: причины
Тема деторождения и все что с этим связано – одна из основных в медицине. Масса специалистов изучает возможные факторы и причины неудачного вынашивания: замёрзшей беременности или же выкидыша. Различают несколько главных причин: генетические, психосоматические, анатомические, социальные.
Генетические
Генетическое невынашивание наблюдается в только в первом триместре. Наблюдается, когда оба партнёра имеют сбалансированные хромосомные перестройки.
По отдельности это никак не отражается на состояние здоровья мужчины и женщины, но в симбиозе происходят трудности при спаривании и разделении.
В итоге хромосомы формируются аномально и плод нежизнеспособен, или же имеет врожденную сложную патологию.
Для диагностики необходимо собрать анамнез партнёров, их родителей и близких родственников, чтобы выяснить есть ли предрасположенность к генетическим отклонениям.
Рекомендовано воспользоваться дополнительными мерами: пройти процедуру исследования кариотипа и абортуса, если у женщины имеются уже выкидыши, мертворожденные дети.
При наличии данной проблемы нужно тщательно планировать беременность, а в случае наступления пройти дополнительные перинатальные обследования, чтобы выявить жизнеспособность эмбриона и наличие пороков.
Психосоматические
Психосоматика – направление медицины, которое занимается изучением влияния душевных переживаний на состояние организма. Не все люди до сих пор согласны с тем, что психологическое здоровье отражается на физическом.
Но одно без другого невозможно. Счастливая женщина светится не только от эмоций, но и от того что хорошо себя чувствует: ничего не болит, не беспокоит.
Наоборот, человек переносящий какие-то заболевания, вряд ли будет полностью доволен жизнью и находиться в отличном настроении.
Что же касается беременности и психологического настроя – это важнейшее сплетение. Дискомфорт, переживания, стресс, эмоциональное выгорание оказывают огромное влияние на развитие эмбриона.
Сюда стоит добавить, что в начале срока организм испытывает глобальные изменения и перестраивается полностью, это отражается на гормональном фоне, что в свою очередь вызывает нестабильность настроения.
Клетки стресса имеют свойство накапливаться и оказывать более сильный негативный эффект со временем.
Достаточно случаев, когда беременность развивалась нормально и на каком-то сроке, ребёнок, без видимых причин, прекратил внутриутробное развитие. Врачи не могут диагностировать точные причины таких явлений, все индивидуально.
Невынашивание может произойти из-за:
- Личностных переживаний – проблемы на работе, в отношениях с противоположным полом, заниженная самооценка, депрессия. Тревожное состояние может стать причиной выкидыша, даже если ребёнок запланированный и женщина тщательно следит за здоровьем, и выполняет рекомендации доктора.
- Эмоциональное выгорание, стресс.
- Нежелательная беременность и непринятие нового положения. К сожалению, иногда малыш появляется «не вовремя»: нет денег, жилья, мужа или же другие планы – учеба, работа. В итоге девушка испытывает душевные терзания и как итог, возможен выкидыш, замершая беременность.
- Нестабильная ситуация на работе, в семье.
Анатомические
Состояние здоровья девушки – одно из главных условий выносить ребёнка. К сожалению, не всегда можно решить какие-то проблемы с помощью медицинских препаратов. Иногда недуг носит анатомический характер, который нельзя исправить:
- Матка с врожденными пороками – двурогая, удвоенная, седловидная, имеющая один рог, с внутренней перегородкой полной или частичной.
- Дефекты внутренних органов, которые появились в течение жизни (миома, внутриматочные синехии и прочее).
- Истмико-цервикальная недостаточность – патология, при которой шейка матки несостоятельна. При наличии данной проблемы беременная женщина постоянно находится под врачебным контролем и входит в группу риска. Выявить болезнь невозможно до зачатия и даже после, в основном проявляется во втором триместре. С помощью современных методов, лекарственных средств, доктора пытаются сохранить ребёнка. Но, к сожалению, это получается не всегда.
Другие факторы
Существуют эндокринные причины невынашивания – сбой гормонального баланса организма: сопутствующие заболевания, например, сахарный диабет; непостоянный менструальный цикл и другое.
Перед зачатием женщине рекомендовано пройти процедуру определения уровня гормонов, биопсию эндометрия, УЗИ.
Различают инфекционные причины, когда организм поражён каким-то вирусом, что вызывает смерть плода или же делает его нежизнеспособным.
Иммунологический фактор бывает двух видов:
- Аутоиммунный – организм вырабатывает антитела против собственных антигенов.
- Аллоиммунный – антитела уничтожают антигены плода, не давая возможность развитию эмбриона.
Вышеперечисленное – это причины, но у каждой женщины свои особенности организма, заболевания, проблемы и нужно рассматривать каждый случай отдельно.
Формы невынашиваемости беременности
Выделяют несколько форм невынашивания: первичное, вторичное и хроническое.
Первичное
Первичное бесплодие – это, когда женщина не имеющая детей и беременностей в анамнезе, не может забеременеть с самого начала репродуктивного периода из-за врожденной или приобретённой патологии организма.
Диагностируют, если в течение года не происходит зачатия при регулярном половом контакте и без средств предохранения.
В основном причины – это патологии матки, проблемы в эндокринной системе и иммунологические факторы.
Разделяют по классификации:
- Врожденное – с момента рождения.
- Приобретённое – из-за болезней перенесённых после рождения, но до начала попыток забеременеть.
- Временное – переходящее состояние, не требующее медицинского вмешательства.
- Постоянное – возникает из-за причин, которые самостоятельно не решить.
- Абсолютное – полная невозможность иметь детей.
- Относительное – причины поддаются лечению.
Врач должен провести диагностику пациентки, выявить причину и назначить соответствующее лечение.
Вторичное
В случае, когда у женщины есть ребёнок или же была прерванная беременность, а в дальнейшем зачатие не происходит в течение года – диагностируют вторичное бесплодие. Чаще это является приобретённым заболеванием по статистике исследований. Выделяют несколько факторов, влияющих на развитие болезни:
- Воспалительные процессы в области органов таза из-за перенесённых инфекций, абортов или выкидышей.
- Непроходимость маточных труб (может образоваться после сильного воспаления половых органов или же удаления аппендицита и прочее).
- Проблемы с эндокринной системой.
- Иммунологические.
- Гормональный дисбаланс.
Привычное хроническое
Хроническое невынашивание или же привычное в настоящее время распространённый диагноз для девушек. Под термином подразумевается более трёх выкидышей подряд.
Чаще всего происходит по одной схеме и на том же сроке. Данная проблема вызывает не только физиологические трудности, но истощает морально. С каждым последующим выкидышем травмируя женщину.
При таком диагнозе обязательно нужно работать с психологом.
Диагностика
Для диагностики необходимо перед планированием ребёнка пройти медицинское обследование, чтобы выявить возможное анатомические, иммунологические, инфекционные проблемы. При наличии каких-либо патологий врач назначит детальные исследования (биопсия, выявление кариотипа, УЗИ и прочее).
При генетических отклонениях, пороках и предрасположенностях, рекомендовано обратиться к узкому специальности и посетить процедуру, в результате которой врач оценит риски.
Лечение
Точной инструкции как лечить невынашивание нет. Большинство причин до сих пор остаются загадкой. Существуют общие рекомендации:
- Вести здоровый образ жизни обоим партнёрам.
- Тщательно следить за здоровьем.
- Принимать витаминные комплексы.
- Своевременно посещать гинеколога.
- При наличии анатомических проблем или же других, которые негативно воздействуют на зачатие и плод, нужно обратиться специалистам, чтобы подобрать корректное лечение.
Выносить и родить ребёнка – нагрузка для организма и эмоционального состояния женщины. Не стоит отчаиваться, если не получается с первого раза, современная медицина позволяет выявить и решить проблемы. При невозможности самостоятельно родить существует процедура ЭКО или же взять малыша из детского дома.
Что такое привычное невынашивание беременности?
Одной из самых острых проблем акушерства и гинекологии является невынашивание беременности. К сожалению, от этого не застрахована ни одна женщина, но есть факторы риска, которые увеличивают вероятность данного происшествия.
По данным разных источников, около 10-25% всех беременностей заканчиваются невынашиванием, а привычное невынашивание встречается в 1% случаев.
Привычным невынашиванием называют случаи, когда беременность самопроизвольно прерывается два и более раз подряд.
Во время беременности женский организм претерпевает множество изменений, одно из которых — сильнейшее ослабевание иммунитета. По этой причине многие хронические заболевания обостряются, а к ним нередко присоединяются различные инфекции. Чтобы избежать этого, женщине обязательно пройти полное обследование, сдать все анализы, тем самым снизив риск неприятных последствий и осложнений.
Чем может быть обусловлено привычное невынашивание беременности?
Выделяют две группы причин данного состояния. К первой относят различные социальные и биологические факторы, которые, как ни странно, занимают далеко не последнее место по важности.
Это может быть неудовлетворенность семейной жизнью, рискованный возраст (до 18 или после 35 лет), неблагоприятная экологическая обстановка, вредные привычки, низкое социальное и финансовое положение, неправильное питание или вредные условия труда.
Вторая, более обширная, группа причин так или иначе связана с медициной: врачебные ошибки, состояние плода, состояние здоровья родителей.
- Генетические причины: сбалансированные хромосомные перестройки, изменение набора хромосом (моносомия, трисомия, полиплоидия). Иногда эти изменения вызваны воздействием вредных факторов, например, облучения, прием некоторых медикаментов. На долю генетических факторов приходится 3-6% невынашивания.
- Анатомические причины: врожденные пороки матки (ее неправильное расположение, измененный размер, перегородка), приобретенные аномалии (внутриматочные синехии, подслизистая миома, полип эндометрия). Данные патологии становятся причинами привычного невынашивания в 10-16%.
- Истмико-цервикальная недостаточность (несостоятельность шейки матки) определяется как причина привычного невынашивания в 13-20%.
- Эндокринные причины: сбой или невозможность синтеза, избыток или дефицит гормонов, надпочечниковая гиперандрогения или адреногенитальный синдром. Гормональный дисбаланс становится причиной 8-20% привычного невынашивания.
- Поликистоз яичников.
- Инфекционные заболевания.
- Иммунологические причины: аутоиммунные и аллоиммунные.
- Антифосфолипидный синдром.
- Нарушения свертываемости крови (тромбофилия).
Классификация случаев невынашивания беременности
Существует несколько оснований классификации случаев невынашивания беременности. Первым из них является разделение в зависимости от срока возникновения:
- Самопроизвольный (спонтанный, спорадический) аборт. Данное состояние, в свою очередь, подразделяется на ранний, который случается до 12-ой недели беременности, и поздний (с 12-ой по 22-ую недели). Сюда относят все случаи прерывания беременности до 22-ой недели, а также при весе плода менее 500 граммов.
- Преждевременные роды, которые, по ВОЗ, классифицируются на сверхранние (с 22 по 27 неделю), ранние (с 28 по 33 неделю), преждевременные (с 34 по 37 неделю).
В зависимости от стадии выделяют:
- Самопроизвольный аборт: угроза аборта, аборт в ходу, неполный и полный аборт.
- Преждевременные роды: угрожающие, начинающиеся и начавшиеся.
Отдельно называют инфицированный (септический) аборт, несостоявшийся аборт (замершая или неразвивающаяся беременность).
Поскольку причин невынашивания много, обязательно нужно выявить причину конкретного невынашивания и назначать эффективную терапию. Диагностика может проводиться специалистами: терапевтом, эндокринологом, инфекционистом, гинекологом, иммунологом, генетиком, а также врачом-андрологом (для потенциального отца).
Диагностические мероприятия насчитывают несколько десятков процедур, среди которых наиболее показательными являются:
- Биохимический анализ крови;
- Анализ крови на сахар;
- Исследование на половые гормоны (иногда может потребоваться несколько анализов в 2-3 циклах подряд);
- УЗИ малого таза;
- Мазок на флору;
- Посев на флору;
- ПЦР-диагностика из цервикального канала на предмет инфекций;
- ИФА крови на предмет вирусных заболеваний;
- Общий анализ мочи;
- Биопсия эндометрия матки с последующим гистологическим исследованием;
- Гистохимия лимфоцитов крови;
- Гемостазиограмма;
- HLA-типирование;
- Определение уровня гомоцистеина в крови;
- Волчаночный антикоагулянт;
- Определение иммунного статуса;
- Определение интерферонового статуса;
- Кариотипирование (при необходимости);
- Эмбриотоксические факторы;
- Расширенная кольпоскопия, мазки на онкоцитологию.
Как правило, часто врачи ограничиваются несколькими самыми простыми исследованиями, например, расширенным анализом крови и УЗИ малого таза. Но иногда причину невынашивания долго не удается установить, поэтому требуется пролонгированное обследование, исследование динамики ряда показателей, консультация обоих родителей.
В некоторых случаях на установление причины уходит несколько месяцев, но при этом врач может точно назвать предпосылки, назначить курс терапии и предотвратить повторное прерывание беременности.
Профилактика невынашивания беременности
Профилактика невынашивания начинается с заблаговременного планирования беременности. Пренебрегать походом в женскую консультацию нельзя, поскольку будущей матери необходимо узнать состояние здоровья, при необходимости — вылечить заболевания, которые могут помешать нормальному течению беременности. Также рекомендуется пройти обследование будущему отцу, возможно, сделать спермограмму.
Каждая женщина должна исключить все факторы, которые могут навредить плоду: частые стрессы, негативное воздействие от вредных привычек (прием алкоголя, курение), переохлаждение и простудные заболевания.
Беременной женщине не желательно посещать общественные места, которые являются «рассадником» возбудителей различных болезней: бани, сауны, бассейны, косметологические кабинеты, стерильность которых вызывает сомнение. Особенно осторожным следует быть женщинам со слабым иммунитетом или имеющим в анамнезе невыношенную беременность.
Наконец, всегда нужно помнить о правильном питании, прогулках на свежем воздухе, здоровом 8-часовом сне и своевременной консультации врача. При беременности нельзя пренебрегать плановыми визитами к гинекологу, а также посещать специалиста при появлении подозрительных симптомах (боли внизу живота, слабость, появление странных выделений и другие).Невынашивание беременности действительно является актуальной проблемой, несмотря на достижения медицины.
В связи с ухудшением качества жизни (сидячая работа, пассивный образ жизни, неправильное питание, плохая экологическая обстановка) наилучшим способом обезопасить себя от прерывания беременности является здоровая профилактика, положительный настрой и любовь к себе и своему будущему ребенку.
Специально для beremennost.net – Елена Кичак
Основные причины невынашивания беременности

Несмотря на возможности современных репродуктивных технологий и вспомогательной терапии при беременности, все больше семейных пар сталкиваются с неутешительным диагнозом «бесплодие».
Причем если у одних женщин проблема кроется в зачатии, то другие легко и благополучно беременеют, но при этом не могут доносить плод до положенного срока.
В некоторых случаях выкидыш или преждевременные роды являются трагической случайностью, но иногда речь идет о более серьезном недуге – хроническом невынашивании беременности.
Что это за патология и какими факторами она обусловлена? Является ли установленный диагноз «приговором» для семейной пары или мечта иметь собственного ребенка вполне осуществима, несмотря на неутешительный анамнез? Небольшая акушерская справка поможет разобраться в столь деликатном вопросе.
Что такое невынашивание беременности? Основные понятия
Диагноз «бесплодие» — это общая характеристика репродуктивной проблемы, при которой женщина, живущая полноценной половой жизнью без использования контрацептивов, не может зачать и выносить ребенка.
Однако зачатие является проблемным моментом далеко не всегда – многие пациентки по различным, порой никак не связанным причинам теряют долгожданную беременность на ранних или поздних сроках.
В случае, если самопроизвольное прерывание произошло на сроке до 37 недель, говорят о невынашивании беременности.
Не всегда невынашивание ассоциируется с потерей малыша – согласно статистике ВОЗ, крохи, появившиеся на свет на 22-37 гестационных неделях, при отсутствии глубоких врожденных патологий успешно выхаживаются, а само родоразрешение в этом случае считается преждевременными родами. Однако до 22 недели такой исход невозможен – настолько маленький плод еще не способен существовать вне материнского организма, а потому в таких ситуациях речь идет о раннем или позднем выкидыше.
Единичные случаи невынашивания беременности, особенно на ранних сроках, встречаются довольно часто и не настолько усложняют репродуктивный анамнез пациентки, хотя и требуют скрупулезной диагностики причин и последствий отклонения.
Однако если ситуация повторяется 2 или более раз, особенно на одном и том же сроке, стоит задуматься о наличии хронического недуга, который стал причиной привычного невынашивания.
Такая патология считается более удручающей, поскольку с каждым прерыванием вероятность на успех существенно снижается.
Основные причины выкидышей и преждевременных родов
В результате чего желанная беременность может неожиданно прерваться выкидышем или преждевременными родами? Для удобства диагностики репродуктологи условно разделили все возможные причины на 3 большие группы – женские, мужские и комбинированные факторы. Давайте рассмотрим каждую из них более детально.
Патологии женского организма, приводящие к невынашиванию беременности
- Инфекционные процессы. Инфекции различной локализации являются наиболее частыми причинами, повлекшими за собой прерывание беременности. Особенно тяжело организм будущей матери реагирует на хронические недуги, не выявленные и не пролеченные до зачатия.
Лидирующие позиции в неутешительной статистике беременных занимают хламидиоз, папилломавирус, генитальный герпес, цитомегаловирус и другие ИППП. Впрочем, не всегда виной служит половая инфекция – иногда даже банальный грипп может влиять на состояние плодного яйца, вызывая невынашивание.
Поэтому будущая мама должна тщательно следить за своим здоровьем и стараться избегать контактов с инфекционными больными, особенно на ранних сроках, когда плод очень уязвим.
- Гормональный дисбаланс. Гормональная система женского организма – сложная и крайне шаткая структура, которая претерпевает огромный стресс во время беременности.
Любая, даже незначительная дисфункция эндокринных органов на протяжении 9 месяцев может стать причиной невынашивания плода. Среди эндокринных факторов наиболее часто фигурирует недостаток гормонов щитовидной железы, высокое содержание пролактина или мужских гормонов, сахарный диабет и поликистоз яичников.
- Анатомические проблемы. Изменения в строении и функциях органов малого таза не может не сказаться на течении беременности. В таких ситуациях невынашивание может быть вызвано наличием опухолей любой этиологии, проблемами с яичниками, отклонениями в структуре матки, аномалиями репродуктивных органов и другими причинами, связанными с физической невозможностью матери успешно доносить кроху.
- Несостоятельность эндометрия. Площадкой для прикрепления плодного яйца служат ткани эндометрия, выстилающие внутреннюю поверхность матки.
Если эта ткань по каким-либо причинам не в состоянии удержать плодное яйцо (например, недостаточная толщина, клеточные дефекты или неготовность к имплантации), ему просто-напросто не за что «зацепиться», поэтому беременность прерывается.
Как правило, такое невынашивание диагностируется в первом триместре на фоне воспалительных процессов в половых органах, повреждения эндометрия во время хирургических манипуляций, включая аборты и вакуум-аспирации, гормональной патологии или гипоплазии.
- Генетика. К сожалению, даже абсолютно здоровые родители не застрахованы от генетических аномалий, которые могут проявиться у плода. Если такие отклонения крайне серьезны или вовсе несовместимы с жизнью, женский организм включает «защитные механизмы», самостоятельно избавляясь от несостоявшейся беременности еще в первые 10-12 недель после зачатия.
- Аутоиммунные процессы. Как ни крути, ребенок наследует 50% генетического материала от отца, а потому для организма матери является наполовину чужеродным. Чтобы иммунная система женщины нормально реагировала на протекающую беременность, в норме у женщины снижается иммунитет.
Если же этого не происходит, беременность может закончиться разовым или хроническим невынашиванием на фоне иммунологических проблем.
- Образ жизни. Если беременная имеет вредные привычки, и уж тем более сохраняет их после зачатия, неудивительно, что риск выкидыша в этом случае возрастает в разы.
Помимо курения и употребления алкоголя, на состоянии плода сказываются любые лекарственные препараты, а также неправильное питание, богатое жирными, жареными, солеными продуктами.
- Внешние причины. Организм беременной особенно восприимчив к факторам окружающей среды: любой негатив может сказаться на развитии малыша в утробе, вызвав вероятные осложнения, среди которых и невынашивание беременности. Возможными причинами в таком случае могут стать неблагоприятные трудовые условия (высокая температура в помещении, отсутствие притока кислорода, тяжелое физическое напряжение и т.д.) и химические вещества, с которыми приходится контактировать будущей матери. Кроме того, успех беременности напрямую зависит от психологической обстановки, которая окружает женщину «в положении»: чем меньше стрессов и нервных расстройств, тем выше вероятность избежать невынашивания.
Мужской фактор
Несмотря на расхожее мнение, существуют не только женские, но и исключительно мужские причины, повлекшие за собой невынашивание беременности. Правда, в отличие от женщин, найти проблему у представителей сильного пола не так просто – спермограмма, как и УЗИ, не всегда демонстрирует клиническую картину на 100%. Тем не менее, список возможных причин не так уж и мал:
- Инфекции. Не имеет значения, у кого из партнеров обнаружилась инфекция, передающаяся половым путем – она так или иначе скажется на самочувствии и состоянии карапуза в утробе матери. Поэтому и мужчинам, и женщинам нужно быть одинаково бдительными при вступлении в интимную связь, а также регулярно сдавать анализы для исключения возможного ИППП.
- Генетические аномалии. Хромосомные мутации могут передаваться по мужской или женской линии, а могут быть случайным стечением обстоятельств. Поэтому при невынашивании беременности обследоваться у генетика должны оба партнера – так вероятность предсказать, а значит, и снизить риски куда выше.
- Вредные привычки и окружающая среда. Безусловно, курение, употребление алкоголя и наркотических вещества негативно сказывается на состоянии семени и, соответственно, на жизнеспособности плода. То же самое можно сказать о постоянных стрессах, воздействии химических факторов и неблагоприятных условиях труда – мужчины, равно как и женщины, достаточно чувствительны к разрушающему внешнему воздействию. Даже если такая беременность наступает, она, как правило, не длится долго – невынашивание в этом случае диагностируется в первом триместре.
Комбинированные причины
Среди всевозможных причин, вызывающих невынашивание беременности, комбинированные, или сочетанные, занимают особое место, поскольку затрагивают сразу обоих родителей. К таким ситуациям относятся:
- Резус-конфликт. Если у матери отрицательный резус-фактор, а кроха наследует от отца положительный, возникает резус-конфликт, при котором плод просто-напросто отторгается организмом матери. Чтобы это предотвратить, достаточно своевременно провести специальную терапию, минимизирующую острую иммунологическую реакцию.
- Гистосовместимость партнеров. Если женские аллели генов на определенном этапе полностью совпадают с аллелями партнера, зачатие происходит, но при этом эмбрион не может благополучно имплантироваться в эндометрий, и к концу первого триместра беременность заканчивается выкидышем.
- Репродуктивные патологии невыясненного генеза. Отсутствие конкретного диагноза говорит о том, что и мужчина, и женщина в паре абсолютно здоровы, но при этом у них не получается стать родителями. Лечить такое невынашивание крайне сложно, поскольку его причины неясны, а значит, неясен и требуемый курс терапии. Но даже такую ситуацию нельзя считать абсолютно безнадежной – квалифицированная и своевременная помощь может сыграть ключевую роль в успешном деторождении у такой пары.
Профилактика невынашивания
Репродуктивное здоровье пары – хрупкая система, баланс которой может нарушиться от малейшего отклонения, выявленного у женщины или ее партнера.
Поэтому, чтобы предотвратить невынашивание, следует тщательно готовиться к зачатию, особенно если в семейном анамнезе уже присутствуют случаи выкидышей или преждевременных родов.
Совместная консультация генетика, репродуктолога, а также лабораторные исследования помогут снизить вероятность неблагоприятного исхода и спустя 9 долгожданных месяцев испытать радость родительства, главное – приложить максимум усилий и ответственно подходить к беременности и рождению крохи!
Похожие посты
Как прекратить привычное невынашивание беременности и стать мамой
Печальные истории пациенток, страдающих привычным невынашиванием беременности, выглядят примерно одинаково. Их беременности прерываются одна за другой – примерно на одном и том же «критическом» сроке.
После нескольких неудачных попыток выносить ребенка у женщины появляется ощущение безысходности, неуверенность в себе, а порой и чувство вины. Такое психологическое состояние только усугубляет ситуацию и может стать одной из причин следующих выкидышей.
Сможет ли женщина выйти из этого порочного круга? Во многом это зависит от нее самой.
Что такое привычное невынашивание беременности?
Для начала определим предмет нашего разговора. Российские гинекологи ставят диагноз «привычное невынашивание» в том случае, если у пациентки не менее двух раз происходит самопроизвольное прерывание беременности на сроке до 37 недель. В некоторых других странах (например, в США) привычным считается невынашивание, которое повторилось как минимум трижды.
Чаще всего беременность прерывается в первом триместре. До 28 недель происходит выкидыш, а после этого срока – преждевременные роды, при которых у ребенка есть все шансы выжить. В этой статье речь пойдет о случаях привычного прерывания беременности на сроке до 28 недель.
Причины выкидыша на ранних сроках
Если причиной однократного выкидыша обычно становятся какие-либо «внешние» факторы: неблагоприятные для беременности условия жизни (сложные взаимоотношения в семье, напряженный график работы и т.д.
), стресс, чрезмерные физические нагрузки (например, поднятие тяжестей), некоторые биологические факторы (например, возраст до 18 и после 35 лет), то в случае привычного невынашивания беременности чаще всего на первый план выходят аспекты, связанные с состоянием здоровья женщины.
Необходимо также отметить, что это состояние никогда не бывает обусловлено какой-либо одной причиной: всегда есть как минимум два фактора, приводящих к печальному исходу.
Чтобы выявить причины привычного невынашивания, врач поинтересуется, есть ли у женщины какие-либо общие заболевания, а также уточнит гинекологический анамнез, включающий сведения о перенесенных воспалительных заболеваниях, искусственных абортах и других вмешательствах, число выкидышей, сроки прерывания беременностей, назначенное лечение и т.д.
Какие анализы нужны при невынашивании беременности?
Но поможет расставить точки над «i» лишь дополнительное медицинское обследование, которое, в зависимости от конкретной ситуации, может состоять из различных этапов:
- Ультразвуковое исследование репродуктивной системы женщины. С помощью этого исследования уточняется состояние яичников, могут быть выявлены различные изменения строения матки (пороки развития, опухоли, эндометриоз, сращения в полости матки), признаки хронического воспаления слизистой полости матки. При подозрении на истмико-цервикальную недостаточность в ходе УЗИ измеряется диаметр внутреннего зева шейки матки во второй фазе менструального цикла.
- Гистеросальпингография1 и гистероскопия2 проводятся в основном при подозрении на внутриматочную патологию, пороки развития матки.
- Измерение ректальной температуры (т.е. температуры в прямой кишке) до беременности в течение 2 — 3 менструальных циклов — самый простой способ, позволяющий получить представление о гормональной функции яичников. У многих женщин, страдающих привычным невынашиванием, выявляется недостаточность второй фазы менструального цикла. Это состояние может проявляться либо недостаточным подъемом ректальной температуры (разница в первую и вторую фазы цикла меньше 0,4 — 0,5 градуса) или продолжительностью этой фазы меньше 10 — 12 дней.
- Исследование крови, направленное на определение уровня различных гормонов. Исследование уровня половых гормонов и гормонов, регулирующих работу яичников, проводится дважды: первый раз — в середине первой фазы менструально-овариального цикла (в среднем на 7 — 8-й день от начала менструации), второй раз — в середине второй фазы (в среднем — на 20 — 24-й день). Гормональные нарушения, связанные с изменением работы яичников, могут стать причиной ранних выкидышей на сроке до 16 недель, так как на более поздних сроках плацента практически полностью берет на себя обеспечение гормонального фона, благоприятствующего нормальному протеканию беременности. Примерно у трети всех больных с привычным невынашиванием встречается гиперандрогения (повышение уровня мужских половых гормонов в женском организме), которая может привести к истмико-цервикальной недостаточности. Очень важно исследовать не только женские и мужские половые гормоны, выделяющиеся в женском организме, но и гормоны щитовидной железы, имеющие непосредственное влияние на закладку тканей, правильное формирование эмбриона и его развитие.
- Исследование крови на предмет вирусной инфекции (герпес, цитомегаловирус), исследование половых путей на предмет инфекций, передаваемых половым путем (хламидии, микоплазмы, уреаплазма, герпес, цитомегаловирус и т.д.) у супружеской пары. Проводится также исследование половых путей на условно-патогенную флору, которая в определенных условиях может стать причиной инфицирования плода и привести к его гибели. Очень часто в результате этого исследования выявляется сочетание 2 — 3 инфекций. Иногда с целью исключения хронического эндометрита (воспаления слизистой, выстилающей внутреннюю поверхность матки) проводится биопсия эндометрия на 7 — 9-й день менструального цикла, при этом отщипывается кусочек слизистой оболочки, исследуются ее структура и стерильность.
- Исследования крови, выявляющие иммунные нарушения, которые иногда становятся причиной невынашивания. Эти исследования могут быть весьма разнообразными: поиск антител к кардиолипиновому антигену, к ДНК, к клеткам крови и т.д.
- Исследование свертывающей системы крови. Врачи рекомендуют воздерживаться от беременности до стойкой нормализации показателей свертывания крови, причем во время беременности проводится ее регулярный контроль.
- Если беременность прерывается на сроке до 8 недель, супружеской паре необходима консультация генетика, поскольку велика вероятность того, что выкидыш произошел из-за генетического несовершенства зародыша. Генетические аномалии развития зародыша могут иметь наследственный характер, передаваться из поколения в поколение или возникнуть под влиянием различных факторов окружающей среды. Их появление можно предположить при близкородственных браках, при наличии генетической патологии по материнской или отцовской линии, при проживании в зоне с неблагополучным радиоактивным фоном, при контакте с вредными химическими веществами (например, ртутью, некоторыми растворителями), применении некоторых тератогенных лекарственных препаратов (например, цитостатиков, некоторых гормональных препаратов, в том числе контрацептивных), а также при вирусной инфекции (краснуха, грипп, цитомегаловирусная инфекция, герпес), перенесенной на ранних сроках беременности.
- Мужчинам может быть рекомендован анализ спермы, так как иногда причиной гибели эмбриона могут быть неполноценные сперматозоиды.
- При необходимости проводятся консультации эндокринолога, терапевта, так как причиной выкидышей могут быть и соматические заболевания, не связанные с женской половой сферой, например, сахарный диабет, гипертоническая болезнь.
Как забеременеть после выкидыша?
Постоянное эмоциональное напряжение из-за повторных выкидышей не только неблагоприятно сказывается на психологическом состоянии женщины, но и ухудшает ее физическое здоровье, вплоть до развития бесплодия.
Поэтому в такой ситуации можно посоветовать на время оставить попытки стать мамой и отдохнуть, восстановить душевное равновесие – например, уехать в отпуск и сменить обстановку. В ряде случаев приходится прибегать к помощи психотерапевта и успокаивающим препаратам, помогающим снять тревогу.
Иногда легкие седативные препараты назначают и после наступления беременности, чтобы снять психическое напряжение женщины во время “критических” сроков.
Очень важно не вступать в следующую беременность без обследования и без предварительной подготовки, так как велика опасность повторных потерь, тем более что во время очередной беременности сложнее выяснить причину предыдущих выкидышей.
В течение как минимум 6 месяцев (а лучше — 1 года) после последнего выкидыша партнерам следует использовать средства контрацепции.
Во-первых, это поможет женщине прийти в себя, успокоиться, а во-вторых, за это время она сможет обследоваться, выяснить, что является причиной повторяющихся неудач, и пройти необходимое восстановительное лечение. Такая целенаправленная подготовка ведет к снижению объема медикаментозного лечения во время беременности, что важно для плода.
При минимальных признаках угрозы прерывания, а также в те периоды, когда происходили предыдущие выкидыши, необходима госпитализация в стационар. Во время беременности рекомендуется избегать физических нагрузок.
К сожалению, бывает так, что женщины обращаются за медицинской помощью только после нескольких неудачных беременностей. Не надо пытаться в одиночку бороться с природой и испытывать судьбу.Сразу же после первой постигшей женщину неудачи ей необходимо обратиться к специалистам и начать обследоваться, чтобы по возможности избежать повторения трагедии, ведь современный арсенал врачебной помощи в большинстве подобных случаев обеспечивает благополучное рождение доношенного ребенка.
Источник фото: Shutterstock
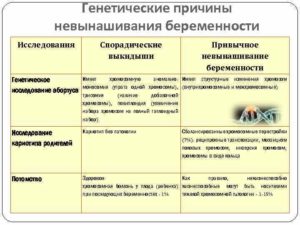
Генетические факторы невынашивания беременности

При своевременном выявлении генетических отклонений возможно лечение бесплодия и предупреждение развития внутриутробной патологии у ребенка.
Причины генетических отклонений
В настоящее время известно множество причин, приводящих к самопроизвольному прерыванию беременности, причем 9 -10% из них обусловлены наличием хромосомных аномалий у развивающегося плода.
Это связано с тем, что на определенном этапе его внутриутробного развития (обычно в сроке до 22 недель) появляются аномалии развития, которые несовместимы с жизнью. И это ведет к возникновению «замершей беременности» или самопроизвольному прерыванию беременности.
Установлен «семейный» (наследственный) характер этой патологии, иногда в такой семье возможно рождение ребенка, но с признаками умственной отсталости и/или врожденными пороками развития органов.
Как правило, генетические факторы родителей могут быть обусловлены:
- хромосомными нарушениями (изменением величины, формы, количества; хромосом, изменением положения их определенных участков – транслокация и т.д.);
- дефектом одного гена (нарушение его строения или положения);
- нарушениями, связанными с Х-хромосомой (они обычно передаются по наследству женщинами, хотя у самих женщин признаков наследуемого заболевания может и не быть);
- многофакторными причинами.
Поэтому супружеской паре, у которой среди родственников встречалась подобная патология, врачи настоятельно рекомендуют пройти генетическое обследование еще до возникновения беременности. Причем необходимо обследоваться сразу обоим супругам.
Если же невынашивание беременности у супружеской пары наблюдалось два и более раз, высока вероятность генетической обусловленности этого состояния. Риск повторного выкидыша во время третьей беременности составляет 24%, четвертой– 30%, пятой – 40%.
В тех случаях, когда у одного из супругов выявлены изменения в кариотипе (индивидуальном наборе хромосом), врачи настоятельно рекомендуют проводить пренатальную (внутриутробную) генетическую диагностику (путем взятия материала для исследования при биопсии хориона или взятием околоплодных вод), так как вероятность развития у плода серьезных генетических нарушений достаточно высока.
Перспективы коррекции генетических нарушений при своевременном их выявлении
Было установлено, что наличие некоторых генетических аномалий может приводить к привычному самопроизвольному прерыванию беременности лишь при наличии определенных неблагоприятных условий во время беременности.
Так, например, известно, что генетические нарушения свертывающей системы крови (тромбофилии) могут проявиться у женщины во время беременности при несбалансированном питании, приеме некоторых лекарственных препаратов, незначительных оперативных вмешательствах (например, удаление зуба).
При этом в плаценте формируются микротромбозы, приводящие к прерыванию беременности, хотя в коагулограмме (анализе состояния свертывающей системы крови) беременной женщины патологических отклонений нет.
В то же время, при осведомленности супругов о наличии у них такой генетической предрасположенности к заболеванию крови, можно было своевременно пройти профилактический курс соответствующей терапии, после которого беременность протекала бы без осложнений.
Другими значимыми генетическими нарушениями, приводящими к привычному невынашиванию беременности, являются генетические факторы врожденной дисфункции коры надпочечников (ВДКН), обусловленные различными нарушениями строения гена CYP21.
При этом у плода развивается адреногенитальный синдром, из-за нарушения нормального синтеза стероидных гормонов, что сказывается на развитии половых признаков.
В тяжелых случаях (у 26%) возможно невынашивание беременности, а также наличие бесплодия.
Показания для проведения генетических исследований
Существует множество генетических нарушений, ведущих к невынашиванию беременности, но при своевременном выявлении этой патологии возможно лечение бесплодия и предупреждение развития патологии у плода. Поэтому основными показания для проведения генетического исследования являются:
- наличие у супружеской пары (и/или их ближайших родственников) в анамнезе более двух самопроизвольных прерываний беременности, случаев внутриутробной гибели плода, а также рождения детей с аномалиями развития,
- наличие в анамнезе супружеской пары нескольких неудачных попыток ЭКО,
- наличие у супругов и/или их ближайших родственников заболеваний крови и сердечно-сосудистой системы, инфарктов, инсультов, тромбоэмболической болезни и т.п.;
- длительное использование до беременности оральных гормональных контрацептивов, проведение заместительной гормональной терапии, химио- и лучевой терапии,
- наличия у женщин синдрома поликистозных яичников неясной природы, отсутствие или нарушения менструального цикла,
- наличия у детей младшего возраста (до 4-5 лет) признаков преждевременного полового развития
Оптимальным же считается консультация у врача-генетика обоих супругов (пары), на этапе планирования семейной жизни и до наступления беременности.
