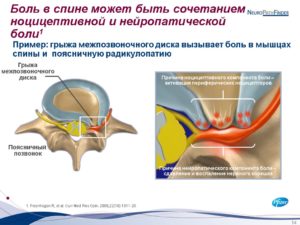
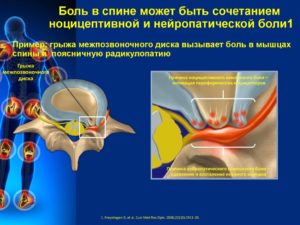
Нейропатическая боль и грыжа позвоночника
Нейропатическая боль — что это, почему возникает и как бороться
Внимание! Самолечение может быть опасным для вашего здоровья.
Нейропатическая боль не связана с нарушением в работе какого-либо органа. Она не является сигнальной функцией, указывающей на развитие определенной патологии. Нейропатическая боль проявляется на фоне повреждения тех или иных участков центральной или периферической нервной системы.
Могут повреждаться непосредственно нервные волокна, из-за этого посылаются некорректные сигналы в болевые центры. Наглядным примером нейропатической боли является фантомный синдром. Такое состояние характеризуется тем, что ампутированная конечность продолжает болеть.
Нейропатическая боль всегда вызывает устойчивый болевой синдром.
Виды боли
По своему проявлению нейропатическая боль бывает острой и хронической:
- острая фаза характеризуется кратковременными колющими ощущениями, которые периодически возникают в виде приступов;
- хроническая боль присутствует постоянно, проявляется легкими покалываниями и незначительным жжением в определенной зоне. Такой синдром изматывает человека и приводит к нарушению функции сна.
По характеру болевые ощущения делятся на несколько видов:
-
Умеренные. В этом случае проявляется чувство жжения и покалывания в определенной зоне. Наиболее часто такой симптом возникает в области конечностей. В силу его постоянства у человека наблюдается сильный психологический дискомфорт.
-
Давящие. Как правило, такая боль возникает в ногах. Обычно она ярко выражена в ступнях и голенях, что затрудняет ходьбу и приводит к возникновению сложностей в обычной жизни.
-
Кратковременные. Такие боли удерживаются в течение нескольких секунд в определенной зоне, после чего перемещаются на другой участок тела. Объясняется возникновение такого болевого синдрома спазматическими явлениями в нервной системе.
Кроме этого, выделяют чрезмерную чувствительность кожных покровов. В этом случае боль возникает при воздействии различных температурных и механических факторов. Болевой синдром может возникнуть при контакте кожи с любым раздражителем. На фоне этого пациенты, к примеру, стремятся носить одну и ту же одежду и спать в определенной позе.
Симптомы нейропатических болей
Основным симптомом нейропатической боли является нарушение чувствительности кожи. Провоцирующими факторами могут стать какие-либо механические или термические раздражители, которые у здорового человека не вызывают ни малейшего дискомфорта. Явление носит название «аллодиния».
У взрослых
Основным симптомом нейропатической боли является возникновение сильного болевого синдрома при легком прикосновении к коже или небольшом повышении температуры в определенном участке тела.
Такие ощущения носят сдавливающий характер. Дополнительно они сопровождаются ощущением покалывания на кожных покровах. Такая боль сравнима с воздействием слабого разряда тока.
Также может возникать чувство жжения в пальцах рук и ног.
Боль не проходит после снятия раздражающего фактора. На фоне болевого синдрома часто возникает онемение и снижение чувствительности кожи. Такое состояние сравнимо с обморожением.
Иногда дополнительно могут наблюдаться такие внешние признаки:
- Покраснение кожи.
- Повышенная бледность болезненного участка.
- Отеки.
Еще одним симптомом является кратковременная сильная боль, возникающая в пальцах рук и ног. Такой болевой синдром может менять свое местоположение. Создается впечатление, что боль носит блуждающий характер, и указать место ее локализации весьма затруднительно.
Сильные болевые ощущения, которые сохраняются длительное время, всегда вызывают значительное ухудшение общего состояния человека, на фоне этого часто возникает озноб, бессонница, чувство тревоги.
У детей
Признаки нейропатической боли у детей можно увидеть со стороны. Ребенку трудно объяснить характер болевых ощущений, поэтому малыш подсознательно стремится занять положение, в котором боль ощущается меньше. В такой позе он может находиться длительное время, даже если она является не совсем удобной.
При возникновении нейропатической боли ребенок не позволяет прикасаться к определенному участку тела. Еще одним признаком является психомоторная инерция.
При возникновении нейропатических болей дети замыкаются в себе, становятся вялыми, неактивными. Иногда на фоне постоянных болевых ощущений у детей развивается враждебность к окружающему миру.
Они не реагируют на происходящее вокруг, а если их затронуть, то становятся раздражительными.
Причины возникновения нейропатической боли
Боль нейропатического характера может развиваться по различным причинам. Это происходит при возникновении нарушений в работе каких-либо отделов нервной системы.
Наиболее часто провоцируют нейропатическую боль следующие патологии:
- Сахарный диабет. Нарушение обмена веществ провоцирует поражение нервных окончаний. Наиболее часто в этом случае болевые ощущения локализуются в стопах.
- Герпес. Последствием вирусного заболевания болезни может стать невралгия. Как правило, боль возникает в месте локализации высыпаний и удерживается в течение приблизительно трех месяцев. Для нее характерны чувство жжения и возникновение острого болевого синдрома при прикосновении.
- Спинномозговые травмы. Такие повреждения вызывают боли длительного характера. Сильные колющие боли при этом возникают в самых различных частях тела.
- Инсульт. При поражении участков головного мозга происходит нарушение работы нервной системы в целом. Болевые ощущения носят жгучий, колющий характер, и, как правило, возникают при телесном контакте. Иногда на фоне боли наблюдается охлаждение конечностей.
- Хирургические операции. При любом оперативном вмешательстве возникают риски повреждения периферических нервных окончаний. Поэтому часто возникают боли в области швов, но они со временем исчезают.
- Невралгия тройничного нерва. В этом случае нарушается чувствительность лица. Боли могут возникать при жевании или прикосновении к определенной области.
- Остеохондроз. При смещении позвонков происходит защемление или сдавливание нервных корешков. Это может вызывать болевые ощущения в любом участке тела или даже во внутренних органах.
Диагностика
Какие-либо определенные диагностические мероприятия для подтверждения нейропатической боли не применяются. Чтобы поставить диагноз, доктор проводит детальный опрос больного. В этом случае во врачебной практике используется так называемый метод трех «С».
Доктор должен:
- Смотреть, то есть визуально определить локализацию болевого синдрома и оценить уровень нарушения чувствительности.
- Слушать, то есть вникнуть в то, что рассказывает пациент, с целью обнаружения характерной симптоматики.
- Соотносить, то есть сравнить жалобы пациента с результатами собственного обследования.
При осмотре врач обследует болевые участки и сравнивает их состояние со здоровыми зонами. Его интересует степень изменения болевой, тактильной и температурной чувствительности. Кроме этого, доктор изучает моторную систему. Сегодня для диагностики нейропатической боли разработано около 10 вопросников, которые упрощают постановку диагноза.
Лечение нейропатической боли
Лечение нейропатической боли – длительный процесс. Прежде всего проводится лечение основной патологии, которая вызвала нейропатические боли.
Купировать нейропатическую боль традиционными обезболивающими медикаментозными препаратами практически никогда не удается. Но при этом использовать опиаты можно только в особо сложных случаях. Несмотря на эффективность таких препаратов, при их применении у пациента может сформироваться наркотическая зависимость.
Действенным обезболивающим средством при нейропатической боли считается лидокаин. Он может применяться в виде мази или пластыря. Кроме того, часто используются средства зарубежного производства Габапентин и Прегабалин.
Одновременно с обезболивающими средствами назначаются антидепрессанты, которые позволяют успокоить нервную систему и снизить ее чувствительность.Эффективны при лечении нейропатической боли физиотерапевтические процедуры. На начальной стадии развития патологии назначаются:
- Динамические токи.
- Магнитотерапия.
- Иглоукалывание.
После того как будет уменьшена интенсивность болевого синдрома, назначаются процедуры, которые улучшают клеточное и тканевое питание. Наиболее часто для этого применяются лазерное воздействие, массаж, кинезиотерапия (лечение движением).
В восстановительный период показана лечебная физкультура. Кроме этого, применяются различные техники релаксации, помогающие человеку справиться с болью самостоятельно.
Лечение нейропатической боли народными средствами не является эффективным. Но иногда разрешается применять отвары трав, которые обладают успокоительным воздействием.
Профилактические методы
Поскольку причины появления нейропатических болей до конца не изучены, то о профилактике заболевания говорить сложно. Но многие врачи считают, что минимизировать риск возникновения неприятной симптоматики можно, если вести здоровый образ жизни и ежедневно умеренно нагружать все группы мышц.
Также рекомендуется:
- Отказаться от курения и злоупотребления алкоголем.
- Носить удобную обувь.
- Избегать травмирования или ожогов рук или ног.
Важно своевременно лечить все заболевания, которые могут привести к возникновению нейропатической боли. Обязательно следует проходить регулярные профилактические осмотры, которые позволят выявить серьезные патологии на ранних стадиях развития. При обнаружении малейшей потери чувствительности отдельных участков тела необходимо в срочном порядке обращаться к доктору.
по теме
Симптомы и лечение нейропатической боли у взрослых
Нейропатическая боль – это патологическое состояние, при котором человек длительное время испытывает физические страдания. Она отличается от обычной боли тем, что вызвана повреждением одного из участков нервной системы. Дефектный участок посылает в мозг неправильные сигналы, на которые тот остро реагирует.
Например, больной сжал пальцами ложку, но из-за болезни мозг думает, что это какой-то острый или горячий предмет. Такое искажение восприятия приводит к тому, что пальцы начинают чувствовать покалывание или жар.
Этиология
Из-за дефектов в работе нервной системы снижается возбудимость на уровне периферического аппарата. При этом происходит активация структур, которые передают в мозг ошибочный сигнал о болевых ощущениях.
Причины нейропатической боли кроются внутри человеческого тела. Существует ряд инфекций и болезненных состояний, которые вызывают нейропатическую боль.
Вот некоторые распространенные причины и факторы нейропатической боли:
- сахарный диабет — повышение уровня сахара в крови приводит к поражению нервов. 50% больных диабетом испытывают нейропатическую боль. Она ощущается жжением в стопах, провоцируется ношением закрытой обуви. Такая неприятность получила название «диабетическая полинейропатия»;
- герпесные высыпания — пожилые люди, перенесшие опоясывающий лишай, больше остальных подвержены нейропатической боли. Длительность болевого синдрома составляет 3 месяца. Неприятные ощущения сосредоточены в области высыпаний. Вместе с ними отмечается повышение чувствительности кожи;
- травмы спинного мозга — приводят к повреждению спинного мозга, из-за чего и образуется боль. Наиболее интенсивные болевые ощущения сосредоточены в одном месте, при этом по всему телу отмечаются легкие покалывания;
- инсульт — может пройти несколько лет после инсульта прежде, чем возникнет нейропатическая боль. Поражение мозговых нервов провоцирует холод в руках и заставляет периодически испытывать озноб;
- хирургическое вмешательство — нервы в месте рассечения не всегда восстанавливают свою полноценную работу. Это ведет к периодическому покалыванию и онемению;
- травма позвоночника — боль сохраняется даже после того, как повреждения заживут. Больной ощущает прострелы, которые начинаются возле поясницы и пронзают тело до самых ступней;
- травма локтевого сустава — нейропатическая боль в следствие травмы локтевого сустава часто преследует спортсменов, держащих руки на весу, а также людей, выполняющих физически тяжелую работу;
- радиация — радиоактивное излучение в больших дозах оказывает губительное воздействие на нервную систему, вызывая нейропатическую боль;
- химиотерапия — лекарственные вещества химиотерапии агрессивно воздействуют как на раковые, так и на здоровые клетки. Они вызывают нарушения в работе нервной системы. После прекращения химиотерапии нейропатическая боль остается;
- ампутация конечности — широко известны случаи, когда люди продолжают испытывать боль и тактильные ощущения в ампутированной конечности. Это явление получило название фантомных болей. Механизм их возникновения до конца не изучен. Очевидно, он связан с тем, что мозг подает сигнал в несуществующую часть тела;
- невралгия тройничного нерва — это заболевание ведет к тому, что человек испытывает нейропатическую боль при осязании предметов. Жевание и глотание также сопровождаются дискомфортом;
- ВИЧ и СПИД — синдром приобретенного иммунодефицита вызывает множественные повреждения нервной системы, из-за чего дефекты могут возникать, как в периферийном отделе, так и в центральном нервном отделе.
Разновидность нейропатической боли
В зависимости от интенсивности болевых ощущений и места их расположения выделяют следующие виды нейропатической боли:
1. Умеренная боль — жжение и покалывание возникает в верхних и нижних конечностях. Не причиняет физических мучений, но вызывает психологический дискомфорт своим постоянством.
2. Давящая боль — жжение или покалывание появляется в ногах. Нейропатия нижних конечностей без лечения прогрессирует и приводит к проблемам с походкой.
3. Кратковременные вспышки боли. Они ощущаются как резкий спазм, который через пару секунд перемещается в другой участок тела.
4. Повышение чувствительности кожного покрова. Физический контакт с любой поверхностью приводит к неприятным ощущениям и боли в месте прикосновения. Это вынуждает больного спать в одной и той же позе, а также отказаться от одежды из плотных тканей.
Различают две фазы нейропатической боли: острую и хроническую.
Острая фаза характеризуется приступами колющих ощущений, которые быстро проходят. Хроническая нейропатическая боль проявляется в виде легких покалываний в течение дня, которые ночью ведут к нарушению сна.
Согласно статистике, 7 человек из 100 страдают от того или иного вида нейропатической боли. За последние годы количество людей, имеющих данное заболевание, увеличилось. Это связано с тем, что усовершенствовались методы выявления и диагностики.
Симптомы
Нейропатическая боль сопровождается нарушением чувствительности кожи. Оно проявляется в виде болевых ощущений в ответ на раздражители, которые не вызывают подобной реакции у здорового человека.
Это явление называется «аллодиния» и может иметь как механическое, так и термическое происхождение.
В первом случае боль возникает из-за прикосновения к коже или надавливания на нее. Термическая аллодиния вызывается воздействием тепла или холода. Такое проявление нейропатической боли не устраняется анальгетиками и усиливается в ночное время.
Больной испытывает мучения, когда укрывается одеялом или носит одежду.
Помимо аллодинии, отмечаются следующие симптомы нейропатии:
- снижение мышечной силы. Без должного лечения мышцы со временем уменьшаются в объемах. С этим призвана бороться лечебная физкультура;
- беспричинные мурашки и онемения. Возникает чувство, будто по коже ползают насекомые;
- ощущение холода в руках и ногах. Возможно появление озноба;
- регулярное проявление болевых ощущений в течение полугода и больше;
- дискомфорт при осязании поверхностей предметов, снижение или повышение ее чувствительности. Со временем неприятные ощущения перерастают в полноценную нейропатическую боль.
Перечисленные факторы ведут к появлению вторичных симптомов. К ним относятся:
- стресс;
- бессонница;
- апатия;
- раздражительность.
Зачастую сам больной не всегда идентифицирует испытываемые им ощущения как боль. Чаще всего можно услышать упоминания о «множестве колючек», «занозах», или разрядах электрического тока.
Лечение
Несмотря на то, что нейропатическая боль проявляется по-разному и имеет множество причин возникновения, алгоритмы лечения имеют схожие черты. Они сводятся к восстановлению нормальной деятельности мышечного или нервного волокна. Это необходимо, чтобы сигнал проходил по нему без задержек и деформирования.
От фактора, вызвавшего нейропатическую боль, будет зависеть подбор лечебного комплекса. Лечение нейропатической боли у взрослых имеет ряд особенностей. Оно направлено не только на снятие болевого синдрома, но также и устранение его первоисточника. Устранение нейропатии у детей требует тщательного подбора анальгетиков и во многом зависит от самооценки боли маленьким пациентом.
Медикаментозная терапия
Сильнодействующие обезболивающие являются основным элементом на пути к выздоровлению. Опиаты – одни из самых эффективных анальгетиков. Они справляются с болезненными ощущениями любого рода. Однако такие препараты вызывают наркотическую зависимость, из-за чего врачи при возможности стараются обходиться без них.
Чаще всего назначается Лидокаин (Lidocainum) в форме мази или пластыря. Алгоритмы лечения нейропатической боливыстраиваются так, чтобы поддерживать не только физическое, но и психологическое здоровье пациента. С этой целью взрослым назначают антидепрессанты. Это успокаивающие вещества, которые снижают нервную возбудимость.
Для детей не предусмотрен прием подобных препаратов, их медикаментозный курс лечения содержит лишь анальгетики. При спазмах им назначают мышечные релаксанты.Помимо перечисленных средств, может понадобиться дополнительный прием медикаментов против болезни, вызвавшей нейропатическую боль. Назначение лекарств происходит во время консультации с другими специалистами. При нейропатии нижних конечностей рекомендуется принимать витамины группы B в таблетках: они восстанавливают проводимость нервных путей.
Некоторым пациентам ошибочно выписывают нестероидные противовоспалительные препараты. Они неэффективны из-за особенностей работы нервной системы и не могут оказывать влияние на проблемные участки.
Немедикаментозная терапия
Важнейшим элементом немедикаментозного лечения является физиотерапия. Ее эффективность основана на улучшении кровообращения и снятии мышечного спазма. Использование физиотерапии облегчает состояние пациента в острых фазах.
Алгоритмы лечения нейропатической боли с помощью физиотерапии основаны на иглоукалывании, магнитотерапии и диадинамических токах. При наличии положительного эффекта в список необходимых процедур со временем вносятся массаж, лазеротерапия и лечебную физкультуру.
Для улучшения состояния нижних конечностей хорошо подойдут пешие прогулки на небольшие расстояния. Они должны совершаться в удобной обуви. Можно их совмещать с выполнением упражнений на открытом воздухе.
Важно! Применение народных методов не оказывает никакого положительного результата. Они не могут воздействовать на нервы, а значит – излечить.
По этой причине нельзя заниматься самолечением нейропатической боли – это закончится отмиранием нерва. Допускается изготовление отваров целебных трав для общего успокоения организма.
Перед его употреблением необходимо проконсультироваться с врачом, так как может возникнуть необходимость скорректировать курс лечения.
Нейропатическую боль не всегда можно устранить. В некоторых случаях нерв необратимо поврежден, хотя и сохраняет часть своих функций. Попытки восстановить его нормальную работу могут не только быть бесполезными, но и ухудшить состояние пациента.
В дополнение к основному комплексу лечебных мероприятий хорошо подойдет курортно-санаторный отдых. Часто такие поездки включают в себя грязевые ванны и психотерапию. Для взрослого человека будет лучше отказаться от алкоголя во время курортно санаторного лечения.При отсутствии правильного лечения качество жизни больного значительно ухудшается. Простейшие действия вызывают затруднения, нарушается социальная жизнь. В тяжелых случаях человек из-за нейропатической боли становится неспособен обслуживать себя в быту.
Профилактика
Нейропатическая боль вызывается повреждением отделов нервной системы, которое не всегда можно предотвратить (например, в результате хирургического вмешательства). Более того, причины ее появления изучены не до конца. Поэтому конкретных профилактических мер против нее нет.
Есть лишь способы снизить риск развития нейропатической боли и выявить ее на ранних стадиях:
- отказаться от курения и чрезмерного употребления алкогольных напитков;
- исключить из рациона жирной и жареной пищи;
- регулярно заниматься спортом;
- своевременно проходить диспансеризацию;
- избегать травм конечностей, а также ожогов;
- принимать расслабляющие ванны для ног (минимум раз в неделю);
- время от времени самостоятельно осматривать конечности и проверять их чувствительность.
Как убрать боль в пояснице в домашних условиях при грыже, нейропатии, остеохондрозе
Синдромы заболевания люмбаго 241
Вопросы о том, как убрать боль в пояснице, часто поступают от людей, страдающих от различных заболеваний позвончого столба.
В современном обществе дегенеративные дистрофические процессы в хрящевых тканях позвоночника начинают развиваться гораздо раньше. Боль в пояснице периодически испытывают более 70 % молодых людей, которым едва исполнилось 25 лет. Это связано с множеством патогенных факторов.
Мы их разберем в статье и расскажем о том, что нужно сделать, чтобы купировать болевой синдром в домашних условиях.
Важно понимать, что убрать боль в пояснице в домашних условиях можно только в том случае, если устранить все патологические изменения, которые произошли в тканях позвоночного столба и окружающих его. Поэтому необходимо знать хотя бы основы анатомии и физиологии этой важней структурной части опорно-двигательного аппарата человеческого тела.
Позвоночный столб состоит из пяти условных отделов. Самый массивный из них – пояснично-крестцовый. Она состоит из пяти поясничных позвонков и треугольной кости крестца.
Она до возраста примерно в 20 – 23 года также состоит из отдельных пяти позвонков, между которыми есть хрящевые межпозвоночные диски.
Но после достижения 20-ти лет крестцовые позвоночник у человека начинаются постепенно срастаться, а межпозвоночные диски истончаются и дегенерируют. К 25-ти годам крестец превращается в массивную монолитную кость.
Внутри позвоночника располагается спинномозговой канал. Это вместилище спинного мозга, от которого через боковые фораминальные отверстия в телах позвонков отходят парные корешковые нервы.
ЧС их помощью осуществляется иннервация всего человеческого тела.
В поясничном отделе позвоночника корешковые нервы отвечают за иннервацию нижних конечностей, работу внутренних органов брюшной полости и малого таза и т.д.
Сам позвоночник состоит из множества отдельных тел позвонков. Они обладают дугообразными и остистыми отростками. Между позвонками расположены хрящевые межпозвоночные диски.
Они призваны обеспечивать защиту корешковых нервов и равномерно распределять амортизационную нагрузку, оказываемую на позвоночный столб при совершении различных движений тела.
В поясничном отделе присутствует естественный изгиб – лордоз. Он также смягчает механические и физические нагрузки.В области крестца по его боковым поверхностям располагаются подвздошно-крестцовые сочленения. С их помощью происходит крепление костей таза и нижних конечностей.
Соответственно при ходьбе, беге, прыжках максимальная амортизационная нагрузка приходится на соединение крестца с последний позвонком поясничного отдела.
На межпозвоночный диск L5-S1 ложится колоссальная нагрузка, поскольку именно это место считается условным центром тяжести человеческого тела.
Соединение тел позвонков между собой осуществляется с помощью межпозвоночных суставов. Они позволяют сохранять гибкость позвончого столба при надежной фиксации позвонков.
Стабильность положения позвоночника обеспечивается связочным аппаратом.
Он состоит из коротких поперечных связок, которые располагаются между соседними телами позвонков, и длинных продольных – они проходят от затылка до копчика.
Питание межпозвоночных дисков осуществляется путем диффузного обмена с замыкательными пластинками, отделяющими их от тел позвонков. Также поступление жидкости и питательных веществ в хрящевые ткани осуществляется при активной работе паравертебральных мышц.
Поражение хрящевой, костной, связочной, сухожильной, мышечной или нервной ткани провоцирует воспаление и вызывает сильнейший болевой синдром. Для того, чтобы убрать боль в пояснице в домашних условиях, нужно выявить причину её возникновения и устранить неблагоприятное действие. Сможете сделать это самостоятельно?
Если нет, то настоятельно рекомендуем обратиться на прием к врачу вертебрологу или неврологу. Они проведут полноценный осмотр, соберут данные анамнеза, поставят предварительный диагноз.Затем, после проведенного полноценного обследования и поставленного точного диагноза будет разработано индивидуальное лечение.
Только опытный врач, на основании правильно поставленного диагноза, сможет сказать пациенту, как быстро и безопасно снять боль в пояснице при различных патологиях.
Не занимайтесь самостоятельной диагностикой и лечением – это может быть опасно для вашего здоровья. Своевременно обращайтесь к врачу.
Как убрать сильную острую боль в пояснице
Если появилась сильная боль в пояснице, перед тем, как убрать её необходимо исключить ряд серьезных патологий внутренних органов.
Очень часто таким симптомом проявляется почечная колика на фоне мочекаменной болезни, желчная колика, движение камня по мочеточнику, панкреонекроз и приступ острого панкреатита. При этих патологиях требуется экстренное хирургическое вмешательство.
Без него жизнь пациента зачастую находится под угрозой. Поэтому промедление и попытки купировать боль в домашних условиях могут привести к весьма плачевному результату.
Если все эти патологии врачом исключены, то перед тем, как убрать острую боль в пояснице, он поставит точный диагноз – выявит причину появления подобного клинического симптома. Давайте ознакомимся со списком потенциальных причин появления болевого синдром в области поясницы. Это могут быть следующие заболевания и состояния:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков – остеохондроз;
- снижение высоты межпозвоночного диска на фоне длительно протекающего остеохондроза – протрузия и пролапс;
- разрыв межпозвоночного диска без выхода части пульпозного ядра через трещину в фиброзном кольце – экструзия;
- выпадение части пульпозного ядра, оказывающей сильнейшее раздражающее воздействие на окружающие позвоночник ткани – грыжа;
- нестабильность положения тел позвонков, приводящая к их периодическому смещению – спондилолистез в виде антелистеза и ретролистеза;
- искривление позвоночго столба в виде усиления или уменьшения физиологического изгиба, компенсаторного бокового изгиба при грудном сколиозе и т.д.;
- воспаление и деформация межпозвоночных суставов – спондиоартроз;
- перекос и скручивание костей таза;
- деформирующий остеоартроз подвздошно-крестцовых сочленений костей;
- стеноз спиномозгового канала;
- синдром грушевидной мышцы;
- плексит поясничного и крестцового нервных сплетений.
Помимо этого боль в пояснице может быть спровоцирована травматическим воздействием.
Это ушибы, растяжения и разрывы связочной и сухожильной ткани с последующим образованием грубых рубцов, переломы и трещины тел позвонков и их отростков.
При травматическом воздействии следует незамедлительно обратиться на прием к травматологу. Желательно после травмы спины обеспечить неподвижность тела человека и вызвать бригаду скорой помощи.
Обратите внимание, что боль в пояснице может быть признаком острой инфекции, например, туберкулеза и полиомиелита. Также не исключено развитие новообразований. Вряд ли можно самостоятельно исключить все перечисленные патологии. Поэтому своевременное обращение за медицинской помощью является единственно верным решением и первым шагом на пути к избавлению от боли.
Как быстро убрать боль в пояснице при беременности
Многие женщины, находящиеся в ожидании ребенка, спрашивают докторов о том, как быстро убрать боль в пояснице, поскольку она порой может достигать пиковых проявлений. И это очень серьезно, поскольку неприятные ощущения на поздних сроках могут указывать на расхождение костей таза.
Дело в том, что во время беременности в организме женщины наблюдается сильнейшее гормональное изменение фона. Женские гормоны провоцируют серьезное изменение структуры хрящевой ткани. Она становится более пластичной и легко подвергается деформации.
На поздних сроках, когда давление беременной матки резко возрастает, а хрящевые ткани находятся в деструктированном состоянии, может произойти разрыв соединений и начнется симфизит. В будущем это чревато тем, что женщина не сможете самостоятельно передвигаться.
Начальным симптомом является характерная разламывающая боль в пояснице.
Перед тем, как убрать боль в пояснице при беременности, обязательно посетите вертебролога или ортопеда. Опытный врач исключит вероятность расхождения костей таза и назначит адекватное и безопасное для здоровья будущей матери и её малыша лечение.Обязательно носите дородовый бандаж. Он разгружает позвоночник и создает благоприятные условия для сохранения здоровья всех тканей.
Как убрать боль в пояснице при грыже
Давайте рассмотрим, как убрать боль в пояснице при грыже, если она оказывает давление на расположенные рядом с ней мягкие ткани. Чаще всего грыжевое выпячивание пульпозного ядра вызывает острую боль во время своего появления. Как правило, выпадение грыжи бывает спровоцировано оказанием серьезной физической нагрузки, например, подъемом тяжестей.
Постепенно болевой синдром стихает, но начинается вторичный воспалительный процесс. Он провоцируется раздражающим действием на окружающие ткани, которое оказывается специфическими белками пульпозного ядра.
В результате воспалительной реакции развивается инфильтративный отек мягких тканей. Сдавливаются нервные окончания, в том числе ответвления корешкового нерва.
Боль из области поясницы может начать иррадиировать в область нижних конечностей, переднюю брюшную стенку и т.д.
Перед тем, как убрать боль в спине в пояснице при грыже диска, нужно создать благоприятные условия для расправления фиброзного кольца. Сделать это можно с помощью мануального вытяжения позвончого столба.
После того, как межпозвоночные промежутки восстановят свою физиологическую высоту, фиброзное кольцо начнет восстанавливать свою форму. Может произойти самопроизвольное вправление грыжи.
Если этого не произошло, то остеопат проведет мануальное вправление.
Уже на этом этапе пациент испытывает серьезное облегчение болевого синдрома. Но это не означает, что наступило выздоровление.
После устранения болевого синдрома следует провести полноценный курс лечения, в ходе которого будет полностью восстановлена хрящевая ткань межпозвоночного диска.Только в этом случае будет гарантировано полное отсутствие риска рецидива грыжевого выпячивания при следующем эпизоде значительной физической нагрузки.
Как убрать боли в пояснице при нейропатии
Перед тем, как убрать боли в пояснице при нейропатии, необходимо установить природу этого патологического процесса. Нейропатия может быть токсической (под воздействием ядов, солей тяжелых металлов, никотина и алкоголя), диабетической (на фоне сахарного диабета), травматической, компрессионной и т.д.
После установления причины, потенциально спровоцировавшей развитие нейропатии следует предпринять меры для её устранения. Например, если это алкогольная нейропатия, то пациента следует вывести из состояния абстиненции и провести очищение крови от продуктов распада этанола.
Если заболевание вызвано сахарным диабетом, то сначала нужно провести регулирование уровня сахара в крови.
Наиболее сложно проводить комплексное лечение нефропатии поясничного отдела, спровоцированной компрессионным воздействие со стороны позвоночго столба. При проседании хрящевых межпозвоночных дисков на корешковые нервы начинает оказываться компрессионная нагрузка. Атрофируется сосудистое русло и нерв не получает достаточного кровоснабжения.
Запускается процесс частичной дистрофии. При такой форме невропатии боли – это клинический признак того, что совсем скоро начнется атрофия нерва. После запуска этого процесса восстановление иннервации может занять долгие месяцы.
Поэтому как только появились боли в пояснице на фоне невропатии, следует как можно быстрее обратиться на прием к неврологу.
Лечение проводится с помощью мануального воздействия, методов физиотерапии и рефлексотерапии, кинезиотерапии, лечебной гимнастики, остеопатии, массажа и т.д. Лучше всего проводить терапию боли в пояснице в специализированных клиниках мануальной терапии. Подыщите такую по месту жительства. Там вам помогут быть и безопасно убрать боль в пояснице при различных заболеваниях позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.Был ли полезен материал?
(1) чел. ответили полезен
Боль в ноге при поясничной грыже позвоночника: причины и лечение
Боль в ноге при грыже может быть сигналом о том, что наблюдается компрессия корешкового нерва или стеноз спинномозгового канала. Это достаточно распространенное осложнение остеохондроза, который не подвергался адекватному лечению в течение длительного периода времени.
Боль в ноге при грыже позвоночника не является экстренным показанием для проведения хирургической операции.
Исключение составляют клинические случаи, когда этот симптом связан с секвестрированной грыжей, часть пульпозного ядра при которой отделилась и свободно перемещается в полости спинномозгового канала.
В этой ситуации, действительно, лучше провести хирургическую операцию, а затем реабилитацию пациента.
Если боль в ноге при поясничной грыже связана с компрессией корешкового нерва или его ответвления, воспалением или сдавливанием пояснично-крестцового нервного сплетения, то лечение может проводиться исключительно консервативными способами.
Мануальная терапия в этом случае позволяет быстро устранять болевой синдром. С помощью массажа и остеопатии восстанавливается нормальная микроциркуляция крови и лимфатической жидкости, убирается давление с нервного волокна.
Затем пациент проходит плановое лечение межпозвоночной грыжи и тем самым исключает риск развития повторного болевого синдрома.
В Москве можно записаться на приём к врачу вертебрологу или неврологу в нашей клинике мануальной терапии. Первичный прием для всех пациентов проводится бесплатно.
В ходе консультации доктор проведет осмотр и установит причину, по которой возникает боль в ноге при межпозвоночной грыже поясницы. Затем будет предоставлена индивидуальная программа лечения.
Даются все необходимые рекомендации, которые позволят быстро и безопасно восстановить здоровье позвоночного столба.
Если вас беспокоит боль в ноге при грыже поясничного отдела позвоночника, то позвоните нашему администратору и запишитесь на бесплатный прием на любое, удобное для визита время.
Причины сильной боли, отдающей в ногу
Сильная боль в ноге при грыже может быть следствием серьезного поражения нервного волокна. Позвоночный столб – это вместилище спинного мозга, который обеспечивает работу вегетативной нервной системы по всему телу человека.
Иннервация осуществляется за счет корешковых нервов, отходящих через фораминальные отверстия в телах позвонков. Они надежно защищены межпозвоночными хрящевыми дисками.
В случае развития дегенеративного дистрофического заболевания межпозвоночные диски сначала утрачивают свою высоту, развивается стадия протрузии, а затем лопаются и развивается грыжа.
Уже на стадии протрузии на корешковые нервы может оказываться давление со стороны вышедшего за пределы позвонка фиброзного кольца или при схождении соседних тел позвонков. При выпадении грыжевого выпячивания пульпозного ядра оно не только начинает давить на окружающие мягкие ткани.Так как пульпозное ядро состоит из специфических белков, оно оказывает сильнейшее раздражающее воздействие. Возникает воспалительная реакция, ткани отекают, сдавливают мелкие нервные окончания. Мышечная ткань напрягается и сдавливает крупные корешковые нервы и их ответвления.
При значительном воспалительном процессе, сопровождающемся синдромом натяжения поясничных мышц начинает оказываться давление на пояснично-крестцовое нервное сплетение.
От него отходят седалищный, бедренный, паховый, подкожный латеральный и другие крупные нервы, отвечающие за иннервацию нижних конечностей. Соответственно, при поражении этого нервного сплетения могут наблюдаться характерные боли, сопровождающиеся другими неврологическими проявлениями.
Сильная боль в ноге при грыже может появляться при воздействии следующих патогенных факторов:
- длительное статическое положение тела в неудобной или напряженной позе;
- подъем тяжестей без предварительной подготовки;
- непривычный тяжелый физический труд (перекопка земли, колка дров, разгрузка или погрузка грузов и т.д.);
- неправильно организованное спальное и рабочее место;
- избыточная масса тела, создающая препятствие для нормального кровоснабжения очага поражения и способствующее тотальному нарушению метаболизма и обмена веществ в организме человека;
- малоподвижный сидячий образ жизни с полным отсутствием регулярных физических нагрузок на мышечный каркас спины;
- травмы, падения, удары;
- изменение осанки и искривление позвоночного столба вследствие перенапряжения мышц спины с одной стороны с компенсаторной целью.
Боль при грыже, отдающая в ногу, может возникать спонтанно и также незаметно проходить без внешнего воздействия. Это означает, что болевой синдром связан исключительно с временным оказанием компрессионного воздействия. Вероятнее всего, грыжа диска смещается при движениях.
Но чаще боль в ноге присутствует постоянно. Она постепенно ослабевает. Но при этом нарастает клиника неврологических нарушений. Появляется мышечная слабость, ноги быстро устают во время ходьбы, появляются судороги, кожные покровы бледнеют и т.д.
Онемение и парестезии говорят о том, что наблюдается ишемия нервного волокна. Если в этот момент не начать проводить эффективное лечение, то у человека может развиваться парез и паралич нижней конечности. Во становить работоспособность ноги в будущем будет крайне сложно.
Поэтому старайтесь обращаться за медицинской помощью своевременно, на начальном этапе появления неприятных ощущений.
Признаки нейропатической боли в ноге при грыже
В большинстве случаев боли в ноге при межпозвоночной грыже возникают по причине повреждения нервного волокна. Это может происходить на нескольких уровнях:
- защемление корешкового нерва на выходе из фораминального отверстия в позвонке (давление со стороны грыжевого выпячивания или деформированных окружающих тканей, развивающихся остеофитов);
- компрессия ответвлений корешкового нерва спазмированными мышцами и перенапряженными связками (вторичный комплекс воспаления при грыже диска);
- давление и воспаление пояснично-крестцового нервного сплетения и отходящих от него нервов, отвечающих за иннервацию нижней конечности.
Периодически появляющиеся боли в ноге при позвоночной грыже – это признак того, что травмирующее воздействие на нервное волокно оказывается не постоянно. В этом случае важно выявить и устранить причину повторяющейся компрессии корешкового нерва.
Чаще возникает при грыже позвоночника боль в левой ноге, это связно с тем, что повышенное статическое напряжение мышц возникает с правой стороны. В результате этого наблюдается компрессия парного корешкового нерва с левой стороны.
Нейропатическая боль в ногах при грыже имеет ряд характерных признаков, которыми сопровождается:
- возникает обычно после тяжелой физической нагрузки или после выполнения однотипных монотонных движений туловищем или ногами;
- при ней появляется ощущение онемения кожных покровов в отдельных участках нижней конечности;
- возникает мышечная слабость, быстрая утомляемость во время ходьбы на привычные расстояния;
- в вечернее и ночное время присутствуют достаточно сильные судороги бедренных и икроножных мышц, которые постепенно переходят в синдром беспокойных ног (он не позволяет отойти ко сну, заставляет просыпаться среди ночи);
- появляются признаки сосудистой недостаточности (снижается местная температура, появляется бледность кожных покровов, могут развиваться плотные стойкие отеки вокруг голеностопного сустава);
- при наклоне вперед боль ослабевает.
Длительные нейропатические боли в ногах при грыже позвоночника присутствовать не могут. Если не устранено давление или ишемия, то происходит атрофия нервного волокна. Этот процесс сопровождается постепенным угасанием болевого синдрома.
Но при этом нарастают признаки нейропатии. Бледность кожных покровов усугубляются, мышечная слабость возрастает. На фоне полной атрофии нервного волокна может наблюдаться полный паралич или частичный парез отдельных мышц бедра и голени.
При появлении подобных болей необходимо провести МРТ обследование пояснично-крестцового отдела позвоночника. Если будет обнаружена грыжа диска, то лечение стоит начинать незамедлительно. Чем раньше будет оказана медицинская помощь, тем выше шансы на полное восстановление здоровья позвоночного столба.
Как снять боль в ноге при грыже
Для того, чтобы обезболить боль в ноге при грыже поясничного отдела позвоночника, необходимо устранить негативное воздействие на нервное волокно. Для этого сначала нужно провести дифференциальную диагностику и выявить тот фактор, который оказывает компрессионное воздействие.
Если это давление со стороны соседних тел позвонков, то поможет процедура вытяжения позвоночного столба, в ходе которой увеличиваются межпозвоночные промежутки. Если вытяжение сочетать с остеопатией и массажем, то достигается эффект расправления межпозвоночных дисков.
Пациент при этом испытывает существенное облегчение своего состояния уже после второго сеанса лечения.
Если боль в ноге вызвана давлением со стороны грыжи, то необходимо произвести вправление выпячивания пульпозного ядра и зафиксировать его с помощью воздействия на мышечный каркас поясницы.Перед тем, как снять боль в ноге при грыже, нужно убедиться в том, что этот симптом не является проявлением другого заболевания опорно-двигательного аппарата.
В ходе проведения дифференциальной диагностики исключается деформирующий остеоартроз коленного и тазобедренного сустава, синдром грушевидной мышцы, туннельный синдром в подколенной области, травмы костей таза и нижних отделов позвоночного столба.
Поэтому оказывать первую медицинскую помощь при появлении болевого синдрома может только опытный доктор, который сможет отличить боль в ноге на фоне грыжи поясничного отдела позвоночника от проявления коксартроза или гонартоза.
Лечение боли в ноге при грыже позвоночника
Как уже говорилось выше, при появлении боли в ноге при грыже позвоночника лечение следует начинать с проведения дифференциальной диагностики. Если в ходе проведения обследований будет установлено, что болевой синдром связан с патологическим воздействием грыжевого выпячивания пульпозного ядра, то необходимо в первую очередь его устранить.
Грыжа межпозвоночного диска не является стабильным новообразованием. Она может увеличиваться и уменьшаться в размерах, самостоятельно или под воздействием со стороны мануального терапевта вправляться. Все это применимо до тех пор, пока не произойдет секвестрирование грыжи.
При этом часть пульпозного ядра отделяется и выходит в просвет спинномозгового канала или начинает смещаться вдоль позвоночного столба с наружной его стороны. В этой ситуации уже оказать помощь консервативными методами невозможно.
Требуется экстренная хирургическая операция, в ходе которой будет удалён отделившийся сегмент пульпозного ядра.
До тех пор, пока грыжа диска не секвестрирована, она может подлежать консервативному лечению.
Безусловно, то лечение, которое назначается терапевтом в городской поликлинике, ни в коем случае не поможет восстановить целостность фиброзного кольца межпозвоночного диска.
Оно направлено на купирование симптомов заболевания и восстановление работоспособности пациента. Чем быстрее он сможет вернуться к выполнению своих профессиональных обязанностей, тем лучше. Не для пациента, разумеется.
Настоящее эффективное и безопасное лечение межпозвоночной грыжи без хирургической операции и применения сильнодействующих и весьма вредных фармаколочгеиские препаратов сможет предложить мануальная терапия. Необходимо записаться на прием к вертебрологу или неврологу. Эти доктора проведут осмотр, соберут анамнез, поставят точный диагноз и разработают для пациента индивидуальную схему проведения лечения.В Москве на прием к вертебрологу или неврологу можно записаться в нашей клинике мануальной терапии. Первичная консультация для всех пациентов предоставляется совершенно бесплатно.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
