Эхо-маркеры ХА
Онкомаркер NSE
Современная диагностика онкозаболеваний не обходится без анализов на онкомаркеры — специфических веществ, которые могут указать на развитие раковой опухоли на ранних стадиях, до появления основной симптоматики заболевания. Одно из таких веществ — онкомаркер NSE. Предлагаем поговорить о нем подробнее.
Онкомаркер NSE (нейроспецифическая енолаза) – это гликолитический белок, который принимает непосредственное участие в окислении глюкозы в клетках. С его помощью можно обнаружить нарушения в работе клеток нейроэндокринной системы. Структурное строение NSE представлено тремя компонентами:
- Альфа. Присутствует в большинстве тканей живого организма.
- Бета. Находится в поперечно-полосатых мышечных тканях и в сердце.
- Гамма-субъединица. Вещество, которое находится в тканях новообразований. Его повышенное значение может свидетельствовать о наличии атипичного процесса.
В незначительной концентрации NSE обнаруживается в большинстве тканей организма, но его титр может резко повыситься в случае развития онкологии.
Показания к исследованию
Основное показание к проведению анализа на уровень NSE — подтверждение диагноза «рак». С помощью этого исследования можно обнаружить следующие заболевания:
- Нейробластома — бесконтрольное деление онкоклеток в нервной системе, чаще всего поражает детей младше 5 лет.
- Ретинобластома — злокачественный процесс, возникший в сетчатке глаза.
- Медуллярный рак щитовидной железы.
- Рак желудочно-кишечного тракта.
- Семинома — онкопатология репродуктивной системы у мужчин.
- Мелкоклеточная карцинома бронхов и легких.
- Доброкачественные опухоли печени.
Определив концентрацию NSE, можно сделать выводы об эффективности проводимой противоопухолевой терапии.
Учитывая, что рак нередко имеет скрытое течение на ранних стадиях заболевания, врач назначает анализ на этот онкомаркер при следующих состояниях:
- Подозрение на карциному легких — появление симптомов одышки, мокроты со сгустками крови и потери веса без видимых причин.
- Феохромоцитома — стойкое повышение кровяного давления, нестабильное психоэмоциональное состояние.
- Риск развития нейробластомы — возникшие проблемы с работой опорно-двигательного аппарата, боли при физической активности, хромота.
Норма
Норма исследуемого онкомаркера NSE для мужчин и женщин — до 12,5 нг/мл. При этом нужно помнить, что показатели енолазы в сыворотке крови не диагноз, а лишь один из инструментов в руках специалиста. Если значения НСЕ окажутся повышенными, врач будет делать выводы с учетом всех факторов — клинического осмотра и обследования пациента, данных анамнеза.
Расшифровка
Концентрация НСЕ имеет свое пороговое значение, так называемый лимит, выше которого результаты тестирования можно считать позитивными — у взрослых он составляет 12,5 нг/мл или показатели, превышающие верхнюю границу нормы. Если уровень онкомаркера ниже порогового значения, значит, результаты анализа отрицательные.
Расшифровка теста на онкомаркер NSE имеет свои особенности, о которых знает только специалист. Рассмотрим в следующей таблице основные причины, почему могут возникать отклонения при исследовании данного маркера.
| 0–12,5 | Норма |
| 12,5–20 | Воспалительный процесс в бронхах и легких, доброкачественное новообразование |
| Выше 20 | Злокачественные изменения в организме |
Перечислим состояния, которые могут наблюдаться при высоких показателях NSE:
- водянка головного мозга;
- кровоизлияния в оболочки мозга;
- карцинома щитовидной железы;
- опухоли поджелудочной железы;
- рак легкого;
- нейробластома;
- склеродермия;
- туберкулез;
- большое количество узлов в щитовидной железе;
- пневмония, бронхит, ОРВИ.
При выявлении отклонений в результатах исследования спустя 3–4 недели пациент должен пройти тест повторно. Если показатели вновь будут повышены, рекомендуется прохождение дополнительной диспансеризации, чтобы определить причины изменений, с включением УЗИ, бронхоскопии и прочих диагностических методов.
Схема изучения онкомаркеров
Рассмотрим, как выглядит схема рационального применения маркера NSE в диагностике заболеваний онкологического характера:
- Определение NSE до подбора тактики лечения и в дальнейшем с целью изучения онкомаркера, если его титр оказался выше нормы.
- Через 2–10 суток после проведения курса терапии (операции) для определения уровня антигена, требуемого для дальнейшего мониторинга.
- Оценка результативности проведенного лечения спустя 1 месяц после его завершения.
- Оценка NSE перед внесением коррективов в тактику противоопухолевой терапии
- Изучение титра онкомаркера при подозрении на метастазы и рецидив злокачественного процесса.
- Проведение диагностического исследования через 3–4 недели после обнаружения повышенного уровня NSE.
Достоверность данных исследования
Если результаты анализа окажутся выше нормы, важно выяснить, не ложноположительные ли они. Для этого исследование проводится еще раз спустя 3–4 недели. Если новые результаты оказались в пределах нормы, значит, тревожиться не о чем.
В случае повторного положительного результата, подтверждающего повышенный уровень NSE, нужно обязательно посетить онколога для осмотра и дополнительного обследования, чтобы выявить онкопатологию в организме.
Подготовка к сдаче анализов
Анализ следует сдавать натощак, при этом последний прием пищи должен быть за 10 часов до процедуры. Сутки до исследования питаться можно как обычно, но желательно минимизировать количество тяжелой пищи в рационе. Питьевой режим корректировать не нужно, то есть не надо пить больше или меньше жидкости накануне.
Под запрет попадают спиртные напитки — от них рекомендуется отказаться минимум за 48 часов до посещения лаборатории. Приблизительно на такой же промежуток времени следует исключить курение. Вредные привычки могут отрицательно повлиять на достоверность результатов исследования.
Также на этот период следует ограничить физические и эмоциональные нагрузки.
Если человек вынужден принимать определенные лекарственные препараты, без которых он не может нормально себя чувствовать, например инсулин, об этом следует сообщить врачу до исследования.
Как сдаются анализы?
Перед сдачей анализа рекомендуется посетить онколога и получить направление на исследование. В виде самопроверки сдавать подобные тесты не следует — интерпретация результатов с высокой долей вероятности окажется ошибочной.
Важно учитывать, что в разных лабораториях исследование проводится разными методами — иммуноферментным или электрохемилюминесцентным, при этом референсные значения онкомаркера могут отличаться. По этой причине не следует сравнивать результаты исследования, полученные в разных учреждениях, и повторный анализ рекомендуется провести в одной и той же лаборатории.
Для повышения точности тестирования онкомаркер NSE обычно дополняют анализами на онкомаркеры РЭА, ТРА, СА 15-3, SCC и Cyfra 21-1, которые помогают в выявлении плоскоклеточных и немелкоклеточных онкопатологий.
Условия влияющие на уровень маркеров в крови
На результаты исследования могут повлиять следующие факторы:
- гемолиз эритроцитов крови — титр NSE будет повышен;
- условия хранения сыворотки;
- время между забором крови и центрифугированием (не более 1 часа);
- прием блокаторов протонной помпы (Омепразол, Пантопразол);
- лечение противовоспалительными средствами и иммунодепрессантами (Дексаметазон);
- хроническая почечная и печеночная недостаточность;
- беременность, лактация;
- менструация.
Особенности сдачи анализа детям, беременных и кормящим, пожилым
Дети. Обнаружить онкологическое заболевание у ребенка — нелегкая задача, поскольку дети не всегда могут или умеют описать свои ощущения. В связи с этим злокачественные опухоли у них выявляются со значительным опозданием, а лечение начинается в тот момент, когда шансов на выздоровление остается немного.
Дети и подростки чаще подвержены развитию нейробластомы — злокачественному поражению нервной ткани. Заболевание считается сугубо детским и встречается, в основном, в возрасте до 5 лет. Онкомаркер NSE помогает выявить патологию на начальном этапе формирования либо исключить ее наличие. Для исследования у ребенка также производится забор венозной крови в утренние часы строго натощак.
Подготовка к исследованию не имеет отличительных особенностей от взрослых пациентов. В зависимости от референсных значений конкретной лаборатории и метода измерения NSE, максимальный пороговый предел маркера не должен превышать 12,5 нг/мл. Для малышей в возрасте до 1 года норма енолазы смещается до 25 нг/мл.
Беременность и лактация. Во время беременности и грудного вскармливания уровень NSE в сыворотке крови может превышать предельно допустимый порог нормы. Чтобы не допустить ошибочной интерпретации результатов исследования, важно предупредить специалиста о своем положении.Пожилые. Норма NSE не зависит от пола или возраста человека, за исключением детей, не достигших одного года. Поэтому в пожилом возрасте подготовка к исследованию и интерпретация его результатов не будет иметь каких-либо отличий от других пациентов.
Где можно сдать анализы?
Узнать уровень NSE в сыворотке крови можно практически в любой клинике — частной или муниципальной, а также в сети независимых лабораторий, например «Инвитро», «Гемотест» и пр. Перед исследованием рекомендуется получить направление от врача.
Предлагаем узнать, в какие медицинские и диагностические учреждения можно обратиться:
- Медицинский центр «Семейная клиника», г. Москва, Каширское шоссе, д. 56. Стоимость анализа на маркер NSE — от 1160 руб.
- Клиника «Асмедика», г. Санкт-Петербург, пр. Просвещения, д. 72. Цена 1300 руб.
- Клиника «Витамед», г. Санкт-Петербург, ул. Льва Толстого, д. 5а. Цена 1200 руб.
- Лаборатория «Инвитро», г. Новосибирск, Красный проспект, д. 188. Цена от 1160 руб.
- Лаборатория «Инвитро», г. Уфа, пр. Октября, д. 48.
Сколько ждать результат?
В среднем длительность исполнения анализа на онкомаркер NSE составляет 1–2 рабочих дня.
Стоимость исследования
Средняя цена за исследование в различных регионах России составляет от 1090 до 1680 рублей. В некоторых муниципальных поликлиниках и стационарах есть возможность сдать анализ бесплатно — о том, где это можно сделать, следует спросить у лечащего врача.
Направление на тест NSE не приговор. Результаты скрининга оцениваются совместно с анамнезом, имеющимися клиническими симптомами патологии и данными других методов диагностики.
Интересует ли Вас современное лечение в Израиле?
Благодарим Вас за то, что уделили свое время для прохождения опроса. Нам важно мнение каждого.
Хромосомные патологии плода: как и на каких сроках выявляются, необходимые анализы
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Сущность заболеваний
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе.
Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46.
Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша.
Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Причины
Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
- возраст родителей (обоих) старше 35 лет;
- наличие ХА (хромосомных аномалий) у кровных родственников;
- вредные условия работы;
- длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Признаки
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
- угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности;
- низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели);
- длина носовых костей;
- увеличенная шейная складка;
- неактивность плода;
- увеличенные лоханки почек;
- замедленный рост трубчатых костей;
- ранее старение или гипоплазия плаценты;
- гипоксия плода;
- плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии);
- мало— и многоводие;
- гиперэхогенный кишечник;
- маленький размер верхнечелюстной кости;
- увеличенный мочевой пузырь;
- кисты в головном мозге;
- отёчности в области спины и шеи;
- гидронефроз;
- лицевые деформации;
- кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Диагностические методы
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
- УЗИ (выявляются маркеры, обозначенные выше);
- анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
- биопсия хориона;
- забор пуповинной крови;
- анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
Расшифровка и расчёт рисков
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Ультразвуковые маркеры
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Маркеры крови
Норма:
Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
- 1 к 100 — означает, что риск генетических пороков у малыша очень высокий;
- 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий;
- 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Прогнозы
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
- Какая именно патология была диагностирована?
- Какие последствия она будет иметь для жизни и здоровья ребёнка?
- Велика ли угроза выкидыша и мертворождения?
- До скольки лет доживают дети с таким диагнозом?
- Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Заболевания
Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
Нарушение числа хромосом
- Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза;
- синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года;
- синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
Нарушение числа половых хромосом
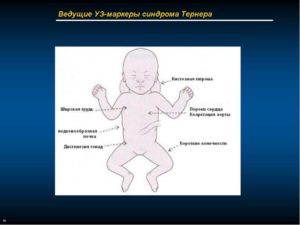
- Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО);
- полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов;
- синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
Полиплоидия
- такая хромосомная патология у плода всегда заканчивается летальным исходом ещё до рождения.
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
Маркер ха при беременности что это

Диагностика хромосомной аномалии плода (ХА).
Наиболее информативен первый скрининг или двойной тест. Его надо делать строго на . Он состоит из (особенно важно правильно оценить толщину воротникового пространства плода, и диагностировать наличие носовых косточек) и анализа крови на РАРР-А и β -ХГЧ.
Заключение скрининга – это не диагноз, так как не дает точного ответа на вопрос о наличии или отсутствии ХА.
Его задача — в зависимости от уровня биохимических маркеров, хронических заболеваний, возраста и анамнеза беременной, определить группы риска женщин(низкий, средний, высокий), по той или иной хромосомной или врождённой аномалии развития плода.
Второй скрининг, «тройной тест» или «четверной тест», проводимый с 16 по 18 неделю беременности, не информативен для выявления ХА, в большей степени подтверждает наличие врождённой аномалии плода (пороки развития).
Маркеры скринингов 1 и 2 триместров, используются также при .
Узнать точно, есть ли у ребеночка ХА, можно только при помощи инвазивных методов — биопсии хориона, забора пуповинной крови, анализа амниотической жидкости.
Цель этих анализов — определение кариотипа плода. Точность — 98%. Риск выкидыша — 1-2%. ХА не лечатся. После выявления ХА все, что может предложить медицина, — прерывание беременности.
Однозначных причин возникновения ХА не известно. Повышенный риск существует, если:
— возраст матери и отца превышает 35 лет,
— есть ХА у кровных родственников,
— есть сбалансированная транслокация у кровных родственников или у родителей,
— родители работают на вредных производствах, семья проживает в экологически неблагополучном районе
— воздействие радиации, излучения на малых срока беременности
Механизм возникновения ХА
ХА возникает у плода в момент образования зиготы, т.е. при слиянии яйцеклетки и сперматозоида. Материнская и отцовская клетка несут по 23 хромосомы (23 от мамы и 23 от папы).
Обе клетки могут уже нести в себе «ломаные» хромосомы (даже если мама и папа абсолютно здоровы). Сбой может произойти и в момент слияния двух абсолютно здоровых родительских клеток. В этом случае «расходятся» неверно хромосомы плода.Этот процесс еще не изучен и не поддается контролю.
Изучено и описано более 300 хромосомных синдромов.
Учитывая, что у человека 23 парных хромосомы и существует несколько видов аберрации, количество хромосомных синдромов, не описанных в литературе и возникающих вновь, не ограничено!
Аберрации могут быть разные: полные и частичные трисомии, делеции, моносомии, мозаицизм транслокации и т.д. Выраженность признаков при хромосомном синдроме зависит от вида аберрации.
Самый благоприятный вид — сбалансированная транслокация.
Люди с такими изменениями ничем не отличаются от обычных, их особенность может быть выявлена только путем кариотипирования, однако у них повышен риск рождения детей с хромосомными синдромами — от 10 до 50% (средний риск в популяции — 5%).
Следующий наименее «травматичный» вид аберрации — мозаицизм, при котором хромосомное нарушение проявляется не во всех клетках и/или органах. Частичные трисомии и делеции дают уже значительные пороки развития, порой не совместимые с жизнью.
Самый тяжелый вид — полная трисомия или моносомия хромосомы.
Большая часть беременностей с хромосомной патологией плода отторгается самим организмом на самых ранних сроках или на сроке 20-23 недели, так как при хромосомной патологии плода велика вероятность различных патологий беременности (невынашивание, угроза выкидыша, гипертонус матки, преждевременное старение плаценты, токсикоз, гестоз, гипоксия плода и т.д.). Также многие малыши не доживают до года ввиду множественных пороков развития. Средняя продолжительность жизни людей с ХА — 30 лет, но есть описанные случаи пациентов с ХА доживших до 60 лет и более.
Люди с хромосомными синдромами могут быть как тяжелыми инвалидами, так и абсолютно полноценными членами общества, получившими полноценное образование и имеющими обычную работу.
Все зависит от вида аберрации, общего состояния организма и труда родных и близких. В большинстве случаев люди с хромосомными синдромами могут себя обслуживать, общаться, выполнять посильную работу.
Интеллект снижен, есть хронические заболевания органов и систем организма.
С уважением, Коцарев Е.А.
Хромосомная патология, вызванная появлением дополнительной копии 18-ой хромосомы. Ультразвуковой скрининг – ультразвуковое исследование (УЗИ) плода в течении беременности.
Хромосомная патология, вызванная отсутствием X-хромосомы и распространяемая только на женщин. Стоит знать, что биохимический анализ крови на патологию плода лишь определяет вероятность наличия хромосомной патологии.
Для ранней их идентификации предусмотрено проведение пренатального анализа на патологию плода (скрининга).
Исследование может проводиться всем женщинам, которые хотят быть уверенными в том, что их ребенок родится здоровым (имеется в виду – без хромосомной патологии, которая не лечится).Эти три патологии являются наиболее распространенными инвалидизирующими трисомиями.
Если и программа выдает результат по этой патологии ниже 1:380, беременной для подтверждения диагноза рекомендуют пройти инвазивную диагностику: амниоцентез или кордоцентез.
К сожалению, исправлять генетическую патологию у ребенка медицина еще не научилась. Он лишь с той или иной степенью вероятности позволяет выявить женщин с высоким или низким риском патологии. Также определяют маркер хромосомных и ряда нехромосомных аномалий развития плода, в частности — толщину воротникового пространства (ТВП, синонимы – воротниковая зона, шейная складка).
Анализ на патологию плода
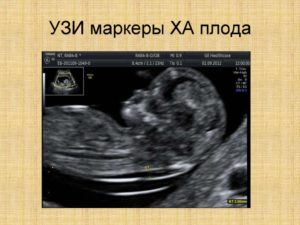
Данные этого исследования используются программой расчета рисков как в первом, так и во втором триместре. Это исследование не отменяет и не заменяет основные анализы при беременности. Левый снимок — норма.
Правый снимок — патология. Трикуспидальная регургитации часто отмечается у плодов с ХА в ранние сроки беременности.
ХА были обнаружены у 94,7% плодов с расширенным воротниковым пространством и изолированной трикуспидальной регургитацией в 11 -14 нед беременности.
Но есть и строгие показания, учитывая которые гинеколог женской консультации дает направление на биохимический скрининг. Перинатальная диагностика на содержание гормонов проводится только совместно с выполнением скринингового УЗИ при беременности.
При этом в каждой клетке содержится не 23 пары хромосом, а 22 нормальных пары и 1 «тройню». В какой именно паре «троица» образовалась, так и заболевание называют. Например, если выполняется скрининг на Дауна, то имеется три (а не две) 13 хромосомы (синдром так и записывается «Трисомия 13»). Эти состояния должны быть выявлены ранее скрининга 3 триместра.
Пренатальный скрининг
Анализ сдается натощак (то есть не надо есть 6 и более часов). Результаты генетического исследования 1 триместра выдаются через 1,5 недели или чуть больше.
Перинатальная биохимическая диагностика 1 триместра состоит из определения: хорионического гонадотропина (ХГЧ) и белка с названием PAPP-a. Но на данный результат очень влияют возраст беременной и ее вес.
Поэтому был придуман такой выход (это касается не только биохимического исследования 1 триместра, но и второго).
Риски хромосомных патологий
По получении ваших индивидуальных результатов каждого гормона вторая биохимическая диагностика при беременности оценивает MoM (норма -0.5-2,5). После этого исследования крови и первого, и 2 триместра программа рассчитывает риски возникновения того или иного синдрома.
Средний – 1:1000 или ниже (норма для биохимического скрининга 1 и 2 триместра).
При рисках 1:250-1:380 женщина направляется на медико-генетическое консультирование, повторное УЗИ и биохимический скрининг, только в условиях Перинатального центра или генетической консультации.
Подготовка к анализу на хромосомные патологии
В течение этой недели был амниоцентез. Беременность – многоплодная. В этих случаях «просеивание» даже может не проводиться, так как результаты его – недостоверны. К сожалению, даже у молодых и здоровых семейных пар есть вероятность рождения детей с генетическими или физическими нарушениями.
В 20-22 недели беременности на ультразвуковом исследовании диагностируются практически все пороки развития внутренних органов. При расхождении результатов анализов и методов диагностики лучше всего еще раз все хорошенько перепроверить. При подтверждении наличия у плода пороков развития, не совместимых с жизнью, врачи рекомендуют прервать беременность.
Маркеры хромосомной патологии плода при выявлении синдрома Дауна
Их называют солнечными детьми, они приносят родителям много светлой радости и самого большого горя. Дети с синдромом Дауна могут родиться в абсолютно любой семье.
Даже если до этого рождались здоровые дети, все равно есть вероятность, что клетки при делении дадут сбой, и кариотип (набор хромосом) новорожденного будет представлен 47 хромосомами вместо положенных 46. При этом хромосомы последней 21-й пары будут абсолютно одинаковыми. Отсюда и название диагноза — трисомия 21.
В настоящее время выявить синдром Дауна позволяют маркеры хромосомной патологии плода. Иначе говоря, это признаки, по которым врач может предсказать, родится ребенок здоровым или нет.
Главные виды маркеров
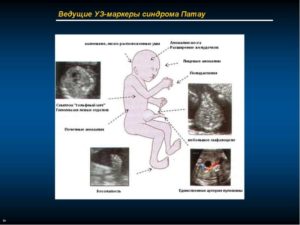
Признаков синдрома Дауна довольно много. Необходимо сразу отметить, что не стоит паниковать, если вдруг врач написал о наличии одного из них. Даже если маркеров будет несколько, ребенок с большой долей вероятности сможет родиться здоровым. Итак, основные физические патологии плода можно рассмотреть на УЗИ.
Главный признак — это увеличение воротникового пространства. На 10-12 неделе ширина шейной складки не должна превышать 2,5-3 мм. Однако если превышение присутствует, то ничего страшного. Даже если толщина будет составлять около 9 мм, все равно вероятность рождения ребенка с синдромом Дауна не будет 100%-ной.
При незначительных превышениях вероятность патологии минимальная.
Очень частый признак хромосомной патологии плода, которого пугаются будущие мамы, — реверсивное движение крови в пуповине. Это действительно достаточно серьезное нарушение, которое может привести к разрушению плода.
Вместе с тем на малых сроках беременности реверсивный кровоток может быть выявлен ошибочно. Он может проходить не по самой артерии, а по полым венам, где он вполне может существовать без ущерба для ребенка.В то же время при подобных подозрениях стоит почаще приходить на осмотр.
Внешние маркеры патологии плода на более поздних сроках беременности могут быть следующими: наличие маленького подбородка, учащенное сердцебиение, плоская переносица, «монгольский» эпикантус.
Конечно, влияют на постановку диагноза и другие аномалии, которые могут определить опытные врачи. Особая форма ручек, ножек, лица, затылка — все это может быть дополнительным признаком синдрома Дауна.
При исследовании нужно обращать внимание на наличие кисты пуповины, отечность спины, длину носовых костей.
Что касается химических показателей, то врачи традиционно изучают уровень белка РАРР-А. В норме у беременных женщин концентрация белка повышается, поэтому его низкий уровень может свидетельствовать о развитии синдрома Дауна и других патологий.
Узи — первый этап обследования
Ультразвуковое исследование проводится как в 10-12 недель, так и на более поздних сроках беременности. Конечно, главным образом оно направлено на выявление замершей или внематочной беременности. Но если, например, есть угроза появления ребенка с синдромом Дауна, то врач-эхоскопист заостряет внимание именно на этом.
При подозрениях на трисомию УЗИ проходит по определенному плану. В первую очередь выявляется, есть ли увеличение толщины воротникового пространства. Далее анализируются носовые кости плода, присутствует ли их уменьшение.
Иногда носовые кости вовсе отсутствуют, что тоже является маркером хромосомной патологии. Заключительный этап внешнего осмотра — выявление лицевого угла.Если он составляет более 88,5 градусов, то это тоже относится к признакам возможного заболевания.
Вторая часть ультразвукового исследования относится к осмотру сердечно-сосудистой системы плода. Осматривается венозный проток на предмет реверсивного движения крови, трикуспидальный клапан сердца, выявляется наличие различных аномалий. Проверяется и частота сердечных сокращений.
Ультразвуковое исследование беременных делается двумя способами. Первый является классическим — он проводится снаружи, проверяется брюшина. Второй способ — трансвагинальный. Он довольно неприятный, к тому же женщину обязывают выпить около полулитра воды перед обследованием.
Трансвагинальный метод подразумевает инвазию посредством специального влагалищного датчика. Этот способ более точный, например, воротниковое пространство он измеряет почти идеально. Однако, надо понимать, что любое УЗИ может не дать полной картины.
Например, из-за обвитой вокруг шеи пуповины измерить воротниковую зону абсолютно нереально. Телосложение женщины может быть таким, что плод едва можно рассмотреть. Кроме того, большую роль играет опыт врача.
Он должен не только хорошо уметь проводить измерения, но и знать мельчайшие нюансы строения плода. Именно поэтому к хорошим медикам всегда запись на месяц вперед.
Первое УЗИ делают обычно на сроке от 12 до 13 недель. Оно позволяет выявить начальные маркеры угрозы синдрома Дауна. Второе УЗИ осуществляется на 20-22 неделе, третье — незадолго до родов. Обычно на них опытный врач с вероятностью до 70-80% может сказать о наличии хромосомных отклонений.
Биохимический скрининг
Как правило, врачи направляют на биохимический скрининг несколько раньше УЗИ.
Делается это именно потому, что если скрининг покажет вероятность синдрома Дауна и других отклонений, то на УЗИ это можно более тщательно проверить.
Стоит отметить, что в некоторых городах России такой анализ является обязательным для всех беременных женщин. Но кое-где его проходят добровольно. Поэтому лучше его сделать до УЗИ.
Биохимический скрининг подразумевает, что у женщины берут на анализ венозную кровь. Есть одно маленькое, но очень важное условие: делать эту процедуру нужно только с 11 по 13 неделю беременности. После 14 недели значимость белка РАРР-А для исследования значительно теряется, поэтому и диагностика будет очень неточной.
Итак, как все это работает? Белок PAPP-A является частью гормона под названием хорионический гонадотропин, его еще во всех документах и справках обозначают аббревиатурой ХГЧ. Этот гормон является важнейшим показателем при беременности. К 10 неделе концентрация ХГЧ достигает своего максимума.Однако чрезмерно высокий уровень этого гормона может косвенно указывать на наличие хромосомной патологии. А если уровень РАРР-А-белка при этом будет очень низким, то вероятность трисомии 21 во много раз увеличивается. Нижний уровень белка составляет 0,5 МоМ, а верхний предел концентрации ХГЧ — 2 МоМ.
Поэтому, если эти показатели критически нарушены, самое время проверить плод на УЗИ.
Учитывая, что технологии постоянно развиваются, последние разработки позволили выпустить полоски для определения показателей ХГЧ и PAPA-A в моче. Но поскольку результаты этих полосок пока не очень точные, в крупных больницах продолжают брать на анализы кровь.
Помимо PAPP-A биохимический скрининг может подразумевать исследование и других гликопротеинов. Так, например, во втором триместре беременности о синдроме Дауна может сказать высокая концентрация гликопротеина SP1.
Если для здорового плода она равна 1 МоМ, то для больного — 1,28 МоМ. Вместе с тем повышение SP1 может быть обусловлено и другими факторами. Точность диагностики синдрома Дауна по этому параметру составляет всего 20%.
Ингибин А — гликопротеин, один из основных маркеров хромосомной патологии. Его смотрят в первом и во втором триместре беременности. Если значения концентрации ингибина А составляют 1,44-1,85 МоМ, тоже имеется большая вероятность рождения ребенка с трисомией 21.
Проведение расчетов
Абсолютно любое исследование маркеров не может дать точного диагноза. Можно лишь подсчитать вероятность рождения ребенка с хромосомными патологиями.
Учитывая, что параметров исследуется много, правильный подсчет закономерностей и вероятностей отнимал бы у врачей очень много времени. Поэтому для расчетов используется специализированное программное обеспечение.
Посредством этого ПО производится расчет индивидуального риска.
Как интерпретировать результаты обработки маркеров?
Если компьютер подсчитал, что риск рождения ребенка с патологиями ниже, чем 1:1000, можно особо не беспокоиться.
В этом случае даже нет никакого смысла идти на повторные обследования. Если риск более высокий, например, от 1:999 до 1:200, тогда лучше сделать повторный биохимический скрининг во втором триместре, а в 15-17 недель снова пройти УЗИ.
Опять же при средних показателях риска шансы родить здорового ребенка все равно остаются максимальными.
Если же риск составляет пропорцию 1:100 или большие показатели, например, 1:10, тогда беременности придется уделять больше внимания, пройти необходимые повторные обследования.Если компьютер выявил высокую вероятность патологии, стоит еще раз самостоятельно просмотреть данные анализов. Их могли просто неправильно ввести в компьютер, да и сами обследования могли быть проведены с ошибками.
Учитывая, что врачи работают с огромным количеством беременных, очень большую роль играет человеческий фактор. Поэтому и радоваться, что система показала маленькую вероятность наличия у плода СД, тоже особо нечего.
Риск существует всегда.
Стоит помнить, что обследования, назначаемые на поздних сроках беременности, являются менее точными, чем на ранних. Если не удалось сделать скрининг в промежуток 10-14 недель, то более поздние анализы на десятки процентов снижают вероятность выявления аномалий.
Точность исследования можно повысить и при изучении гипергликозилата ХГЧ, протеина S100 и некоторых других маркеров. В обычных клиниках такими исследованиями занимаются редко, но вот в частных лабораториях и кое-где за рубежом такие услуги предоставляются. Эти маркеры дают около 60% точности в выявлении СД.
Факторы, влияющие на развитие хромосомных патологий
Конечно, биохимические и физические маркеры хромосомной патологии позволяют с высокой долей вероятности предсказать риск рождения ребенка с аномалиями.
Однако женщины, которые только планируют завести ребенка, часто задумываются о предварительных факторах, которые могут повлиять на развитие подобных отклонений.
Для опасения есть вполне основательный повод, ведь по статистике на 700-800 детей рождается 1 ребенок с синдромом Дауна.
В определенной степени на хромосомные мутации влияет наследственность. Например, если в роду у мужа были родственники с синдромом Дауна, риск несколько увеличивается. Хотя точно установлено, что прямой передачи болезни из поколения в поколение здесь нет.Более того, если семейная пара родила больного ребенка, она вполне может родить других здоровых детей. Риск, конечно, увеличивается, однако не является абсолютным. Наблюдается и другая интересная закономерность. Например, если один из однояйцевых близнецов болен СД, то обязательно болен и второй.
А вот если близнецы дизиготные, тогда, как правило, хромосомной мутации подвержен лишь один ребенок.
Учеными выявлено также, что риск увеличивается, если в роду присутствует какая-то серьезная болезнь, передаваемая по наследству. Есть закономерность, по которой сахарный диабет, передаваемый по наследству, увеличивает риск рождения ребенка с СД.
Возраст матери тоже сильно влияет на возможное рождение ребенка с хромосомными аномалиями. Поэтому врачи рекомендуют рожать детей как можно раньше. После 42 лет риск многократно увеличивается.
Однако встречают новорожденных с синдромом Дауна и у 20-летних рожениц. Возраст отца также может в определенной степени влиять на увеличение вероятности аномалий.
Обычно если суммарный возраст пары превышает 70 лет, тогда во время беременности стоит пройти полное обследование на наличие маркеров.
Радиационное излучение, серьезная болезнь во время беременности, переживания могут повлиять на рождение детей с СД.Конечно, точных факторов, влияющих на рождение детей с отклонениями, генетики установить не могут. И вряд ли женщина, искренне любящая мужчину, откажется от зачатия с ним из-за какой-то генетической болезни. Но вот постараться родить ребенка в более раннем возрасте, до 35 лет, вполне можно.
Что делать, если обнаружены маркеры и большая вероятность рождения с СД?
У каждой женщины свои понятия нравственности и совести. Статистика показывает, что при проведении УЗИ и биохимического скрининга вероятность рождения ребенка с синдромом Дауна получается снизить с 1:800 до 1:1300.
Этого удается достичь за счет прерывания беременности. Вместе с тем, даже если несколько маркеров указали на патологию, все равно остается вероятность, что плод здоровый. Поэтому, прерывая беременность, вполне можно убить здоровый плод.
Если женщина в возрасте, после аборта она, возможно, никогда не сможет родить.
Во многих странах выявление маркеров направлено на то, чтобы мать могла психологически подготовиться к рождению «солнечного» ребенка. Конечно, с такими детьми намного тяжелее, чем с обычными.
Однако большинство семей, которые попали в такую ситуацию, хоть и сталкиваются с трудностями, все-таки называют себя счастливыми и очень любят свое чадо, несмотря на то, что оно не такое, как все. Если с ребенком заниматься, он вполне может интегрироваться в обычное общество.
Из детей, больных синдромом Дауна, получаются отличные музыканты, художники, многие из них действительно талантливы. Есть случаи, когда люди с такой болезнью жили до 50-60 лет, работали, имели семьи, даже добивались каких-то успехов. Все зависит от родителей, ухода, от того, как с ребенком занимаются.
В рождении ребенка с такой патологией ничего катастрофичного нет. Но даже если все маркеры указывают на то, что ребенок может родиться с болезнью, все равно есть немалая вероятность того, что прогнозы обманчивы. Дети — это в любом случае радость и счастье, какими бы они ни родились.
