Ускорен кровоток в легочной артерии
Ускорение кровотока в легочной артерии у новорожденных

У недавно родившихся деток встречается заболевание сердечно-сосудистой системы, которое называется легочной гипертензией и означает персистирующее сужение у новорожденных легочных артериол, повышенное сопротивление сосудов легких.
Последствием заболевания становится уменьшение легочного кровотока. В трахее у таких малышей находят меконий (первые фекалии деток), а околоплодные воды изменяют свой цвет.
Легочная гипертензия у новорожденных случается как у доношенных, так и у переношенных малышей, ведь активное развитие гладких мышц сосудов приходится на конец беременности.
У недоношенного ребенка патология возможна только одновременно с расстройством дыхания. Заболевание сопровождается повышением кровяного давления в легочной артерии. Нарушение функционирования правого отдела сердца, его желудочка из-за высокой нагрузки приводит к его дисфункции. Усложняет ситуацию наличие гипокальцемии и гипогликемии (снижение концентрации кальция и глюкозы в крови).
Причины заболевания
Основной причиной развития болезни у доношенных и переношенных детей становится хроническая, а также внутриутробная гипоксия или асфиксия. Патология у новорожденных детей проявляется повышением легочного давления, из-за чего нарушается нормальное развитие и работа гладкой мускулатуры лёгочной артерии. Следующие факторы влияют на образование легочной гипертензии:
- гипоксическое повреждение легких;
- грыжа диафрагмальная;
- повышение давления в венозной системе легких;
- обструкция сосудов;
- сепсис новорожденных;
- врожденный порок сердца;
- задержка созревания стенок сосудов во внутриутробном периоде.
Стенки сосудов легких при отставании развития и созревания отличаются частично нарушенным строением. Кроме того, на этом фоне уменьшается количество сосудов лёгких, которые правильно функционируют.
Факторы риска
Среди дополнительных факторов риска по развитию легочной гипертензии у малышей будет закрытие протока артерии по следующим причинам:
- из-за возможного приема матерью нестероидных противовоспалительных препаратов;
- ацидоз;
- полицитемия у новорожденного (патология крови);
- наследственные факторы;
- внутриматочная гипоксемия;
- гипоксия в утробе матери;
- прием препаратов лития, других лекарственных средств и выделение токсинов.
Персистирующая легочная гипертензия – довольно сложная патология, которая у новорождённых приводит к тромбозам, сердечной недостаточности, нарушениям ритма сердца, к маленькому весу младенца, а также задержке в развитии ребенка и иногда даже к смерти. У женщин в период вынашивания малыша прослеживается нарушение сердечного ритма плода, ненормальное течение беременности. Дополнительные факторы риска: тяжелые роды, а также снижение оценки новорожденного по шкале Апгар.
Формы легочной гипертензии
Легочная гипертензия новорожденных или ПЛГН может быть первичной, когда сразу при рождении малышей не появляется ярко выраженных симптомов болезни, но после родов есть стойкая артериальная гипоксемия. Для вторичной формы характерна аспирация первыми фекалиями новорожденного, пневмония, легочная вазоконстрикция (сужение сосудистого просвета).
Заболевание развивается по трем путям. В первом случае не происходит изменений в нормальном развитии легочного сосудистого русла, но проявляются гипоксия, ацидоз и другие патологии. Второй тип изменений характеризуется гипертрофией сосудов без уменьшения площади поперечного сечения. Третий тип тоже можно охарактеризовать гипертрофией стенок сосудов, но уже с необратимыми изменениями.
Возможные симптомы
В первую очередь у деток легочная гипертензия новорожденных вызывает одышку даже в состоянии покоя, судороги мышц, нарушение нормального роста и развития, малые прибавки в весе. Первыми признаками недуга у младенцев являются следующие состояния:
- синюшность кожных покровов или цианоз до и после рождения;
- пневмония у новорожденных;
- десатурация;
- тахипноэ (учащенное дыхание);
- присутствие мекония в трахее у ребенка;
- увеличение печени в размерах;
- грыжа диафрагмальная у младенцев.
Артериальное давление в большинстве случаев понижено, но может развиваться легочный криз, когда происходит резкий скачок, и возникает пульмональная гипертония. Наблюдается гиперкапния (повышение концентрации углекислого газа в крови), а при рентгенографии обнаруживается кардиомегалия (увеличение сердца).
Когда развивается персистирование легочной гипертензии, у новорожденных прослеживаются сердечные шумы и втяжение податливых мест в грудной клетке, а увеличенное количество СО2 в крови часто наблюдается одновременно с гипоксией плода. Такие симптомы не проходят в ответ на кислородотерапию. Ответить, что это такое пгл и как с ней жить доктор сможет только после тщательного обследования малыша.
Диагностика заболевания
Обследование для исключения легочной гипертензии проводят сразу после проявления первых симптомов у новорожденного, таких как цианоз и отсутствие реакции на подачу 100% кислорода для дыхания.
Электрокардиография
ЭКГ дает видимые результаты только в случае поражения правого желудочка и выраженного нарушения его функций, поскольку некоторые изменения считаются нормой для младенцев.
ЭХО-КГ
Метод не является решающим в постановке диагноза плг. ЭХО сердца проводится в дополнение к методу ЭКГ, чтобы доктор смог увидеть более развернутую картину диагностики. С помощью этого метода обследования можно определить врожденные пороки сердца и многие другие патологии. Метод позволяет оценить функциональные возможности миокарда.
Рентгенография
Рентгенологическое исследование грудной клетки проводится в основном для обнаружения увеличения в размерах правых отделов детского сердца.
https://www.youtube.com/watch?v=nv8d8s9RTxU
Легочная гипертензия новорожденных подтверждается также результатами общего и биохимического анализа крови ребенка, обследования газового состава крови, с помощью которого определяют уровень и отклонение от нормы углекислого газа и кислорода.
Тест на гипероксию помогает определить количество правого-левого выброса. Для дифференциальной диагностики подходят также гипертоксические и гипервентиляционные тесты.
Доктор сможет поставить точный диагноз с помощью магнитно-резонансной диагностики.
Лечение малышей с легочной гипертензией
Лечение заболевания в первую очередь направляется на снижение давления в легочных сосудах. Терапия кислородом начинается незамедлительно и зависит от состояния новорожденных. Кислород поступает через маску или специальный аппарат ИВЛ. Сразу улучшается оксигенация сосудов. Процедура проводится постепенно, поскольку резкое падение РаО2 вызывает повтор вазоконстрикции (сужения сосудов).
Часто врач назначает искусственную вентиляцию легких, которая помогает раскрыть легкие.
Оксид азота хорошо расслабляет гладкие мышцы, постепенно расширяет легочные сосуды, а также увеличивается кровоток. Кроме того, проводится экстракорпоральная мембранная оксигенация.
Чтобы поддержать нормальный уровень кальция, жидкости в организме, глюкозы в крови понадобится применение различных медикаментов. Если у ребенка сепсис, лечение невозможно без антибиотиков. Проводится терапия сосудосуживающими средствами, среди которых толазолин, тубокурарин, нитропруссид натрия, антагонисты альфа-адренорецепторов.Персистирующая легочная гипертензия у новорожденных приводит к тяжелым последствиям для ребенка, потому чем скорее начато лечение, тем больше у малыша шансов на здоровую жизнь. Будущая мама должна выполнять все рекомендации специалистов, чтобы защитить ребенка от возможных патологий и вовремя обращаться за медицинской помощью при малейших изменениях в привычном состоянии новорожденного.
Чем опасна легочная гипертензия у новорожденных и как ее лечить

Повышение давления в сосудах легких или легочная гипертензия диагностируется у людей разных возрастных категорий. Едва родившийся младенец в силу разных причин также может быть подвержен данной патологии.
В таком случае речь идет о легочной гипертензии у новорожденных, известной ещё как персистирующее или стойкое фетальное кровообращение у новорожденного (код по МКБ-10 Р29.3).
Описание и статистические данные
Стойкое фетальное кровообращение у новорожденного – это своеобразный сигнал организма малыша о невозможности полной адаптации кровообращения в легких к жизни вне утробы матери.
В пренатальном периоде развития легкие претерпевают ряд изменений, которые готовят их к функционированию в воздушной среде, но в это время за них «дышит» плацента. После рождения ребенка должен произойти запуск «настоящего» дыхания, но иногда по ряду причин он происходит с патологией.
При легочной гипертензии имеет место резкий скачок давления внутри сосудистого русла легких, вследствие чего сердце ребенка начинает испытывать огромную нагрузку.
Организм новорожденного, стараясь избежать грозящей сердечной недостаточности, производит экстренное снижение давления в легких путем уменьшения объема циркулирующей в них крови – кровь «сбрасывается» через имеющиеся у младенцев открытое овальное окно в сердце или открытый артериальный проток.
Это в свою очередь приводит к увеличению количества венозной крови в общем кровотоке, пониженному содержанию кислорода в крови и цианозу у ребенка.
По данным статистики патология встречается у 1-2 младенцев из 1000. Примерно 10% новорожденных, нуждающихся в интенсивной терапии, страдают этим заболеванием. При этом большинство из них – доношенные или переношенные дети.
Значительно чаще синдром фетального кровообращения встречается у детей, рожденных с помощью кесарева сечения – примерно в 80-85% случаев.
Подавляющее количество соответствующих диагнозов (97%) было поставлено в первые трое суток жизни маленьких пациентов – такая ранняя диагностика позволяет в разы снизить количество летальных исходов, поскольку без своевременной медицинской помощи 80% больных деток могут погибнуть.
Причины и факторы риска
В редких случаях причины легочной гипертензии не могут быть установлены – тогда патологию именуют первичной или идиопатической. Но чаще всего причиной неадекватного повышения давления в легочных сосудах становится:
- Пренатальный стресс в виде гипоксии, гипокликемии, гипокальциемии, аспирации меконием или околоплодными водами. В результате этого после рождения может произойти спазм артериол легких с последующими склеротическими изменениями в их стенках.
- Задержка внутриутробного созревания стенок сосудов с частичным сохранением их эмбрионального строения и после рождения. Такие сосуды подвержены спазмированию в гораздо большей степени.
- Врожденная диафрагмальная грыжа, при которой легкие в целом и их сосуды в частности оказываются недоразвитыми и не могут нормально функционировать.
- Увеличение легочного кровотока у плода в связи с преждевременным закрытием эмбрионального артериального протока и овального отверстия.
- Врожденные пороки сердца и легких у ребенка: гипоплазия легкого, дефекты межжелудочковой перегородки, транспозиция магистральных сосудов и др. В другой статье описана подробная классификация врожденных пороков сердца.
Факторами риска по данной патологии являются:
- внутриутробная гипоксия;
- внутриутробные инфекции или сепсис;
- несанкционированный врачом прием беременной женщиной некоторых лекарств (нестероидные противовоспалительные, антибиотики, аспирин;
- полицитемия у новорожденного – онкологическое заболевание, при котором в крови значительно возрастает количество эритроцитов;
- врожденные пороки сердца и легких у ребенка.
Виды и стадии заболевания
Разные авторы классифицируют эту патологию по разным основаниям:
| Основание для классификации | Виды легочной гипертензии |
| Этиология |
|
| Механизм возникновения |
|
| Характер и длительность течения |
|
| Морфологический тип |
|
Как и в случае легочной гипертензии у взрослых, стойкое фетальное кровообращение у детей имеет 4 степени тяжести. В большинстве случаев заболевание диагностируется на первой, обратимой стадии – тогда же оно и компенсируется с помощью лечения.
Если медицинское вмешательство оказалось неэффективным, то уже через год у ребенка может быть зафиксирована 2 стадия заболевания, а к 3 годам – произойдут необратимые деструктивные изменения в строении легких и сердца, характерные для 3 и 4 степени недуга.
Опасность и осложнения
Без оказания своевременной медицинской помощи 4 из 5 младенцев с персистирующим фетальным кровообращением умрут в течение первых 3 дней, а остальные погибнут до того, как отметят свой пятый день рождения.
Смерть малышей может наступить от стремительно развивающейся сердечной недостаточности и стойкой гипоксемии (нехватки кислорода).
Симптомы
Новорожденный с легочной гипертензией сразу после родов или спустя несколько часов:
- дышит тяжело, с одышкой;
- при вдохе грудная клетка втягивается вовнутрь;
- имеет выраженный цианоз (посинение) кожи и слизистых;
- реагирует на кислородотерапию плохо: состояние не улучшается должным образом.
О других симптомах этого заболевания (не только у малышей) и его лечении читайте тут.
Когда обращаться к врачу и к какому?
В случае обнаружения выраженных признаков дыхательной недостаточности у новорожденного к врачу надо обращаться немедленно – каждая минута промедления может оказаться роковой!
В роддоме неотложную помощь малышу может оказать штатный неонатолог или педиатр, при наличии – детский пульмонолог.
Диагностика
Диагноз ребенку ставится на основании:
- Анамнестических данных – истории беременности и родов.
- Данных осмотра и аускультации сердца.
- Результатов лабораторных исследований. Диагностическое значение имеют показатели оксигенации крови (насыщенности кислородом), которые при данном заболевании всегда крайне низкие.
- Результатов инструментальных исследований. Электрокардиограмма в данном случае малоинформативна. Большей диагностической ценностью обладает рентгенография и УЗИ с допплером.
- Реакции организма ребенка на подачу кислорода – при легочной гипертензии показатели оксигенации после дотации кислорода остаются практически неизменными.
В результате проведенных диагностических мероприятий опытный врач сможет поставить верный диагноз и провести дифференциальную диагностику легочной гипертензии у детей и других похожих по своим клиническим проявлениям заболеваний — врожденный порок сердца, тромбоэмболия легочной артерии (о ее симптомах и лечении — тут), миокардит, заболевания органов дыхания.
Методы лечения
Лечение новорожденных с данной патологией проводится в отделении интенсивной терапии и предполагает ряд мероприятий для снижения давления в сосудах легких, снятия их спазма и предотвращения осложнений:
- Проведение искусственной гипервентиляции легких кислородом. В последнее время практикуется добавление в дыхательную смесь оксида азота, что повышает эффективность лечения.
- Введение препаратов, которые расслабляют стенки сосудов и устраняют их спазм (простогландины, Толазолин, Нитропруссид натрия и другие). При этом необходим постоянный контроль артериального давления.
- В тяжелых случаях с высоким риском летального исхода используется метод экстракорпоральной мембранной оксигенации. Это инвазивная методика насыщения крови ребенка кислородом с помощью специального аппарата – мембранного оксигенатора. Данный агрегат подключается к малышу с помощью подключичных катетеров, очищает и насыщает кислородом кровь ребенка. Иногда с целью восполнения объема циркулирующей крови у новорожденного используется донорская кровь.
- Введение препаратов для предупреждения развития сердечной недостаточности (Допамин, Добутамин, Адреналин) и гипоксии (Эуфиллин).
- Введение сурфактанта для полноценного раскрытия легких.
- Антибиотикотерапия в случае предполагаемой инфекционной причины заболевания.
- Мочегонные средства и антикоагулянты в педиатрической практике используются редко и только по строгим показаниям в отличие от лечения взрослых с легочной гипертензией.
Прогнозы и меры профилактики
При оперативной диагностике и начале лечения прогноз для жизни у детей с легочной гипертензией в целом благоприятный: 9 из 10 малышей выживают. Как правило, состояние ребенка стабилизируется к 1 году.
Но 30% детей в дальнейшем могут страдать от последствий перенесенной ими дыхательной недостаточности и гипоксии в виде задержки психофизического развития, нарушений зрения или слуха.
Профилактику легочной гипертензии новорожденного должна проводить его мама ещё на этапе беременности. Для этого она должна исключить все возможные факторы риска из своей жизни:
- не курить;
- минимизировать вероятность внутриутробного инфицирования плода;
- не принимать лекарственные препараты самовольно, без назначения врача;
- строго выполнять все рекомендации врача-гинеколога.
Данные рекомендации позволят избежать многих проблем и осложнений здоровья ребенка, позаботиться о будущем малыша ещё до его рождения. Если же избежать легочной гипертензии у ребенка не удалось – отчаиваться не надо. Необходимо как можно скорее обратиться к профессиональному врачу, который сможет оказать помощь ребенку и компенсировать его состояние здоровья.
Ускоренный кровоток в легочной артерии у новорожденных
Достаточно часто пороки в развитии ребенка или же осложнения во время беременности могут стать причиной развития у новорожденных легочной гипертензии. Подобное состояние требует тщательного наблюдения за ребенком от медицинского персонала.
У деток, которые только недавно появились на свет, могут быть проблемы с сердечно-сосудистой системой, что и называется легочной гипертензией у новорожденных. В таком случае присутствует персистирующее сужение легочных артериол, а также повышенное сопротивление сосудов легких. В результате патологии у детей уменьшается легочный кровоток.
При наличии легочной гипертензии у новорожденных в трахее находится незначительное количество мекония – первых фекалий, а также меняется цвет околоплодных вод. Патология может встречаться как у детей, рожденных в срок, так и у переношенных. Объясняется это тем, что гладкие мышцы сосудов особенно активно развиваются только под конец беременности.
В случае с недоношенными детьми легочная гипертензия у новорожденных может начать развиваться только при наличии расстройства дыхания. Из-за патологии начинает повышаться кровяное давление в легочной артерии.
В правом отделе сердца, как правило, наблюдаются сбои в работе. Из-за сильной нагрузки на желудочек сердца возникает его полная или частичная дисфункция.
Ситуация значительно усложняется при наличии гипокальцемии и гипогликемии – пониженного количества кальция и глюкозы в крови ребенка.
Статистика заболевания
Чтобы более подробно узнать, что это такое – легочная гипертензия, стоит ознакомиться со статистикой. Заболевание встречается только у 1-2 новорожденных детей на каждую тысячу. Практически 10 % детей, которые нуждаются в интенсивной терапии, страдают легочной гипертензией. Стоит отметить, что большинство из них были рождены в срок или немного переношены.
В несколько раз чаще легочная гипертензия встречается у детей, которые были рождены с помощью кесарева сечения – около 85 % всех случаев. Практически все количество диагнозов было поставлено новорожденным деткам уже в первые трое суток их жизни.
Благодаря такой ранней диагностике удается свести к минимуму количество смертей, ведь если вовремя не начать лечение, то примерно 80 % больных малышей могут умереть, прожив всего несколько дней.
На сегодняшний день медицине хорошо известно, что это такое – легочная гипертензия, поэтому заболевание поддается лечению.
Причины развития болезни
Главной причиной развития легочной гипертензии как у доношенных, так и у переношенных деток считается хроническая форма асфиксии или же гипоксии. Основным проявлением заболевания будет нарушение в развитии и работе гладкой мускулатуры легочной артерии, что приводит к тяжелому дыханию у ребенка. Также на появление патологии будут влиять следующие факторы:
- Повреждение легких гипоксического характера.
- Диафрагмальная грыжа может быть причиной легочной гипертензии у новорожденных.
- В венозной системе легких произошло повышение давления.
- Присутствует обструкция сосудов.
- У новорожденного ребенка присутствует сепсис.
- Малыш страдает врожденным пороком сердца.
- Во время внутриутробного развития наблюдалась задержка в созревании стенок сосудов.
Если стенки сосудов, расположенных в легких, не будут успевать развиваться и созревать, то это приводит к нарушению их строения и тяжелому дыханию у ребенка. В результате этого происходит уменьшение количества сосудов легких, которые могут полноценно функционировать. Код легочной гипертензии у новорожденных по МКБ-10 – Р29.3.
Существующие факторы риска
Специалисты также выделяют несколько дополнительных факторов, которые могут спровоцировать развитие легочной гипертензии у новорожденного ребенка. Проток артерии может быть закрытым в связи со следующими причинами:
- женщина во время беременности принимала противовоспалительные лекарства нестероидного происхождения;
- ацидоз;
- новорожденный имеет такое заболевание крови, как полицитемия;
- имеет место наследственная предрасположенность;
- произошла внутриматочная гипоксемия;
- в утробе матери ребенок регулярно подвергался гипоксии;
- женщина во время беременности принимала лекарства, которые содержали литий;
- другие медикаменты;
- выделение токсинов.
Персистирующая легочная гипертензия – это очень сложная и опасная болезнь, которая может стать причиной появления у новорожденного ребенка тромбов, сердечной недостаточности.
В таком случае часто наблюдаются нарушения в ритме работы сердца, и ребенок имеет очень маленький вес. В запущенных случаях может быть задержка в развитии малыша или даже летальный исход.
В случае этой патологии необходимо как можно скорее определить индивидуальные симптомы и лечение легочной гипертензии назначить.
У женщин во время беременности можно заметить также нарушение ритма сердца плода, а также вынашивание протекает не совсем нормально.Достаточно часто развивается легочная гипертензия у новорожденных при пороке сердца.
Дополнительными факторами риска, которые могут спровоцировать развитие этого заболевания, можно назвать тяжелые роды, слишком низкую оценку новорожденного малыша по шкале Апгар.
Формы заболевания
Существуют не только разные симптомы и лечение легочной гипертензии, но и формы этого заболевания. Правильное определение формы также влияет на эффективность лечения. Легочная гипертензия у новорожденного ребенка может быть первичной (ПЛГН).
В таком случае сразу же после появления малыша на свет нет никаких четких симптомов патологии, но спустя некоторое время наблюдается стойкая артериальная гипоксемия.
Вторичная форма легочной гипертензии сопровождается аспирацией первыми фекалиями ребенка (меконием), пневмонией, легочной вазоконстрикцией (начинает быстро сужаться сосудистый просвет).
Патология может развиваться тремя разными способами.
В первой ситуации легочное русло продолжает нормально развиваться и в нем не находят никаких отклонений, но при этом малыш страдает гипоксией, ацидозом и некоторыми другими заболеваниями.
Во второй ситуации происходит гипертрофия сосудов, но при этом площадь поперечного сечения не уменьшается. Самым тяжелым считается третий случай, когда происходит гипертрофия стенок сосудов, и данные изменения необратимые.
Стадии развития патологии
В случае с новорожденными детьми патология делится на стадии точно так же, как и у взрослого человека:
- Первая стадия считается вполне обратимой, имеет достаточно неплохой прогноз. Диагноз может быть поставлен при наличии показателей артериального давления в легочном стволе, которые достигают отметки в 26-35 мм. рт. ст.
- Вторая стадия – показатели давления находятся в пределах 36-45 мм. рт. ст.
- Третья стадия – показатели артериального давления увеличиваются до отметки в 46-55 мм. рт. ст.
- Четвертая стадия самая тяжелая, и чаще всего ее лечение не приносит положительного результата. В таком случае артериальное давление в легочном стволе будет превышать отметку в 55 мм. рт. ст.
Симптомы болезни
Самым первым симптомом, который проявляется при наличии у ребенка легочной гипертензии, можно назвать одышку, не проходящую даже в состоянии полного покоя.
Страдают не только легкие новорожденного, но и другие элементы организма.
Достаточно часто присутствуют судороги мышц, спустя некоторое время можно заметить нарушение в полноценном росте и развитии, очень медленно набирается вес. К другим симптомам легочной гипертензии можно отнести:
- сразу после рождения начинает развиваться цианоз, присутствует синюшность кожного покрова;
- развивается пневмония;
- десатурация;
- тахипноэ – сильно учащенное дыхание у малыша;
- в трахее у ребенка есть незначительное количество мекония;
- печень сильно увеличена в размере;
- у новорожденного наблюдается диафрагмальная грыжа.
Практически во всех случаях очень сильно понижается артериальное давление, но при развитии легочного криза может быть резкий скачок. В этот же момент возникает пульмональная гипертония.
Новорожденные с легочной гипертензией могут страдать гиперкапнией. При наличии такой патологии у ребенка в крови находится слишком много углекислого газа.
Если провести рентгенографию, то можно заметить, что сердце незначительно увеличено в размере – присутствует кардиомегалия.
При развитии персистированной легочной гипертензии у детей начинают появляться шумы в сердце. Податливые места грудной клетки втягиваются, а количество углекислого газа увеличивается одновременно с развитием гипоксии малыша. Данные симптомы нельзя устранить только путем проведения кислородотерапии. Подобрать правильное лечение сможет только специалист после тщательного обследования ребенка.
Диагностика патологии
После того как у малыша появились первые признаки легочной гипертензии, врачи проводят тщательное обследование, чтобы исключить наличие данной патологии. Также исключается или подтверждается наличие цианоза, реакции на подачу кислорода для дыхания крохи. Для диагностики используют несколько разных методов, чтобы получить максимально достоверный результат.
Диагностика и лечение легочной артериальной гипертензии у детей | #04/14 | Журнал «Лечащий врач»
Повышение давления в малом круге кровообращения у детей представляет собой частое явление и наблюдается при многих заболеваниях сердечно-сосудистой системы.
Первое патологоанатомическое описание легочной гипертензии (ЛГ) датировано 1865 годом, когда немецкий исследователь Julius Klob сообщил о находках при аутопсии в виде выраженных сужений мелких ветвей легочной артерии у пациента, имевшего прогрессирующие отеки, одышку и цианоз [1].
В 1891 году патоморфологическую картину легочной артериальной гипертензии (ЛАГ) неизвестной этиологии с выраженной гипертрофией правого желудочка сердца описал Ernst von Romberg [2]. В 1897 году Victor Eisenmenger представил пациентку, которая с детства страдала одышкой и цианозом.
Впоследствии у ней возникло фатальное легочное кровотечение. При аутопсии был выявлен большой дефект межжелудочковой перегородки. Спустя 10 лет в 1901 году аргентинский врач Abel Ayerza сообщил о случае склероза легочных артерий, сопровождавшегося цианозом, одышкой, полицитемией. Два его ученика F. Arrillaga и P.
Escudero впоследствии назвали этот синдром болезнью Аэрза [3].
Таким образом, уже около полутора столетий проблема ЛГ не теряет своей актуальности и привлекает внимание широкой медицинской общественности.
Классификация и критерии диагностики легочной гипертензии
Всемирные симпозиумы по проблеме ЛГ созываются каждые 5 лет.
Последний 5-й, состоявшийся в 2013 году в Ницце, Франция, оказался рекордным по количеству участников — более 1000 врачей, исследователей, фармацевтов, производителей лекарственных препаратов.
На нем было принято решение о поддержании общей философии, разработанной ранее в 1998-м, 2003-м и 2008-м годах в Эвиане, Венеции и Дана Пойнт систематизации ЛГ.
Согласно современной классификации, выделяют 5 групп вариантов легочной гипертензии в соответствии с клиническими, патофизиологическими и терапевтическими особенностями [4]:
I. Легочная артериальная гипертензия
1.1. Идиопатическая (первичная)
1.2. Наследственная
1.2.3. Неизвестной этиологии
1.3. Связанная с лекарственными и токсическими воздействиями
1.4. Ассоциированная с:
1.4.1. Системными заболеваниями соединительной ткани 1.4.2. ВИЧ-инфекцией 1.4.3. Портальной гипертензией 1.4.4. Врожденными пороками сердца (системно-легочные шунты) 1.4.5. Шистосомозом
1.4.6. Хронической гемолитической анемией
1.5. Персистирующая легочная гипертензия новорожденных
I. Легочная вено-окклюзионная болезнь и/или легочный капиллярный гемангиоматоз
II. Легочная гипертензия, ассоциированная с поражениями левых отделов сердца
2.1. Систолическая дисфункция 2.2. Диастолическая дисфункция
2.3. Поражения клапанного аппарата сердца
III. Легочная гипертензия, ассоциированная с патологией дыхательной системы и/или гипоксией
3.1. Хронические обструктивные заболевания легких 3.2. Интерстициальные заболевания легких 3.3. Легочная патология со смешанными обструктивно-рестриктивными нарушениями 3.4. Нарушения дыхания во время сна 3.5. Альвеолярная гиповентиляция 3.6. Высокогорная легочная гипертензия
3.7. Пороки развития
IV. Легочная гипертензия вследствие хронических тромботических и/или эмболических заболеваний
V. Смешанные формы
5.1. Гематологические заболевания: миелопролиферативные заболевания, спленэктомия 5.2. Системные заболевания: саркоидоз, гистиоцитоз легочных клеток Лангерганса, лимфангиоматоз, нейрофиброматоз, васкулиты 5.3.
Метаболические расстройства: с нарушением обмена гликогена, болезнь Гаучера, патология щитовидной железы5.4.
Другие: опухолевая обструкция, фиброзирующий медиастинит, хроническая почечная недостаточность
Согласно представленной классификации, варианты «классической» ЛГ, подразумевающие первичное и/или первоочередное вовлечение легочного артериального русла, объединены в I группу под названием «легочная артериальная гипертензия».
У детей описаны все формы ЛГ, включенные в классификацию. Однако наиболее часто встречаются ЛАГ вследствие пороков сердца и идиопатическая легочная гипертензия.
Критерием диагностики ЛАГ как у взрослых, так и у детей является повышение давления в легочной артерии > 25 мм рт. ст. в покое при нормальном давлении заклинивания в легочных капиллярах ≤ 15 мм рт. ст.
Вместе с тем предпринимаются попытки разработать терминологию, критерии диагностики и классификацию ЛГ применительно к педиатрии.
Учитывая, что системное артериальное давление (АД) у ребенка ниже, чем у взрослого, предлагается диагностировать ЛГ у детей при повышении соотношения систолическое давление в легочной артерии/систолическое системное АД более 0,4 [5].
Рабочей группой Института изучения заболеваний сосудов легких в 2011 году в Панаме была предложена терминология и классификация ЛГ, а наиболее точно гипертензионной сосудистой болезни легких у детей [7].
Согласно их рекомендациям, обязательным критерием гипертензионной сосудистой болезни легких у детей является повышение легочного сосудистого сопротивления более 3 ед. Вуда × м2.Это обусловлено тем, что в ряде случаев, например при левоправых системно-легочных шунтах, повышение давления в легочной артерии не сопровождается увеличением легочного сосудистого сопротивления, и у этих детей необходима скорейшая оперативная коррекция порока, а не медикаментозное лечение. Панамская систематизация является первой классификацией, применимой исключительно в педиатрии. В ней легочные гипертензивные сосудистые заболевания делятся на 10 категорий.
Классификация гипертензионной сосудистой болезни легких у детей
- Пренатальная гипертензионная сосудистая болезнь легких.
- Перинатальное дезадаптация сосудов легких (персистирующая легочная гипертензия новорожденных).
- Сердечно-сосудистые заболевания.
- Бронхолегочная дисплазия.
- Изолированная гипертензионная сосудистая болезнь легких (изолированная легочная артериальная гипертензия).
- Многофакторная гипертензионная сосудистая болезнь легких, ассоциированная с врожденными пороками/синдромами.
- Заболевания легких.
- Тромбоэмболия сосудов легких.
- Гипобарическая гипоксия.
- Гипертензионная сосудистая болезнь легких, ассоциированная с заболеваниями других органов и систем.
Таким образом, легочную артериальную гипертензию, соответствующую 1-му разделу классификации Дана Пойнта, можно встретить во 2-м, 3-м, 5-м и 10-м пунктах Панамской классификации.
По всей видимости, необходимо, объединив усилия экспертов, взять лучшее из двух классификаций и на их основе создать удобную для клиницистов систематизацию ЛГ.
Тактика диагностики и лечения ЛГ оперирует терминами доказательной медицины, такими как класс рекомендаций и уровень доказательности, а также учитывает функциональный класс тяжести заболевания (табл. 1–2).
Для характеристики тяжести ЛГ используется функциональная классификация Нью-Йоркской ассоциации сердца (табл. 3) [7].
В 2011 году в Панаме членами рабочей группы Института изучения заболеваний сосудов легких была предложена функциональная классификация ЛГ у детей отдельно для возрастов до 6 месяцев, 6 месяцев — 1 год, 1–2 года, 2–5 лет, 5–16 лет [6].
Учитывая, что разрешенные в России лекарственные препараты для лечения ЛГ у детей назначаются с 3 лет, в табл. 4 представлены функциональные классы тяжести ЛГ у детей 2–5 и 5–16 лет.
Так как в целом представленные возрастные отличия не существенны, мы сочли возможным объединить эти возрастные группы.
Клиническая картина легочной гипертензии
Клиническая картина ЛАГ у детей скудна и неспецифична. Основной жалобой обычно бывает одышка.
Вначале одышка выявляется только при физической нагрузке, затем при прогрессировании заболевания появляется в покое, иногда сопровождается приступами удушья. Чем выше давление в легочной артерии, тем ярче выражена одышка [7].
При клиническом осмотре детей с идиопатической ЛГ обращает внимание бледность кожных покровов с яркой окраской щек, мочек ушей, кончиков пальцев, «малиновый» оттенок слизистых губ.
Синкопе у пациентов с идиопатической легочной артериальной гипертензией регистрируются в 30% случаев и являются грозным осложнением заболевания, свидетельствующим о неблагоприятном прогнозе. При возникновении обморока пациент автоматически переходит к IV, самому тяжелому функциональному классу легочной гипертензии, что отражает его важную прогностическую значимость.
Возможны приступы болей в грудной клетке, которые связывают с ишемией правого желудочка.
У детей обращает внимание усиленная пульсация во II межреберье слева и в эпигастральной области, обусловленная гипертрофией правого желудочка.
При аускультации II тон над легочной артерией резко усилен, акцентуирован, иногда приобретает металлический оттенок. Характерно наличие III тона, выслушиваемого справа от грудины, усиливающегося при появлении правожелудочковой недостаточности.Может выслушиваться систолический шум легочного изгнания вдоль левого края грудины, диастолический шум во 2-м межреберье слева из-за недостаточности клапанов легочной артерии (шум Грехэма–Стилла), систолический шум относительной недостаточности трехстворчатого клапана в 5–6 межреберьях слева от грудины и на мечевидном отростке, усиливающийся при вдохе (симптом Риверо–Корвалло).
При возникновении признаков правожелудочковой недостаточности появляются периферические отеки, гепатомегалия, периферический цианоз. Из-за компрессии гортанного нерва расширенной легочной артерией может появиться осиплость голоса (симтом Ortner).
Диагностика легочной гипертензии
Чем раньше диагностируется ЛГ и начинается лечение, тем больше шансов предотвратить ремоделирование сосудов и остановить прогрессирование заболевания.
При обследовании очень важно обнаружить возможные первичные причины легочной гипертензии — пороки сердца, системные заболевания соединительной ткани, тромбоэмболические нарушения, портальную гипертензию, ВИЧ и т. д.
Мы рекомендуем проведение скринингового обследования таких детей.
В диагностике ЛГ используют допплерэхокардиографию, катетеризацию правого желудочка, электрокардиографию (ЭКГ), определение газового состава крови, рентгенографию, определение функции внешнего дыхания, вентиляционно-перфузионную сцинтиграфию легких, компьютерную томографию, магнитно-резонансную томографию.
Однако для установления диагноза «легочная гипертензия» ключевыми являются только те методы обследования, которые позволяют определить давление в легочной артерии.
Предварительно диагностировать ЛГ можно с помощью такого неинвазивного метода, как допплерэхокардиография, но наиболее точным методом, так называемым «золотым стандартом» диагностики ЛГ, является инвазивное измерение давления в правых отделах сердца посредством их катетеризации [4, 8].
Нами разработан алгоритм диагностики легочной гипертензии у детей, основанный на первичном эхокардиографическом исследовании у детей с симптомами ЛГ или из групп риска.
Обследование пациента с подозрением на ЛГ включает ряд исследований с целью подтверждения диагноза, определения клинической группы ЛГ и конкретизации нозологии внутри этой группы. ЛАГ и особенно идиопатическая ЛГ являются диагнозами исключения.
Эхокардиографический диагноз ЛГ маловероятен при скорости трикуспидальной регургитации менее 2,8 м/с и систолическом давлении в легочной артерии менее 36 мм рт. ст., при этом отсутствуют дополнительные признаки ЛГ. В случае наличия дополнительных эхокардиографических критериев диагноз ЛГ возможен.Также возможен диагноз ЛГ при скорости трикуспидальной регургитации более 2,9 м/с и систолическом давлении в легочной артерии более 37 мм рт. ст. Если скорость трикуспидальной регургитации более 3,4 м/с и систолическое давление в легочной артерии более 50 мм рт. ст., диагноз ЛГ весьма вероятен.
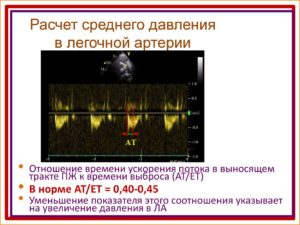
К дополнительным эхокардиографическим критериям ЛГ относят: увеличение скорости регургитации на клапане легочной артерии, укорочение времени ускорения потока в легочной артерии, увеличение размеров правых камер сердца, нарушение формы и функции межжелудочковой перегородки, гипертрофию правого желудочка, дилатацию легочной артерии.
Определение насыщения крови кислородом имеет значение для дифференциальной диагностики ЛГ.
Снижение насыщения крови кислородом наблюдается при сбросе крови справа налево, а также при легочной гипертензии, сочетающейся с дыхательной недостаточностью (хронические обструктивные заболевания легких, массивная тромбоэмболия легочной артерии).
Исследование функции легких позволяет выявить обструктивные или рестриктивные нарушения.
Вентиляционно-перфузионная сцинтиграфия легких — надежный метод дифференциальной диагностики хронической тромбоэмболии и идиопатической легочной гипертензии.
В диагностике и дифференциальной диагностике ЛГ важную роль играют также такие современные методы исследования, как компьютерная томография, магнитно-резонансная томография. Они дают возможность увидеть размеры полостей, сосудов, состояние стенок сердца, дефекты перегородок, тромбы, опухоли.
Окончание статьи читайте в следующем номере.
Л. И. Агапитов, доктор медицинских наук
Обособленное структурное подразделение научно-исследовательский клинический институт педиатрии ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
lagapitov@rambler.ru
Купить номер с этой статьей в pdf
