Уплотнение плевры после воспаления лёгких
Уплотнение в легких: что это может быть, причины возникновения и симптомы
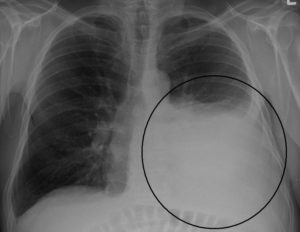
Уплотнения в легких выявляют при помощи использования современных методов диагностики, таких как рентгенография, магнитно-резонансная томография.
Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
- Бактериальную.
- Вирусную.
- Хламидийную.
- Микозную.
Еще причиной недугов могут являться стафилококки, палочкой Пфейфера (гемофильная) или Коха (туберкулез). В результате их воздействия на определенной стадии развития заболеваний в легких появляются уплотнения.
Также не стоит забывать о таком серьезном биче нашего столетия, как онкологические изменения тканей. Кроме перечисленного, на структурную целостность легких может влиять заражение сифилисом, получение легочного инфаркта или защемление тканей.
Поэтому важно не только своевременно (раз в год) проходить обследование, но еще и делать это у опытного специалиста, который сможет дифференцировать все эти заболевания на ранней стадии.
[attention type=yellow]Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
[/attention]
Они лишь говорят о том, что у человека с определенной вероятностью, может присутствовать недуг. Подтверждение получают при помощи других видов медицинского обследования: сравнения анализа крови с эталоном, выявление определенных маркеров или тел, пункции.
Уплотнение на снимке и дополнительные симптомы
На снимке или другом виде изображения врач видит черно-белую картинку – человеческие легкие. Для неподготовленного человека это ни о чем не скажет, специалист же сможет выявить многие недуги, даже начинающийся бронхит.
Уплотнения выделяются изменением окраса тканей в определенном месте. Исходя из интенсивности цвета, размера, месторасположения и других данных ставят предварительный диагноз.
Именно поэтому обычно рентгенолог не пишет, что присутствует подозрение на воспаление легких, туберкулез. Окончательный диагноз здесь даст исследование мокроты, а не картинка.
Фактически, уплотнение в легких – это определенный участок тканей, в котором произошли деструктивные изменения. Сама ткань этого органа имеет легкую структуру, в которой происходит циркуляция воздуха, когда человек дышит. Появление повышенной плотности говорит о том, что в легких начала скапливаться жидкость или происходит другое их негативное изменение.
Врач, проводя прием пациента, имеющего уплотнения в легких, составляет подробную клиническую картину развития недуга и проводит тщательный осмотр. Последний включает в себя не только визуальное исследование горла и ротовой полости, но и пальпацию тканей, прослушивание фонендоскопом. Чаще всего причиной негативного изменения являются вирусы и бактерии, реже – грибковые поражения.
Сейчас участились случаи выявления туберкулеза и злокачественных новообразований. Причинами такого явления в обществе можно считать как негативное воздействие на окружающую среду, так и частое нежелание людей вовремя посещать врача, проходить ежегодное обследование.
Некоторые люди отказываются от помощи не из-за финансовой несостоятельности, а потому, что у них попросту отсутствует свободное время. Диагноз «туберкулез» не имеет социальных границ.
Обычно при уплотнениях в легких наблюдаются такие дополнительные симптомы, как
- кашель;
- повышение температуры.
Если речь идет о туберкулезе, необходимо добавить:
- повышение потливости;
- одышку;
- быструю утомляемость.
Онкологическая природа недуга может проявляться болевым синдромом. Использование фонендоскопа позволяет определить пневмонию, бронхит, туберкулез.
Важно: рентгенография может быть ошибочна, МРТ имеет до 95% точности. Только более глубокие исследования крови, тканей и мокроты дают 100% верный результат.
Постановка диагноза
Одним из наиболее распространенных заблуждений является то, что врач может поставить диагноз на основе рентгеновского снимка, МРТ, прослушивания легких. Л
юбое заболевание дыхательных путей требует комплексного исследования: сдачи определенных анализов пациентом и применения инструментальных способов.
Даже если на снимке четко выражено наличие очаговой пневмонии, это же подтверждается при прослушивании фонендоскопом, а воспалительный процесс – анализом крови, необходимо еще сдать мокроту.
Слизь, выделяемая при недуге, содержит в себе патоген. Без выявления его природы невозможно назначить адекватное лечение, которое не приведет к появлению осложнений.
Наиболее яркий пример касается воспаления легких. Чаще всего данный недуг является осложнением после гриппа, но может иметь самостоятельное развитие. Обычно причиной его появления становятся вирусы и бактерии. К сожалению, выявлением только их нельзя ограничиваться.У людей со сниженным иммунитетом, имеющих ВИЧ-позитивный статус, причиной пневмонии часто являются грибковые поражения. Прием распространенных и хорошо зарекомендовавших себя антибиотиков не даст результата в этом случае. Вернее, такое лечение может привести к тому, что пневмония перейдет в стадию хронического заболевания.
Так как уплотнения в легких являются видимым проявлением скопления жидкости, можно подумать, что они могут появиться только из-за усиленного выделения слизи. Но это не так. Есть и другая субстанция, дающая такой же эффект – кровь. Вызывать такой негативный эффект могут некоторые системные заболевания. Также причиной может стать получение травм различной этиологии.
Есть и другие причины, почему появляется скопление крови в легочной ткани, одна из наиболее неприятных – паразитарное воздействие.
Науке известно более сотни разновидностей гельминтов, которые могут проживать в человеческом теле и поражать органы дыхания. Даже аскариды, местом размножения которых является просвет кишечника, в определенных ситуациях могут мигрировать через дыхательную систему.
Поэтому при выявлении уплотнений в легких ни в коем случае нельзя заниматься самолечением, а обязательно нужно пройти полное обследование. Это поможет определить точную причину развития недуга и назначить правильное лечение.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
После воспаления легких уплотнение в легких — Терапевт Антонов
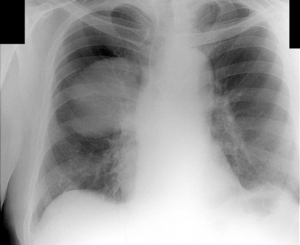
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
Оглавление
- Механизм формирования
- Симптомы
- Диагностика
- Лечение
- Заключение
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.
Спаечный процесс в легких
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
Симптомы
Симптоматика наличия спаек довольно схожа с признаками воспаления легких. Но заподозрить у себя наличие этой патологии вполне возможно. Наиболее частыми проявлениями являются:
- Появление острой боли при дыхании.
- Одышка при физических нагрузках.
- Повышение температуры.
- Беспричинное учащение сердцебиения.
- Бледность кожных покровов.
- Ощущение тяжести при вдохе и выдохе.
- Усиленный частый кашель.
- Головные боли.
- Слабость, сонливость.
- Проблемы с когнитивными способностями.
Перечисленные симптомы ни в коем случае нельзя оставлять без внимания, так как они могут быть причиной не только спаечных процессов, но и указывать на присутствие других заболеваний.
При образовании большого количества спаек может постепенно возникнуть дыхательная недостаточность – когда пациенту тяжело дышать, одышка усиливается. В результате физической нагрузки возможен приступ удушья, требующий неотложной помощи.
Диагностика
Выявить спайки без надлежащего обследования врача невозможно. Диагностирование начинается с устного опроса больного на предмет заболеваний в анамнезе, таких как бронхит или пневмония.
Обязателен и вопрос о наличии перенесенных операций или травм грудины. После этого доктор проводит пальпацию, то есть ощупывает пальцами грудную клетку и осматривает пациента.
Затем, при необходимости, назначается более подробная диагностика.
Самым распространенным методом диагностики легких является – флюорография. Но если врач подозревает, что у пациента есть спайки, то больной отправляется на рентген. По рентгеновскому снимку распознать синехию можно по мутным темным пятнам. Она выглядит, как теневое затемнение и неподвижна при вдохе и выдохе.
Плевродиафрагмальная спайка на снимке рентгена
Иногда выявляется деформация грудной клетки и диафрагмы. Чаще всего спаечный процесс отмечается в нижней части легкого. Такой вид спаек – плевродиафрагмальный, а вид спаек в верхней части – плевроапикальный.
Лечение
Лечение спаек основывается на запущенности процесса и причин, приводящих к его развитию.
В период обострения у больных наблюдается слабая дыхательная активность, вследствие этого проводятся различные мероприятия, основанные на подавлении гнойно-воспалительного процесса, а также санация дыхательных путей.
Процедура состоит в откачивании скопившейся жидкости через специальную трубку. Обязателен и прием антибиотиков, вводимых внутримышечно или внутривенно. В некоторых случаях такие препараты инфузируют эндобронхиальным введением во время санации.
Сращения, появляющиеся после воспалений, нередко покрывают практически всю зону легкого. Из-за растянутых тяжей, тотально локализованных по всей области плевры, человеку становится трудно дышать, вентиляция легких нарушается, что приводит к кислородному голоданию.В этом случае назначается хирургическое вмешательство – лапароскопия. Операция основывается на разделении спаек посредством выжигания или разрезания сросшихся тканей. Методика проводится только в самых запущенных случаях, когда лечебный массаж и физиотерапия не оказывают должного эффекта.
Полезно знать! Лапароскопия – малоинвазивное вмешательство, основанное на введении специального инструмента – торакоскопа, с помощью которого можно не только осмотреть всю плевральную полость без касания к органам, но и удалить мелкие узлы и спайки.
Иногда может понадобиться удаление всего легкого. В таком случае полностью убирают пораженный спайками плевральный лист и ту долю легкого, которая находится под ним. Такое вмешательство очень тяжелое, после него пациенту необходимо постоянно соблюдать некоторые ограничения и придерживаться особой диеты.
Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Важно есть много белка – кисломолочные продукты, молоко, мясо белых сортов, яйца. Такой образ жизни и питание будут способствовать постепенному рассасыванию спаек и улучшению общего состояния пациента.
При развитии спаечного процесса целесообразен прием антибиотиков, так как принципом устранения сращиваний, является избавление от причины заболевания.
В основном болезнь носит инфекционный характер, что дает «благодатную почву» для разрастания спаек. Терапия также включает в себя прием отхаркивающих препаратов, так как при спаечном процессе выход накапливаемого секрета затруднен.
Для снятия отеков и уменьшения воспаления назначают противовоспалительные препараты и щелочное питье.
Заключение
Диагностировать, и тем более самостоятельно лечить спайки легких нельзя и даже опасно. После перенесенной пневмонии любые симптомы, проявляющиеся даже не слишком отчетливо, являются поводом для похода к врачу. Воспаление легких – заболевание серьезное, и последствия оно несет не менее значительные.
Спаечный процесс после неграмотно пролеченной пневмонии – явление частое и коварное, так как синихеи могут развиваться очень медленно, не вызывая никаких подозрений по поводу их наличия в легких. Постоянный контроль за своим здоровьем гарантирует своевременное избавление от негативных осложнений.
Уплотнение в легких: что это может быть, причины возникновения и симптомы
Уплотнения в легких выявляют при помощи использования современных методов диагностики, таких как рентгенография, магнитно-резонансная томография.
Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
- Бактериальную.
- Вирусную.
- Хламидийную.
- Микозную.
Еще причиной недугов могут являться стафилококки, палочкой Пфейфера (гемофильная) или Коха (туберкулез). В результате их воздействия на определенной стадии развития заболеваний в легких появляются уплотнения.
Также не стоит забывать о таком серьезном биче нашего столетия, как онкологические изменения тканей. Кроме перечисленного, на структурную целостность легких может влиять заражение сифилисом, получение легочного инфаркта или защемление тканей.
Поэтому важно не только своевременно (раз в год) проходить обследование, но еще и делать это у опытного специалиста, который сможет дифференцировать все эти заболевания на ранней стадии.
[attention type=yellow]Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
[/attention]
Они лишь говорят о том, что у человека с определенной вероятностью, может присутствовать недуг. Подтверждение получают при помощи других видов медицинского обследования: сравнения анализа крови с эталоном, выявление определенных маркеров или тел, пункции.
Плевропневмония
Здоровье дыхательных органов, особенно легких, — одна из важнейших задач каждого человека. Чем здоровее легкие, тем легче дышится, тем лучше организм насыщается кислородом и делает человека энергичным.
Однако различные респираторные заболевания часто наблюдаются у каждого, независимо от возраста, хоть раз в год. Хорошо, если просто простудился и через недельку вылечился. Но гораздо хуже становится, когда заболевают легкие.
Все о плевропневмонии пойдет речь на vospalenia.ru.
Существует пневмония – воспаление легких. Что такое плевропневмония? Это воспаление одного (и более) долей легких с вовлечением плевры (при котором развивается плеврит). Данное заболевание является тяжелой формой пневмонии, но протекает по воспалительному типу. Обладает вирусной (пневмококковой) природой. Имеет другие названия: крупозная, пневмококковая или частичная пневмония.
По форме течения выделяют:
- Острую плевропневмонию – что чаще всего и наблюдается.
- Хроническую плевропневмонию.
Существуют атипичные виды плевропневмонии:
- Центральная – воспаление расположено в глубоких отделах легких.
- Абортивная – начало очень острое и бурное, но длится до 3 дней.
- Массивная – быстрое распространение болезни на ближайшие отделы легких. Напоминает плеврит, но в меньших размерах.
- Ареактивная – возникает у детей со сниженной реактивностью. Симптоматика вялая, незначительная, медленно развивается.
- Мигрирующая – такой вид плевропневмонии характеризуется продолжительностью и переходом воспалительного процесса с одного участка на другой.
- Аппендикулярная – симулирует симптоматику аппендицита. Локализуется в нижних отделах легких.
- Тифоподобная – симулирует симптомы тифа. Болезнь развивается постепенно.
- Менингиальная – сопровождается менингиальными симптомами.
По механизму развития выделяют:
- Первичную плевропневмонию – возникает как самостоятельное заболевание;
- Вторичная плевропневмония – развивается вследствие воспалительных процессов в других органах дыхательной системы.
В зависимости от осложнений, которые дает плевропневмония при отсутствии лечения, делят на виды:
- Легочная – образование безвоздушности легких и мясистости тканей. Возникает гнойное расплавление;
- Внелегочная.
перейти наверх
Причины
Причиной плевропневмонии является вирусная инфекция, которая проникает в легкие и поражает доли вместе с плеврой. Частыми возбудителями являются пневмококки. Может возникать как самостоятельное заболевание. Однако нередко развивается на фоне простуды, ОРЗ, гриппа, ОРВИ. Поражает зачастую людей, у которых наблюдается истощение сил.
перейти наверх
Плевропневмония долей легких и плевры всегда развивается быстро и ярко. Человек может даже определить час и день, когда он заболел. Яркая симптоматика позволяет точно установить, что начинается болезнь, что способствует скорейшему обращению к врачу за помощью. Какие симптомы и признаки говорят о том, что человек заболел плевропневмонией?
- Начинается все с трех основных симптомов: сильного озноба, повышенной до 40ºС температуры и острых болей в груди, особенно при дыхании.
- При воспалении нижних отделов легких боль возникает и в животе.
- Начинает появляться вялость.
- Возникают сильные головные боли, которые похожи на мигрень.
- Появляется рвотный рефлекс, возбужденность и помутнение рассудка.
- Появляется одышка как основной признак любого вида пневмонии.
- У детей наблюдается втягивание кожи при вдохе со стороны воспаленного участка.
- Появляется на 4 день сильный кашель, вместе с которым отходит мокрота рыжего или коричневого оттенка.
- Возникает частое дыхание и учащенный пульс.
- Щеки краснеют с одной стороны.
- Кожа становится бледной или синюшной.
Симптоматику наблюдают по стадиям развития болезни:
- Стадия прилива – бактериальный отек – развивается до 3 дней – гиперемия, отек легких, экссудация ткани.
- Стадия уплотнения:
- Красное опеченение ткани – заполнение альвеол плазмой с большим количеством эритроцитов и фибрина;
- Серое опеченение – разрушение эритроцитов, скопление лейкоцитов, образование пленки из фибрина, переход гемоглобина в гемосидерин.
- Стадия разрешения – длится до 2 недель – растворение фибрина, рассасывание экссудата.
Обычно плевропневмония длится около 2 недель. Именно за этот период больной должен обратиться за врачебной помощью.
Если он пренебрегает медикаментозным лечением под руководством врача, тогда у него неизбежно развиваются различные осложнения.
Возникает отек легких, появляется сильная одышка и затрудненное дыхание, хрипы, которые приводят, например, к возникновению острой дыхательной недостаточности.
Когда больной лечится и наступают улучшения в здоровье, температура спадает, человек может жаловаться на:
- вялость, оглушенность, усталость,
- или возбудимость, эмоциональность, плаксивость.
перейти наверх
Плевропневмония у детей
Плевропневмония часто может встречаться у детей на фоне плохо лечимых болезней верхних дыхательных проходов. Часто ею заболевают дети до 6 лет из-за низкой иммунной реакции и предрасположенности к вирусным заболеваниям.
Симптоматика так же проявляется ярко и остро, как и у взрослых, сопровождается бледностью кожи и рвотой. Если вовремя приступить к лечению, то ребенок быстро выздоравливает.
К счастью, у детей не наблюдаются осложнения благодаря современным лечебным методам.
перейти наверх
Воспаление долей легких и плевры у взрослых
У взрослых часто наблюдается воспаление долей легких и плевры из-за отсутствия должного лечения при других инфекционных заболеваниях дыхательных каналов. У мужчин и у женщин он развивается по одним и тем же причинам.
перейти наверх
Как еще лечить плевропневмонию?
Проводится физиотерапевтическое лечение:
- Кислородная терапия для устранения острой дыхательной недостаточности.
- Облучение кварцем для устранения болевых ощущений.
- УВЧ-терапия.
- Прикладывание горчичников.
- Кальциоионтофорез.
- Деартимия узлов.
- Кварцевое облучение.
При тяжелом течении проводится внутривенное капельное вливание.
При схождении симптомов и выздоровлении рекомендуется массаж грудной клетки, физиопроцедуры и лечебная гимнастика.
Диета пациента должна состоять из продуктов, которые наполняют его организм витаминами и белками.
перейти наверх
Продолжительность жизни
Сколько живут при плевропневмонии? Поскольку заболевание является тяжелым и быстро приводит к различным осложнениям, то продолжительность жизни составляет год и более лет при отсутствии лечения. При нелечимой плевропневмонии развиваются самые разнообразные осложнения:
- Заражение крови.
- Обострение заболеваний сердца.
- Абсцесс или гангрена легкого.
- Бронхообструктивный синдром.
- Острая дыхательная недостаточность.
- Инфекционно-токсический шок.
- Психические расстройства развиваются у людей, которые злоупотребляли алкоголем или находятся уже в пожилом возрасте.
- Анемия, которая порой проходит сама по себе.
- Менингит или менингоэнцефалит.
- Эндокардит.
- Гнойный медиастинит.
- Перитонит.
- Миокардит.
Таким образом, больной может жить как несколько лет, так и не прожить и года. Здесь важно лечение, а также проведение профилактических мер: вовремя лечить все инфекционные заболевания дыхательной системы, не переохлаждаться.
Плевральная пневмония: причины, симптомы, методы лечения, отзывы
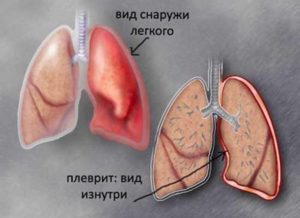
Пневмония может иметь как бактериальную, так и вирусную этиологию. Возбудителей можно привести очень много. Но основные вредители, вызывающие воспаление легких с осложнениями, — это стафилококки, стрептококки и пневмококки.
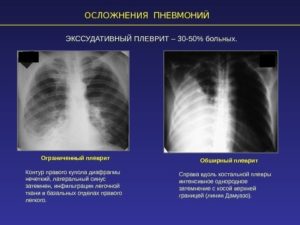
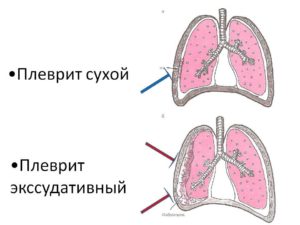
Неизлеченная пневмония на 2–3 неделе после начала острого периода часто перерастает в пневмоплеврит — плевральную пневмонию. Плеврит — не самостоятельное заболевание, а симптом, указывающий на усугубление воспаления.
Плевральная пневмония. Особенности
Когда воспаление затрагивает обе плевральные оболочки легких, начинается тяжелое воспаление, которое запросто может перейти в плеврит.
Плевральные оболочки придуманы природой для того, чтобы после выдыхания легкие не соединялись.
Область отрицательного давления, образующаяся между париетальным и висцеральным листками плевры, дает возможность легким беспрепятственно расширяться во время вдоха.
Плевра — это гладкая серозная оболочка, состоящая из двух слоев, отделяющая легкие от диафрагмы. В корне легкого два листка плевры объединяются.
Когда больной, подхвативший вирус или бактерию, долго не обращался с воспалением легких к врачам, воспаление переходит на оболочки легких. Такое воспаление и называется плевральной пневмонией.
Носовые реснички, миндалины — это природные барьеры, которые должны защищать дыхательные пути от проникновения бактерий. Но если защитный барьер слаб, иммунитет подавлен, высока вероятность развития пневмоплеврита.
Среди осложнений плевральной пневмонии выделяют:
- абсцесс легкого;
- сухой плеврит;
- гнойный плеврит;
- пневмоторакс разрыв легкого и попадание воздуха в плевральную полость.
Есть еще не менее опасные не легочные осложнения:
- нарушения функций почек или печени;
- эндокардит или перикардит — воспаления оболочек сердца;
- сепсис — общее заражение крови.
Пневмоторакс и сепсис — самые опасные осложнения, часто летальные. Чтобы не допустить летального исхода, надо при первых симптомах пневмонии звонить в скорую. Необходимо определить возбудителя воспаления и форму заболевания.
Виды пневмонии
Существует несколько классификаций пневмонии. По степени, тяжести, по распространенности очага инфекции, клинико-морфологическим признакам.
По распространенности очага:
- левосторонняя;
- правосторонняя;
- двусторонняя;
- сегментарная;
- субсегментарная.
По клинико-морфологическим признакам:
- бронхопневмония;
- крупозная, или пневмоплеврит.
По тяжести:
- легкое воспаление;
- средней тяжести;
- тяжелое.
По форме течения:
- острая;
- длительно текущая.
Устанавливается вид пневмонии после множества анализов. Обязательно после того, как врач получит результаты бактериологического и гистологического исследования.
Признаки плеврита
Определить осложнение обычной пневмонии для человека без медицинского образования сложно. И если пневмония лечится в домашних условиях, то при появлении симптомов плеврита необходимо сразу звонить в скорую.
Явными симптомами пневмонии плевральной полости являются:
- температура 39° и выше;
- боль в грудной клетке, усиливающаяся при кашле;
- одышка, слабость;
- бледная кожа и характерный синюшный треугольник в уголках рта;
- ощущение стесненности в груди;
- бессилие;
- дыхание поверхностное.
Плеврит с гнойным экссудатом проявляется еще более тяжелыми симптомами.
- Дыхание сильно затруднено.
- Человек не может двигаться, боль несносная. Он лежит или сидит в том положении, в котором ему удобно вдыхать воздух.
- Температура 40 °С, и сбить обычными жаропонижающими невозможно — нужны антибиотики.
- Сильная ломота в мышцах и суставах.
- Холодная и посиневшая кожа.
- Давление понижено.
Считается, что если обычное воспаление не прошло через 3 недели, то плевральный выпот уже точно начал накапливаться, а значит нужен дренаж. Но в каждом случае развитие плевральной пневмонии проходит по-разному. Предвидеть результат осложнений не представляется возможным.
Опасность осложнений
Если началось осложнение при пневмонии, в полости плевры часто начинает скапливаться выпот. Плевральный выпот при пневмонии — скопление жидкости в полости легких объемом более чем 4 мм. Экссудат — жидкость в полости легких зависит от характера воспалительного процесса и клеточного состава плеврального выпота.
Плевральным выпотом осложняются пневмонии, вызванные не только пневмококками и стрептококками. Есть ряд других факторов:
- разрыв пищевода;
- остеомиелит;
- травмы грудной клетки;
- дивертикуллез;
- грибковая пневмония;
- пневмония с туберкулезной этиологией.
Однако в результате инфицирования стрептококками вероятность развития пневмоплеврита больше всего — около 60%.
Пневмония с высокой температурой более 7 дней приводит к резкой потере массы тела и анемии — малокровию. Поэтому терапию нужно начинать сразу, как только станет известен возбудитель инфекции.
Фазы формирования экссудата в легких
Плеврит развивается в несколько этапов. И чем раньше будут приняты меры, тем лучше болезнь лечится.
Этапы накопления в полости плевры жидкости следующие:
- воспаление с легких переходит на плевру;
- сосуды расширяются и выделение биологических жидкостей увеличивается;
- нарушается отток жидкости;
- в легких появляются спайки;
- жидкость, если долго находится в полости плевры, загустеет.
- формируется гнойный экссудат.
Следствием аномального процесса в легких становится формирование эмпиемы плевры. Это очень опасное осложнение, лечение которого заканчивается не всегда благополучно. Другая опасность большого скопления жидкости — это перекос средостения. Когда жидкость, например, в правом легком, давит на средостение, оно сильно наклонено в левую сторону, и наоборот.
Пневмония у детей
Дети переносят пневмонию тяжелее, при подозрении нужно звонить в скорую, чтобы врач сделал рентген и точно сказал диагноз. Многие родители, не зная диагноза, начинают давать ребенку рекламируемые антибиотики. От этого симптомы только размываются и врачу сложнее установить причину недомоганий.
Плевральная пневмония у детей протекает тяжело. Их иммунитет слаб. И защитные силы организма не могут противостоять атаке пневмококков долго. Если при пневмонии у маленького ребенка начнется гнойный плеврит и острая дыхательная недостаточность, промедление в квалифицированной помощи врача может стоить жизни малыша.
Заразно ли воспаление легких?
Некоторые считают, что пневмония развивается после переохлаждения. Другие утверждают, что воспаление может передаться воздушно-капельным путем. Стоит ли ограждать ребенка от других детей, если у него плевральная пневмония? Заразна ли она? Когда результатами исследования подтверждено, что болезнь имеет вирусную природу или бактериальную, то да — ребенок заразен.
Как вывести жидкость из полости легких?
Для удаления экссудата из полости плевры проводится дренаж. Пункция проводится во II—III межреберье, обязательно по передней поверхности груди. Жидкость откачивается через прокол, используя специальный дренажный аппарат. Во время откачки в полости плевры обязательно должно сохраняться отрицательное давление, равное 0,98-1,5 кПа.
Своевременная откачка жидкости служит профилактикой пневмоторакса и эмпиемы плевры. Однако делать это должен торакальный врач.
Если экссудат не откачивать, субстанция будет превращаться в гной, и откачать ее будет сложнее.
Лечение препаратами
В случае плеврита, лечение народными методами проводить ни в коем случае нельзя. Врач, после определения причины воспаления, назначает необходимые препараты.
Если диагностирована плевральная пневмония, лечение такое:
- Курс антибиотиков третьего поколения, в том случае, если причина пневмоплеврита бактерии. Среди антибиотиков наиболее эффективны при разных видах воспаления макролиды и цефалоспорины. Например, «Цефтриаксон» из цефалоспоринов. Из макролидов полусинтетического происхождения — «Азитромицин».
- Пункция плевральной полости для откачки жидкости.
- Некоторое время принимаются также мочегонные препараты.
- Обезболивающие.
- Противовоспалительные средства.
- Курс витаминов для поддержания иммунитета.
В случае, если причины в размножении грибка в легких, назначаются противогрибковые препараты.
По окончанию лечения, когда воспаление практически ушло, осталось лишь немного мокроты, то назначают дыхательные гимнастики.
Профилактика
В период осенне-зимнего снижения иммунитета рекомендуется чаще гулять, не засиживаться в душных помещениях. Когда есть дома больные инфекционными заболеваниями, отделить их от остальных членов семьи. Пневмония действительно может быть заразна. Особенно опасно воспаление легких пожилым, детям и девушкам с низкой массой тела, которые сидят на диетах.
Желательно принимать зимой витамины, активно заниматься спортом и хорошо питаться. Все это укрепит способность организма бороться с бактериями и вирусами.
Спайки и другие изменения после пневмонии у взрослых. Откуда берутся и как лечить?
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
Оглавление
- Механизм формирования
- Симптомы
- Диагностика
- Лечение
- Заключение
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.
Спаечный процесс в легких
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
