Расшифровка спермограммы, консультация андролога
Анализ спермограммы

Спермограмма – обязательное исследование при бесплодном браке, поскольку дает информацию о функционировании всех элементов репродуктивного тракта: яичек, придатков яичек (эпидидимис), семявыносящих протоков и вспомогательных половых желез (простата, визикулы, Куперовы железы). Исследование спермограммы является обязательным анализом. Стоимость спермограммы в Лаборатории Клинической Андрологии составляет 1 599 рублей.
Во время семяизвержения концентрированная суспензия сперматозоидов, хранящаяся в эпидидимисе, смешивается и разжижается с помощью жидкости желез дополнительной секреции мужского полового тракта. Большая часть сперматозоидов содержится в первой фракции спермы (эякулята), поэтому потеря первой богатой сперматозоидами порции наиболее влияет на результаты спермиологического анализа.
При выполнении спермограммы для стандартизованного обследования, диагностики и лечения бесплодного мужчины следует придерживаться требований «Руководства ВОЗ по исследованию и обработке эякулята человека», 5-е издание (2010).
Стоимость сдачи спермограммы в Москве
| Анализы | Цена | |
| Спермограмма по ВОЗ 2010 | 1607 | Записаться на прием |
Сдача спермограммы, как и другие исследования эякулята, выполняют при сексуальном воздержании 2-7 суток; желательно, чтобы это соответствовало привычной частоте половых актов. Образцы следует собирать в специальной комнате вблизи лаборатории для того, чтобы исключить колебания температуры и контролировать время между сбором и анализом. Образец может быть собран в домашних условиях в исключительных случаях (!), если не удается сдать в медицинском учреждении.
Проверить спермограмму — обязательный анализ для всех мужчин
Исследование начинают после разжижения спермы. Обычно это происходит через 30-45 мин после сдачи материала. Отсутствие разжижения в течение часа является признаком нарушения работы дополнительных половых желез.
При выполнении спермограммы вначале описывают физические свойства спермы: объем, вязкость, цвет, рН и др. показатели, характеризующие работу дополнительных половых желез.
Около 30% объема спермы составляет секрет предстательной железы, около 60% — семенных пузырьков (визикул); секрет простаты в норме кислый, визикул – щелочной.Значительное защелачивание спермы – признак воспалительного процесса в простате, закисление – анатомической или функциональной недостаточности визикул.
- Концентрация, подвижность и морфология сперматозоидов – важнейшие показатели спермограммы.
Эти параметры характеризуют работу одновременно и яичек, и придатков яичек (эпидидимис).
В яичках сперматозоиды вырабатываются, но «дозревают» в эпидидимисе: приобретают способность к прогрессивному движению, завершают формирование акросомы и конденсацию хроматина.
Эпидидимус, кроме того, осуществляет контроль качества сперматозоидов — около 75% сперматозоидов, поступивших из яичка, в придатках фагоцитируются и не выходят наружу при оргазме.
Концентрация сперматозоидов зависит от многих факторов: объема яичек и активности сперматогенеза, от элиминации дефектных форм в придатках, продолжительности сексуального воздержания, воздействия вредных факторов и др.
Определение концентрации в гемоцитометрах Нэйбауера и Горяева с применением разведения и фиксации существенно более точное, чем в нативной сперме с использованием камеры Маклера.
Суммарное количество сперматозоидов в эякуляте дает более точную оценку тестикулярной функции, чем концентрация сперматозоидов, но при точно измеренном объеме эякулята.
Подвижность последние годы многие оценивают по трем категориям: прогрессивно подвижные, непрогрессивно подвижные и неподвижные.
Однако более методически сложное разделение на четыре типа подвижности (a, b, c и d), включая быстро подвижную категорию, дает преимущества в прогнозе спонтанной беременности.Наиболее качественные сперматозоиды прогрессивно двигаются со скоростью не менее 25 мкм с секунду и слабыми латеральными колебаниями головки. Компьютерный анализ подвижности дает полезную дополнительную информацию для научных целей.
Морфология сперматозоидов, оцениваемая по проценту нормальных и дефектных форм, прогностически наиболее важный параметр спермограммы, определяющий как возможность зачатия, так и прогноз уже наступившей беременности.
Логичен вопрос,где же сдать спермограмму в Москве? Сделать спермограмму можно в разных лабораториях Москвы, но будьте внимательны, некоторые лаборатории оценивают только морфологически нормальные формы, но Лаборатория Клинической Андрологии оценивает тип, локализацию и степень аномальности, что более важно.
Для оценки морфологии применяют специальные красители. В зависимости от применяемой методики окраски доля выявляемых дефектных форм может отличаться у одного и того же пациента. Наиболее чувствительный метод, основанный на применении семи различных растворов – окраска по Папаниколау.
Именно его рекомендуют при соблюдении «строгих критериев», когда достаточно 4% нормальных сперматозоидов, чтобы считать пациента фертильным.
Количество лейкоцитов характеризует наличие и степень воспаления. В норме в сперме должно быть менее 1 млн/мл лейкоцитов.
Определение лейкоцитов проводят в фиксированных и окрашенных препаратах цитологически, а также окрашивая живые клетки на миелопероксидазу, что позволяет отличать лейкоциты функционально активные и не активные.
Важно помнить, что воспалительный процесс в мужском репродуктивном тракте может иметь место при концентрации лейкоцитов ниже референсного значения. Признаком этого является увеличение содержания в сперме активных форм кислорода (АФК/ROS).Агглютинация сперматозоидов имеет место при инфекционно-воспалительном процессе и аутоиммунных реакциях против сперматозоидов. Однако даже большое количество антиспермальных антител (АСАТ) часто не сопровождается агглютинацией сперматозоидов.
- Невозможно охарактеризовать качество эякулята мужчины при анализе единственного образца семени. Параметры спермограммы весьма вариабельны и зависят от многих внутренних и внешних факторов. Согласно рекомендациям ВОЗ (2010) полезно оценить два или три образца для получения основных данных. Повторное выполнение спермограммы обязательно в случае наличия отклонений в первом анализе, при этом интервал между анализами должен составлять 1-3 месяца. В случае выраженного снижения концентрации сперматозоидов или азооспермии, необходимо выполнить повторную спермограмму, как можно скорее.
Эксперты ВОЗ (2010) рекомендуют использовать новые, более либеральные, чем раньше, референсные значения стандартной спермограммы, для принятия решения о целесообразности лечения: консервативного, оперативного, или применения вспомогательных репродуктивных технологий (ВРТ).
Следует иметь в виду, что указанные в новых стандартах ВОЗ границы допустимых показателей спермы фертильных мужчин в центилях демонстрируют способность к естественному зачатию в течение 12 мес при незащищенном коитусе для 5% обследованных мужчин, имевших морфологию, концентрацию и подвижность сперматозоидов за пределами границы нормы.
- Отклонения показателей спермограммы ниже стандартных не означает, что мужчина обязательно бесплоден. И наоборот, нормальные показатели спермограммы – «нормозооспермия», — не означает, что мужчина обязательно фертилен.
По современным данным, 30-40% процентов мужского бесплодие имеет место при «нормозооспермии» и обусловлено функциональными нарушениями сперматозоидов: следствием оксидативного стресса, нарушением акросомной реакции и капацитации, фрагментацией ДНК, незрелостью хроматина (нарушения протоминации), антиспермальными антителами (АСАТ) и др. Для выявления таких дефектов необходимы специальные тесты, описанные в Руководстве ВОЗ по исследованию спермы (2010) в разделах «Дополнительные тесты» и «Научные тесты».
- И пациентам, и врачам, ведущим бесплодные пары, следует с осторожностью интерпретировать данные рутинных спермограмм, потому что это только один из нескольких методов определения тактики лечения. Оценка мужской бесплодности основывается на совокупности данных полноценного физикального обследования, всестороннего сбора анамнеза с выяснением эндокринологических, генетических и прочих особенностей пациента.
Полное андрологическое обследование необходимо в случае отклонений показателей стандартной спермограммы и/или специальных функциональных тестов от нормальных значений, а также при отягощенном репродуктивном анамнезе. Такое обследование включает анализ спермы на инфекции, оценку гормонального фона, анализ постэякуляторной мочи, УЗИ мошонки и ТРУЗИ, генетические и иммунологические исследования.
Доктор мед. наук, профессор В.А.Божедомов
Несколько цитат о значении спермограммы:
- «…Важные решения о лечении основаны на результатах анализа спермы, поэтому важно, чтобы работа лаборатории была стандартизирована…Следует придерживаться Руководства ВОЗ 2010 года для стандартизованного обследования, диагностики и лечения бесплодного мужчины….»
По A. Jungwirth (Chair), et al. EAU Guidelines on Male Infertility © European Association of Urology, 2017: 8.
- «…Методы, описанные здесь, предназначены как рекомендации для улучшения качества проведения спермиологического анализа и сравнения полученных результатов… Проведение анализа эякулята полезно как для клинических, так и исследовательских целей, для изучения фертильного статуса мужчин, а также для мониторинга сперматогенеза во время лечения…»
По WHO laboratory manual for the examination and processing of human semen / Editor-in-chief Dr. Trevor G. Cooper — 5th ed. 2010: 3.
- «…Диагностика важна в оценке мужского бесплодия, но «бесплодие» на самом деле не диагноз, а симптом. Анализ спермы только первый шаг; все пациенты-мужчины с ненормальной спермой должны пройти комплексное обследование, включающие сбор анамнеза и клиническую оценку…»
По Beretta G. et al. //Clinical management of male infertility. G.Gavallini, G.Beretta (eds.). Springer International publishing Switzerland, 2015: 13.
Как самостоятельно расшифровать результаты спермограммы

Спермограмма – высокоинформативный анализ, который позволяет выявить причины бесплодия, а также нарушения в работе простаты и половых желез. Результат достоверен только при условии правильной подготовки и грамотной обработки биоматериала.
Процесс обычно занимает не более суток, заключение можно получить на следующий день. Расшифровка спермограммы теоретически может быть произведена самостоятельно, но практической пользы от этого мало.
Правильнее, если результат интерпретирует лечащий врач с учетом анамнеза пациента и особенностей его здоровья.
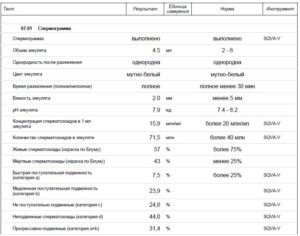
Показатели спермограммы
Параметры спермограммы оцениваются по нормам ВОЗ от 2010 г. Первичная оценка эякулята производится на основании базового набора параметров: общий объем полученной спермы, количество сперматозоидов, приходящееся на 1 мл, их структура (морфология по Крюгеру) и подвижность. Показатели приведены в таблице 1.
Таблица 1. Показатели спермограммы и пояснения к ним
| Объем | >2 мл | Результат отражает состояние дополнительных желез (простаты, семенных пузырьков). Слишком малое количество спермы может быть из-за закупорки протоков простаты, недостаточности ее работы. Превышение объема бывает обусловлено выделением жидкости при воспалении желез (активная экссудация). |
| Время разжижения | 30-60 минут | Причиной медленного разжижения могут быть патологии предстательной железы, обезвоживание, воспалительные процессы в организме. |
| Внешний вид | Полупрозрачная, серого оттенка. | Слишком мутная сперма означает малое количество сперматозоидов, коричневатой она становится при наличии крови, желтой – при гепатите и приеме ряда витаминов, зеленоватой – из-за гноя (пиоспермия) на фоне воспалительных процессов органов мочевыделительной системы. |
| Запах | Похож на запах, источаемый цветами каштана. | Чем выраженнее запах, тем больше спермина. Изменения могут быть спровоцированы как особенностями питания (лук, чеснок, алкоголь), так и воспалительными урологическими заболеваниями. Еле ощутимый запах свидетельствует о недостаточной активности простаты в части выработки секрета. |
| Концентрация сперматозоидов | От 15 млн. на 1 мл. Общее количество – от 39 млн. | Малое количество сперматозоидов может быть связано с гормональными нарушениями. |
| Количество живых сперматозоидов | Количество (в %) мертвых должно быть меньше количества живых. | Для проведения оценки сперма окрашивается. Сперматозоиды с целой мембраной эту краску не пропускают. |
| Подвижность сперматозоидов | Прогрессивно и непрогрессивно-подвижные: от 38 до 42%. Неподвижных быть не должно. | Прогрессивно-подвижные стремятся вперед, непрогрессивно-подвижные крутятся на месте или по кругу. |
| Морфология (внешнее строение) | Более 80% морфологически нормальных форм. | Для успешного зачатия должно быть не менее 30% сперматозоидов без патологий головки. Плохая морфология в 90% случаев провоцируется интоксикацией (алкоголь, курение, медикаменты). |
| Кислотность | 7,2-8 pH | Показатель определяет баланс между кислым соком простаты и щелочным секретом дополнительных желез. Если объем эякулята и количество сперматозоидов ниже нормы, а кислотность менее 7, то возможна обструкция (сужение) семявыносящих протоков. Повышенная кислотность может быть вызвана воспалением органов репродуктивной системы. |
| Агрегация (склеенные в «розетки» сперматозоиды) | Не должно быть. Допускается лишь несущественное количество. | Повышенное содержание агрегированных сперматозоидов на фоне плохого разжижения спермы означает хроническое воспаление половых желез. |
| Агглютинация (слипшиеся подвижные сперматозоиды) | В норме не должно быть. | Слипание происходит из-за антиспермальных антител (АСАТ). Это означает сбой в работе иммунной системы организма. |
| Клеточные элементы | От 2,5 до 5 млн. на 1 мл. | Это округлые клетки, которые составлены лейкоцитами, эпителием, незрелыми сперматозоидами. Более 5 лейкоцитов – воспалительный процесс, более 10 макрофагов – проблемы с иммунной системой, больше 2% незрелых сперматозоидов – заболевания репродуктивной системы. |
| Лейкоциты (клетки, которые организм производит для борьбы с патогенами) | Менее 1 млн. на 1 мл | Превышение нормы означает воспаление. |
| Эритроциты (кровь) | Не должно быть | Кровь в сперме (гемоспермия) может быть следствием воспаления семенных пузырьков, простаты, травм промежности, опухолей, слишком активного полового акта. |
В зависимости от наличия отклонений диагностируется нормоспермия или патоспермия. Вариант нормальной спермограммы представлен ниже.
Нормальная спермограмма
Морфологическое исследование по Крюгеру является расширенным вариантом спермограммы. Название анализ получил в честь ученого, который предложил принять за норму состояние сперматозоидов, которые проникли через канал шейки матки в течение 8 часов после эякуляции. Основные параметры:
- Размеры головки. В норме длина, ширина, высота составляют 5,0 х 3,5 х 2,5 мкм соответственно;
- Длина хвоста (норма − 45 мкм);
- Размеры тельца. В норме длина должна быть 4,5 мкм;
- Соотношение длины хвоста к длине головки (9:1);
- Соотношение длины головки и шейки (5:1);
- Наличие и объем пузырька с ферментами, растворяющего оболочку яйцеклетки (акросомы).
Понятие «морфологический индекс фертильности Крюгера» означает процент нормальных сперматозоидов.
Образец заключения по морфологическому исследованию
Результаты спермограммы можно предварительно самостоятельно расшифровать при помощи онлайн-калькулятора:
Нормы для ЭКО:
- Объем эякулята: от 1,5 мл;
- Концентрация на 1 мл: от 15 млн;
- Процент прогрессивно-подвижных особей: от 31%;
- Доля морфологически пригодных: более 4%;
- Количество лейкоцитов: не больше 1 млн на мл.
Перед протоколом проводится активационный тест, в ходе которого проверяется подвижность сперматозоидов в условиях, близких к репродуктивным путям женщины.
В различных клиниках нормы показателей могут незначительно отличаться. Многие учреждения не приемлют анализы, сделанные в другой лаборатории.
Дополнительные исследования
Спермограмма используется для первичной оценки репродуктивного здоровья мужчины. При наличии отклонений от нормы назначаются дополнительные исследования эякулята.
MAR-тест
В некоторых случаях бесплодие носит иммунный характер: организм продуцирует антитела к собственным сперматозоидам (антиспермальные антитела, АСАТ), которые буквально облепляют их и лишают оплодотворяющей способности.
Основанием для подозрений на иммунное бесплодие является наличие склеенных сперматозоидов, их низкая подвижность. Для выявления патологии проводится MAR-тест (mixed antiglobulin reaction).
Существует два метода исследования:
- Прямой. Анализируется процент связанных антителами сперматозоидов.
- Непрямой. В качестве биоматериала используется кровь. Метод ниже по информативности, чем предыдущий.
Что показывает МАР-тест рассказывает врач-эмбриолог Татьяна Владимировна Дубко
Наличие антител еще не говорит о бесплодии. Важно определить, где именно они сконцентрированы (хуже всего, если на головке).
Результат будет готов уже через 2 часа при условии, что клиника проводит анализ в собственной лаборатории, а не перевозит в стороннюю. Если АСАТ поразили более половины всех сперматозоидов, то высока вероятность бесплодия.
Менее 50% пораженных означает, что оплодотворение возможно. Норма для здорового мужчины – не более 10% АСАТ.
ЭМИС
ЭМИС – это электронно-микроскопическое исследование спермы, при котором каждый сперматозоид рассматривают под увеличением в 25 тыс. раз. Анализ сдают вместе со спермограммой. Метод позволяет изучить структуру половой клетки изнутри по срезу. Оценку проводят по 45 критериям. Результат будет готов через 2 недели.
ЭМИС назначают в следующих случаях:
- Морфология сперматозоида внешне нормальная, но фертильность мужчины все равно низкая;
- У партнерши несколько выкидышей или замерших беременностей;
- Неудачные попытки искусственного оплодотворения при отсутствии явных патологий.
Метод также подходит парам, которые желают заранее оценить риски рождения ребенка с генетическими аномалиями (показывает нарушения хроматина – основы хромосом).
Фрагментация ДНК
Анализ назначают при проблемах с вынашиванием беременности, поскольку причиной часто являются генетические аномалии сперматозоидов (разрывы цепочки ДНК в головке).
Происходит это из-за воздействия свободных радикалов, от которых должны защищать антиоксиданты, находящиеся в эякуляте. Для выявления количества радикалов в сперме выполняют отдельный тест ROS.
Определить, насколько активно сперматозоиды могут им противостоять, поможет анализ антиокислительной способности спермы (семенной плазмы).
Коржевская Анна Константиновна, к. м. н., врач уролог-андролог рассказывает об анализе фрагментация ДНК сперматозоидов
Для исследования на фрагментацию используется два основных метода:
- HALO-тест, при проведении которого специальным реактивом подсвечиваются сперматозоиды с неповрежденной структурой ДНК. При этом вокруг здоровых образуется четкий ореол. В норме количество неподсвеченных сперматозоидов должно быть меньше 20%. Если результат находится в диапазоне от 30 до 50%, рекомендуется ЭКО, более 50% − ИКСИ, более 60% − необходима донорская сперма. Исследование занимает от 1 до 3 дней.
- Tunnel. Подсвечиваются только сперматозоиды с поврежденной ДНК. Анализ будет готов через 2-3- недели. Тест более трудоемкий и дорогой, но менее информативный, чем предыдущий.
В ряде случаев молодая яйцеклетка способна восстановить структуру ДНК сперматозоида, но многое зависит от здоровья женщины.
Что делать при плохой спермограмме
Отклонения от нормы могут носить критический либо некритический характер. То есть, если показатель несущественно отклоняется от нормативного диапазона, это еще не означает непременное наличие патологии. К некритичным параметрам относятся следующие:
- Кислотность;
- Вязкость;
- Превышение нормы круглых клеток;
- Длительное разжижение.
Отклонения вышеперечисленных показателей от нормы не оказывают существенного влияния на возможность оплодотворения.
Критичные для зачатия результаты:
- Лейкоспермия, пиоспермия – превышение количества лейкоцитов.
- Олигозооспермия – мало сперматозоидов. Рекомендуется заморозить часть здоровых особей для последующего оплодотворения.
- Тератозооспермия – малое количество или полное отсутствие сперматозоидов с нормальной структурой. Только особи с овальной головкой и длинным хвостом способны проникнуть в яйцеклетку.
- Азооспермия – отсутствие сперматозоидов. Причины: закупорка протоков (лечится хирургически) и проблемы с производством (корректируется гормональной стимуляцией сперматогенеза).
- Астенозооспермия – низкая подвижность сперматозоидов.
- Акиноспермия – отсутствие подвижных сперматозоидов.
- Некроспермия – отсутствие живых половых клеток.
- Криптоспермия – малое число живых сперматозоидов.
Спермограмма фиксирует текущее состояние эякулята, это еще не диагноз. При наличии воспаления назначают курс антибиотиков, при некритических отклонениях от нормы можно обойтись приемом БАДов, коррекцией образа жизни.
Самый простой метод улучшения спермограммы при условии здорового образа жизни – регулярный секс. Отсутствие эякуляций приводит к накапливанию патологических форм сперматозоидов, снижению их подвижности.
Регулярное обновление снижает действие свободных радикалов, предотвращает повреждение нитей ДНК. Слишком активная половая жизнь нежелательна (уменьшается количество зрелых форм сперматозоидов, сперма становится слишком жидкой).
Например, для мужчин в возрасте от 30 до 45 лет вполне достаточно 3-4 раз в неделю.
Улучшению спермограммы способствует создание оптимальных условий для работы половых желез. Нельзя перегревать область паха, носить сдавливающее белье, важно не допускать хронических воспалений органов мочеполовой системы.
Важную роль играет рацион. В него нужно ввести больше белка, овощей, фруктов и зерновых. Полезны орехи, морепродукты, растительные масла, мед.
Улучшению морфологии способствуют витамины Е и С, ликопин, коэнзим. Аргинин и L-карнитин помогают предотвратить образование аномальных форм сперматозоидов. Крайне негативно на сперму влияет курение. Алкоголь и другие интоксикации также могут стать причиной сниженной фертильности.
Заключение
Спермограмма является доступным и быстрым методом определения проблем в работе репродуктивной системы мужчины. Не следует игнорировать консультацию специалиста и расшифровывать показатели самостоятельно.
У некоторых мужчин фертильность еще больше снижается из-за психологического напряжения, вызванного обнаруженными отклонениями показателей спермограммы от норм.
Дать объективную оценку состояния может только врач после изучения анамнеза.
Источники:
Спермограмма: какой нужен врач

Анализ, посредством которого определяют количество качественных и некачественных сперматозоидов, называют спермограмма. Врач назначает с целью выявления причины бесплодия у мужчины. Эта процедура отличается большой эффективностью и информативностью, так как появляется возможность оценить состояние репродуктивной системы по нескольким показателям.
ПОЛУЧИТЕ КОНСУЛЬТАЦИЮ
Мы гарантируем конфиденциальность ваших данных
Какие патологии можно выявить с помощью спермограммы?
Поможет разобраться спермограмма, к какому врачу обращаться дальше для лечения выявленных проблем.
С помощью этого исследования выявить, в каком состоянии находится репродуктивная система мужчины, и какие отклонения от нормы присутствуют:
- Малый объем спермы свидетельствует об олигоспермии;
- Астенозооспермия указывает на малую активность сперматозоидов;
- Если сперматозоиды полностью лишены подвижности, то ставится диагноз акинозооспермия;
- При отсутствии живых сперматозоидов в эякуляте врачи диагностируют некрозооспермию;
- Большое количество дефектных спермиев указывает на тератозооспермию;
- Если в семенной жидкости присутствуют эритроциты, то выявляется гемоспермия;
- Большая концентрация лейкоцитов в эякуляте свидетельствует о лейкоцитоспермии;
- Если в сперме вообще нет сперматозоидов, то это говорит об азооспермии.
После получения результатов исследования врач делает заключение с постановкой точного диагноза. Если есть необходимость, назначаются дополнительные процедуры.
В независимости от того, идти к какому врачу со спермограммой собирается мужчина, только опытный специалист сможет дать оценку выявленным показателям.
Правила сдачи анализа
Если требуется спермограмма, какой врач ее назначает, подскажет консультант в клинике. Для прохождения данного обследования требуется соблюдение нескольких важных правил, в частности это касается таких пунктов:
- За несколько дней до того как сдавать анализ спермы нужно воздерживаться от половой близости. В зависимости от выбранной клиники, период воздержания может быть разным;
- За неделю до анализа запрещается употреблять алкоголь и препараты, обладающие сильным воздействием на организм. Это также касается наркотических, седативных и успокаивающих средств;
- Нужно отказаться от посещения саун, бань и солярия.
Собирание спермы может быть осуществлено несколькими методами, при этом самым простым и распространенным считается обычная мастурбация.
Раньше разрешалось использовать презерватив или прерванный половой акт. На сегодняшний день эти методы не приветствуются, так как повышается риск искажения результатов.
В независимости от того, к какому врачу сдают спермограмму, сбор эякулята должен производиться в условиях специально оборудованной лаборатории. Необходимую стерильность во время сбора биологического материала создать в домашних условиях крайне тяжело.
Если результаты исследования лечащему врачу показались сомнительными, то пациента направляют на повторную процедуру, при этом клиника может быть другой.
Мнение эксперта Если производятся анализы, предполагающие забор крови из вены, то первой проводится сдача крови, после – спермограмма. В том числе, сдача эякулята и сдача мазков из уретры в один день не произоводится. После проведения рентгенографии, ультразвукового исследования сдача спермы не производится. Задать уточняющий вопрос
Точность полученных результатов
Для уточнения показателей спермы, сданной на исследование, врачи рекомендуют делать спермограмму несколько раз в разных клиниках. На достоверность показателей могут влиять разные факторы, например, малый интервал воздержания или несоблюдение предписаний врача касательно подготовки.
В зависимости от условий сдачи анализа, может быть искажен результат спермограммы. К какому врачу обратиться, если такое случилось? Назначить повторное исследование может тот врач-андролог, которые назначал первый анализ.
Нужно отметить, что даже самые эффективные методы исследования могут иметь погрешность. Количество клеток подсчитывается посредством использования камеры Горяева, но даже этот прибор выдает результат с погрешностью 5%. Также стоит учитывать, что установленные нормы являются условными. Практически всегда врач берет спермограмму с учетом возможных отклонений по определенным показателям.
Какие результаты можно считать нормальными?
Сдаваемый на исследование эякулят проверяется по многим показателям, которые считаются важными для определения причины мужского бесплодия.
Нормы показателей во многом зависят от того, какой врач расшифровывает спермограмму.
Например, врач-андролог и сексопатолог обращают внимание не разные показатели, для которых могут быть установлены другие нормы.
Итак, каким показателям уделяется особое внимание:
- Нормальный объем спермы варьируется в пределах 3-5 мл. Если это значение ниже, то, возможно, есть проблемы с предстательными или другими железами;
- Время разжижения должно быть не более одного часа. Если этот параметр превышен, то врач может предположить наличие везикулита или хронического простатита. Данный показатель в большой степени влияет на возможность зачатия;
- Очень важным вопросом является то, к какому врачу идти со спермограммой нехарактерного цвета, так как это может указывать на серьезные болезни. В норме сперма должна быть беловатой, желтоватой или сероватой. Если есть красный или бурый оттенок, то стоит предположить, что у пациента калькулезный простатит или хронический везикулит;
- Показатель щелочной среды семя должен быть в пределах 7,2-7,8. Если он далек от нормы, то может быть диагностирован простатит или везикулит;
- На 1 мл эякулята должно быть минимум 20 млн. спермиев. Если результат ниже, то пациенту может быть поставлен диагноз «олигозооспермия»;
- Очень важным параметром является подвижность сперматозоидов. Для оценки этого параметра применяется специальные группы. В первую группу входят спермии, которые быстро и прямо двигаются. Во вторую – медленно двигающиеся вперед спермии. В третью группу вошли сперматозоиды, которые во время своего медленного движения могут менять направление. В последнюю группу входят спермии, лишенные подвижности.
После того, как была сделана спермограмма, к какому врачу идти будет ясно по ее результатам. При недостаточной подвижности сперматозоидов врач-андролог может поставить диагноз астенозооспермия. Эта патология чаще всего обнаруживается, если у мужчины плохо работают половые железы или поражены яички.
Сделали спермограмму — кто расшифровывает результат

Спермограммой называют исследование эякулята, это единственный анализ, который позволяет в полной мере оценить фертильность пациента. Также обследования с использованием спермограммы дает возможность определения наличия возможных патологий, затрагивающих органы малого таза.
Правильная расшифровка спермограммы определяет дальнейшее лечение. У пациентов зачастую возникают вопросы, кто занимается расшифровкой полученных результатов. Данную функцию выполняет врач-андролог, при этом многих пациентов интересует, как прочитать спермограмму самостоятельно.
Рассмотрим, что может показать анализ.
Нарушения, выявляемые спермограммой
Врач назначает проведение подобного анализа, когда требуется диагностировать ряд патологий и отклонений:
- Недостаточный объем спермы, указывающий на олигоспермию.
- Недостаточная активность спермиев, говорящая об астенозооспермии.
- Полная неподвижность сперматозоидов свидетельствует о наличии акинозооспермии.
- При низкой концентрации в эякуляте спермиев говорят об олигозооспермии.
- Отсутствие в эякуляте живых спермиев указывает на некрозооспермии.
- Диагноз тератозооспермии ставят при слишком высокой концентрации аномальных спермиев.
- О гемоспермии говорят при наличии эритроцитов в семенной жидкости.
- В случаях обнаружения высокой концентрации в сперме лейкоцитов речь идет о лейкоцитоспермии.
- Семенная жидкость, в которой отсутствуют сперматозоиды, говорит о наличии азооспермии.
После того как результат получен, лечащий врач производит его оценку, при этом имеются специальные нормы, утвержденные Всемирной Организацией Здравоохранения.
Следует понимать, что даже в том случае, когда пациент в состоянии определить, о чем говорят те или иные показатели, только лечащий врач расписывает ход действий, направленных на то чтобы улучшить спермограмму. Еще одна тонкость заключается в комплексности оценки всех имеющихся результатов анализов, потому трактовку должен проводить квалифицированный врач.
Как сдавать анализ
Перед тем как учиться оценивать полученные результаты, следует познакомиться с рядом правил и особенностями, предшествующих забору материала. В случае их нарушения вероятно искажение полученных данных, в итоге врач не будет иметь возможность объективно оценить спермограмму пациента, а также назначить эффективную схему лечения.
Для получения максимально достоверных показателей мужчине необходимо:
- На протяжении нескольких дней перед забором эякулята воздерживаться от половых контактов и мастурбации, при этом следует учитывать, что в различных учреждениях период воздержания может варьироваться от 3 до 5 дней.
- В течение выше указанного периода воздержаться от употребления спиртосодержащих напитков и сильнодействующих фармацевтических препаратов, включающих наркотические и седативные вещества, успокаивающие средства и анаболики.
- Исключить на указанный период посещение саун, бань, отказаться от приема горячих ванн.
Забор эякулята может производиться разными методами, простейшим из которых считается мастурбация.
Ранее допустимым способом являлся сбор материала в презерватив, однако, на сегодняшний день он почти не применяется, учитывая смазку, наносимую на изделия.
Прерывание полового акта с последующим сбором эякулята повышает риск искажения результатов, поскольку в семя могут проникнуть вагинальные клетки, а также иные элементы микрофлоры партнерши.
Таким образом, для получения достоверных результатов сбор спермы производится в специализированной лаборатории, поскольку дома вряд ли можно обеспечить требуемую стерильность и другие необходимые условия.Также необходимо понимать, что для достоверных показателей потребуется сдать анализ несколько раз, при этом не помешает сделать это в разных местах. Рекомендации по выбору лабораторий может дать лечащий врач.
Насколько точен полученный анализ
Как уже упоминалось, спермограмму требуется сдавать несколько раз, поскольку показатели способны меняться. К примеру, если при первой сдаче количество эякулята достигало 4 мл, то впоследствии объем может быть другим. Это же утверждение применимо и к прочим параметрам исследования.
Учеными был проведен весьма показательный эксперимент. Пациент в течение двух лет дважды в неделю проводил спермограмму, при этом концентрация спермиев при исследованиях менялась от 120 млн/1 мл эякулята до 15 млн/1 мл.
Если первый результат можно считать отличным, то второй указывает на наличие олигозооспермии.
Потому врач может порекомендовать множественное проведение исследования, интервал между забором спермы будет составлять от двух недель.
Также необходимо учитывать, что и наиболее эффективные методы имеют определенные погрешности. На сегодняшний день одним из наиболее точных приборов для подсчета количества клеток считается камера Горяева, при этом ее погрешность достигает 5%.
К тому же установленные нормы весьма условны. Нередки случаи, когда образцы с отклонениями от нормы более продуктивны в вопросе зачатия, нежели отвечающий всем требованиям эякулят.
Именно по этим причинам только квалифицированный врач-андролог сможет правильно расшифровать полученную спермограмму.
Результаты анализа – что считать нормой
Рассмотрим установленные для здорового эякулята нормы:
- В идеале объем спермы должен достигать 3–5 мл, если же показатель ниже ожидаемого, речь идет о возможном нарушении работы предстательной железы и иных желез.
- Время, в течение которого разжижается сперма, обычно составляет порядка 60 минут, если временная планка выше, подозревается везикулит, хронический простатит. Более длительный временной промежуток снижает возможность зачатия.
- Окраска спермы обычно белая, желтоватая, сероватая, если имеется оттенок красноватый либо бурый, предполагается наличие травмы, хронической стадии везикулита, калькулезного простатита.
- Показатель рН в норме достигает 7,2–7,8, указывая на слабощелочную среду семя. Если показатели выбиваются из установленного промежутка, речь идет о возможном везикулите либо простатите.
- Количество спермиев должно достигать не меньше 20 млн/1 мл эякулята, при этом в общем объеме должно содержаться не меньше 60 млн. Если концентрация показывает недостаточно высокий уровень, говорят об олигозооспермии в результате проблем, связанных с функциональностью яичек.
- Одним из основных показателей исследования считается подвижность живчиков, при этом их разделяют на четыре группы. В группу А входят экземпляры, двигающиеся быстро и по прямой, группа В включает медленные спермии также придерживающиеся прямого направления. К группе С относятся живчики медленные, меняющие направление или двигающиеся по кругу. В группу D записывают сперматозоиды полностью неподвижные. При оценке показателей спермии группы А должны составлять минимум 25%, спермии группы А и В в совокупности должны составлять свыше 50%. Если подвижность сперматозоидов недостаточно высока, подозревается наличие астенозооспермии вследствие патологии половых желез, а также поражений яичек – тепловых либо токсических.
Также при рассмотрении результатов оценивается морфология спермиев, склеивание (агглютинация) их между собой, наличие лейкоцитов и эритроцитов, наличие слизи в сперме.
Анализы у андролога
При обращении с какими-либо жалобами к любому врачу требуется проводить анализы для постановки точного диагноза. Анализы для андролога не составляют исключения и здесь нужно не просто пройти весь предоставленный список, а сделать это максимально правильно, так как большинство анализов требуют специальной подготовки.
Какие анализы нужны андрологу
Стоит понимать, что для андролога анализы являются одним из основных средств получения информации о больном, так как большинство параметров ни как не обнаружить невооруженным взглядом и требуется обследование при помощи специальных медицинских устройств. Рассматривая, андролог: какие анализы назначает, стоит отметить следующие:
- Спермограмма – это один из основных показателей, на основе которого и можно провести первоначальный диагноз. Если спермограмма в норме, то чаще всего другие анализы не требуются, так как ни каких серьезных проблем, что мешали бы мужскому здоровью, не обнаруживается. Но если в данном анализе есть какие-либо отклонения, то требуется проводить дополнительный сбор информации.
- Ультразвуковое исследование внутренних органов малого таза – чтобы исключить физиологические отклонения и различные блокировки требуется осмотреть внутренние органы на предмет аномалий и патологий. Не всегда их можно обнаружить при помощи пальпации на обследовании. Также это актуально при определении увеличения простаты.
- Анализ крови и мочи на гормоны. Анализы у андролога часто затрагивают гормоны в мужском организме, так как без видимых патологий плохая спермограмма может получиться из-за гормональных сбоев. Это относится не только к тестостерону, как главному мужскому гормону, но и к другим, которые могут косвенно влиять. От этого анализа зависит все дальнейшее лечение.
- Биопсия тканей. Если не удается определить причину проблем, порой берут небольшие образцы тканей важных органов. Это может быть предстательная железа, семенные пузырьки, яички и их придатки. Данный анализ позволяет определить функциональность данных органов и наличие в них каких-либо поражений тканей.
- Мазок секрета. Здесь идет обследование на инфекции, которые могут содержаться в мочеполовой системе. Уреаплазма, и различные бактерии могут присутствовать, не вызывая ни каких симптомов в организме больного, но при этом они существенно ухудшают качество спермограммы и могут быть одной из причин бесплодия.
Это одни из основных анализов, которые нужны для диагностики болезни. Но если заболевание обнаружено и требуется стационарное лечение, то здесь необходимо провести еще ряд дополнительных обследований. Когда пациент поступает в отделение, то следует ознакомиться с еще одним списком, андролог: какие берет анализы для этого:
- Общий анализ крови – он показывает есть ли в организме воспалительные процессы при помощи количества гемоглобина, лейкоцита, СОЭ и прочих параметров;
- Клинический и биохимический анализ мочи – также помогает узнать об общем состоянии здоровья организма, что может стать осложнением при диагностированной болезни;
- Исследование крови на ЗПП – это вполне распространенный анализ для всех отделений, где идет работа с капельницами и внутривенным введением лекарств, тем более, что ЗПП также могут стать серьезным осложнением при любом факторе болезни;
- Флюорография – также очень распространенный общий анализ, без которого невозможно начать официальное лечение в какой-либо клинике.
Спермограмма: консультация андролога
Спермограмма стала одним из основных показателей для диагностики благодаря тому, что она показывает одновременно несколько очень важных параметров. Проблемы в каждом из них могут стать причиной бесплодия.
Здесь допускаются некоторые погрешности, связанные с индивидуальными особенностями организма, но все же, для андролога спермограмма может стать первым шагом для более детального обследования даже из-за выпадения из нормы не самых главных показателей этого анализа.
Что показывает анализ спермы в андрологии:
- Первым параметром является общее количество спермы. Если ее слишком мало или слишком много, то это может говорить о гормональном дисбалансе или наличии проблем с предстательной железой, которая дает столь плохие показатели.
- Далее смотрится количество сперматозоидов, так как даже при достаточном объеме эякулята может быть малое количество самих сперматозоидов, что также уменьшает шансы на оплодотворение.
- Вязкость и время разжижения спермы. Вязкость показывает, насколько хорошо эякулят сможет задержаться во влагалище, чтобы не вылиться сразу после полового акта.
Но при сильно большой вязкости сперматозоиды становятся менее активными. Время разжижения также влияет на их активность и максимальную подвижность при передвижении к яйцеклетке.
- Морфология и подвижность. Даже большое количество сперматозоидов оказывается бессильным, если среди них много малоподвижных или они неправильной формы.
Небольшой процент мертвых и аномальных всегда допускается, но если их больше половины, то это говорит о наличии различных проблем.
- Наличие посторонних вкраплений, крови и различных сгустков говорит о разнообразных инфекционных заболеваниях, которые следует решать как можно скорее.
Таким образом, не обязательно знать, с какими анализами идти к андрологу, так как при отсутствии нужных специалист направит на их проведение, чтобы поставить диагноз. Не обязательно проходить все из вышеперечисленного, так как набор необходимых анализов зависит от того, какие именно симптомы у пациентов.
Обязательным анализом является только спермограмма. После окончания курса лечения потребуется повторное проведение анализов, чтобы убедиться, что все было вылечено и параметры пришли в норму.
В особенности это касается инфекционных заболеваний.
После серьезного лечения спермограмма пересдается, примерно, через три месяца, так как именно столько времени требуется на полное обновление ее в организме.
