Мог ли быть мононуклеоз и можно ли беременеть?
Инфекционный мононуклеоз? Отложите беременность!
Большинство женщин, которые ответственно относятся к рождению ребенка – планируют беременность. На этапе планирования беременности пара, которая хочет родить здоровое потомство, полностью обследуется.
Врач, который ведет планирование беременности, в обязательном порядке назначит паре обследование на TORCH инфекции, среди которых отдельное место принадлежит обследование на вирус Эпштейна-Барра, являющийся вирусом из группы герпеса.
Инфекционный мононуклеоз характеризуется поражением В – лимфоцитов, что ведет к увеличению лимфатических узлов, печени, селезенки. Для него характерно изменение крови: увеличение количества лимфоцитов, наличие мононуклеаров.
Инфекционный мононуклеоз у детей встречается чаще всего и первые его признаки не дают возможности отличить его от ангины, ведь клинически симптоматика их одинакова. Отличие только в показателях крови: при инфекционном мононуклеозе в крови определяется ДНК вируса, мононуклеары и антитела.
Если молодые люди хотят иметь ребенка, планируют беременность, но в анамнезе у них был мононуклеоз, то здесь необходимо полностью обследоваться, ведь мононуклеары могут наблюдаться в крови переболевшего на протяжении года, при этом клинически болезнь отсутствует.
Инфекционный мононуклеоз: симптомы
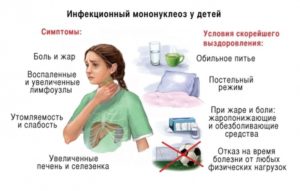
Его проявления могут быть различными, но среди всех самыми частыми являются:
- слабость;
- утомляемость;
- усталость на протяжении длительного времени.
Увеличенные в размерах группы лимфоузлов при правильном лечении возвращаются в норму спустя несколько месяцев.
Лечение мононуклеоза
Инфекционный мононуклеоз лечение беременной проводится только в стационаре, так как такая инфекция требует тщательной диагностики и наблюдения. Главной задачей в лечении беременных женщин является уменьшение воздействия инфекции на развитие плода и внутренние органы.
С этой целью используют:
- гепатопротекторы, которые способны защитить гепатоциты
- противовоспалительные препараты из группы нестероидных
- антиагреганты, которые способствуют разжижению крови
- витаминотерапия
- антигистаминная группа препаратов
- кортикостероиды.
Беременность после мононуклеоза
Если один из будущих родителей переболел мононуклеозом, то от планирования беременности следует отказаться минимум на год, а лучше и больше, пока в организме полностью будут уничтожены атипичные мононуклеары, когда ДНК вируса трижды будет отсутствовать в анализах, и когда не будет антител, продуцируемых ними.
Вы спросите: «почему нельзя? Ведь если человек уже переболел – тогда и он не заразен?». В случае мононуклеоза все гораздо тяжелее – отсутствие симптоматики не может указывать на отсутствие заболевания.
На фоне беременности организм женщин менее устойчив к любым воздействиям, что усиливает вероятность инфицирования, а также риск заболевания мононуклеозом во время беременности или наличие заболевания у одного из родителей накануне, часто становится причиной прерывания беременности.
Осложнения беременности
Инфекционный мононуклеоз у детей встречается чаще всего, но вероятность возникновения его во время беременности значительная, особенно на фоне снижения иммунитета.
Если заболевания развивается на ранних сроках, то возникает угроза прерывания беременности, или же развитие различных осложнений и патологии у плода.
Вирус настолько опасен для плода, что помимо поражений матери он вызывает поражения органов у плода, могут возникать уродства развития, а также преждевременное излитие околоплодных вод, что очень опасно при недоношенной беременности и угрожает гибелью плода в утробе матери.Для того, чтобы своевременно выявить заболевание и предупредить развитие его осложнений, необходимо сразу же обратиться к врачу для оказания медицинской помощи, что дает возможность пролонгировать беременность и предупредить развитие осложнений.
Как обезопасить себя во время беременности?
Вирус мононуклеоза передается не только со слюной, он может передаваться и водным и пищевым способом, во время половых контактов, при гемотрансфузиях, во время родов от матери к ребенку, а также есть вероятность того, что данным вирусом можно заразиться путем укуса комара. Если пациент переболел вирусом, то наличие в крови и биологических жидкостях остаточных вирусов может наблюдаться до 1 и 1.5 лет.
Чтобы предупредить заражение и инфицированность данным вирусом во время беременности следует:
- побольше в питании использовать витаминов натурального происхождения
- исключить консервы и полуфабрикаты
- питание должно быть полноценным и высококалорийным
- строгий постельный режим при заболевании.
Помните, что заболевание легче предупредить, чем бороться с ним и его осложнениями.
Мононуклеоз и беременность — симптомы и лечение, какие могут быть последствия
Инфекционный мононуклеоз носит название болезни Филатова или доброкачественного лимфобластоза. Болезнь происходит от вирусного поражения слизистой рта, печени и селезёнки.
Заражение происходит из-за вируса Эпштейна-Барр. Самые восприимчивые к этому заболеванию – это беременные женщины и дети.
Мононуклеоз при беременности опасен для женщины из-за ослабленной иммунной системы, также есть большой риск для развития плода.
Возбудитель инфекции
Возбудителем мононуклеоза является вирус Эпштейна-Барр. Этот вирус относят к вирусу герпеса четвёртой группы, заражение происходит воздушно-капельным путём при чихании/кашле болеющего. Вирус моментально распространяется на людей, предметы одежды и быта.
Стоит отметить, что вирус Эпштейна-Барр не может оставаться живучим длительное время вне организма человека, но попадая на человека с ослабленным иммунитетом способен быстро внедриться в организм.
В случаях присоединения вируса первичные симптомы болезни появляются не сразу.
Риск заражения возрастает при следующих способах:
- при поцелуе с заболевшим человеком;
- при питье из одной ёмкости;
- при незащищённом половом контакте;
- через биологические жидкости;
- при переливании крови;
- при прохождении по родовым путям.
Также можно отметить некоторые факторы риска, которые могут спровоцировать развитие вируса Эпштейна-Барр при беременности:
- сильное переохлаждение организма беременной женщины;
- приём кортикостероидных препаратов;
- пониженный иммунитет (ВИЧ);
- дефицит витаминов и минералов в организме;
- хронические заболевания.
Влияние вируса Эпштейна-Барр (ВЭБ) на беременность
Симптомы
Мононуклеоз и беременность – не лучшее сочетание для будущей мамы, однако важно следить за общим состоянием и признаками заболевания. В отличие от других вирусных заболеваний, основные симптомы мононуклеоза схожи с симптомами тяжёлого ОРВИ. Рассмотрим подробнее:
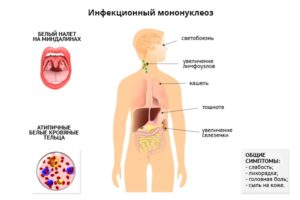
- Резкий скачок температуры до высоких цифр. Повышенная температура может быть в течение нескольких дней, затем опуститься до субфебрилитета.
- Сильная боль в горле, больно говорить. Образуется белый налёт на миндалинах, стенки горла отекают.
- Снижение аппетита и общая слабость.
- Возможна тошнота, которая не связана с токсикозом.
- Появление сильного озноба тела.
- Лимфатические узлы увеличены, особенно в верхней части туловища.
- Ломит кости и мышцы, тело пронизывает ноющая боль.
- Нестерпимая головная боль.
- Возможны кровянистые выделения из влагалища.
- Жёлтый оттенок лица – это связано с тем, что печень не может нормально работать из-за вируса.
- Увеличенные печень и селезёнка.
- Некоторые беременные наблюдают у себя сыпь, локализованную по всему телу.
Сыпь при мононуклеозе
1 2
Инфекционный мононуклеоз: инкубационный период, симптоматика (сыпь, лимфоузлы, ангина)
Диагностика
При выявлении специфических симптомов мононуклеоза у беременных назначают ряд диагностических исследований. Необходимо записаться к терапевту, который выпишет все необходимые направления.
Важно не затягивать с обращением, чтобы заболевание не перешло в хроническую форму.
Доктору необходимо сообщить все появившиеся симптомы для точной картины заболевания у беременной, так симптомы мононуклеоза схожи с ОРВИ, тонзиллитом и цитомегаловирусной инфекцией.
Диагностика мононуклеоза включает в себя 2 базовых анализа: общий анализ крови и бактериальный посев мазка из зева. При присутствии вируса Эпштейна-Барр, анализ выявит следующие сбои:
- Показатель СОЭ выше нормы. Показывает наличие воспалительного процесса в организме.
- Мононуклеары в крови. Это клетки крови с одним ядром, их количество растёт при инфекционном мононуклеозе. Критическим состоянием здоровья считают количество таких клеток более 10%.
- Лейкоцитоз. На первичном этапе мононуклеоза во время беременности этот показатель умеренный, с течением болезни количество нейтрофилов возрастает, отсюда можно сделать вывод, что воспаление прогрессирует и развивается.
- Высокий билирубин. При инфекционном мононуклеозе у беременных сильно страдает печень, поэтому билирубин медленно выводится.
Если анализ показывает наличие бактерий стрептококка или стафилококка, то это не признак мононуклеоза, а скорее всего ангина.
Чтобы врачу-инфекционисту было легче определить именно заболевание мононуклеоза у беременной, он назначает анализ на антитела к вирусу Эпштейна-Барр. При активной форме вируса анализ покажет антитела класса М, при хорошей иммунной системе выявятся антитела класса G.
При подозрении на инфекционный мононуклеоз у беременной обычно сдают кровь несколько раз с некоторой периодичностью, так как на первичной стадии вирус сложно определить даже в условиях лабораторных тестов.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
Лечение
При лечении инфекционного мононуклеоза необходимо находиться в стационаре, там будут следить за состоянием и показателями беременной женщины. Лечить это заболевание дома, заниматься самолечением не только не приносит результата, но и может быть опасный как для беременной, так и для плода.
Герпесные вирусы поражают ткани лимфоузлов, вызывают воспаление печени и увеличение селезёнки. Поэтому первичной и главной целью лечения мононуклеоза у беременных, а также лечения герпеса является понижение действия инфекции на плод и внутренние органы.
Что обычно назначает доктор беременной женщине?
- Препараты для защиты печени: «Хофитол», «Эссенциале Форте».
- Противовоспалительные лекарственные средства: «Парацетамол», «Диклофенак», «Ибупрофен». Однако, приём этих препаратов запрещён в третьем триместре беременности, они могут вызвать кровотечение.
- Препараты против образования тромбов: «Флебодиа».
- Витаминные комплексы для повышения иммунитета.
- Противоаллергические препараты: «Супрастин», «Лоратадин».
- Кортикостероидные препараты: «Дексаметазон», «Преднизолон». С осторожностью назначают во втором триместре беременности из-за процесса формирования плода.
Лоратадин и Дексаметазон
1 2
Лечение вируса Эпштейна-Барр (ВЭБ)
Для плода
Мононуклеоз у будущей мамы в первом триместре беременности может стать причиной выкидыша, если раньше женщина не переносила это заболевание.
Если же женщина заболела, будучи беременной, то развитие плода может быть под угрозой: возможны различные осложнения развития зародыша, это могут быть как врождённые заболевания, так и физические уродства. При мононуклеозе у беременной идёт поражение не только её внутренних органов, но и органов плода: недоразвитая центральная нервная система, органы зрения и слуха, желтуха у новорождённого.
Также существует большой риск преждевременного отхождения околоплодных вод. Это может стать фатальным для будущего ребёнка.
Для самой беременной
Чтобы не усугубить болезнь и не навредить своему здоровью, беременной важно соблюдать постельный режим и все рекомендации доктора, тогда мононуклеоз не несёт в себе опасности.
Важно отслеживать поднятие температуры тела, так как повышенная температура может быть опасна для беременной и может спровоцировать множество неприятных симптомов.
После перенесённого заболевания важно помнить, что иммунитет ещё долго будет ослаблен, а организм восприимчив к негативной окружающей среде, поэтому будущей маме лучше не посещать места массового скопления людей, проводить побольше времени дома и принимать витамины.
При беременности у женщины мононуклеоз может стать серьёзной опасностью для её здоровья и для плода, тем более болезнь очень похожа на обычную простуду. Поэтому очень важно своевременно обратиться к врачу, правильное лечение и наблюдение беременной у профессионала ведёт к благополучному исходу заболевания.
Инфекционный мононуклеоз и беременность
Февраль, гинекологическое отделение больницы на Сырце в Киеве, палата на 8 человек, где лежат в основном женщины «на сохранении».
Ночь, четыре пациентки спят или пытаются спать, две кровати пусты, под окном на кровати лежит послеоперационная миловидная женщина лет 40—45, пригнувшись к ней, рядом сидит девушка 21 года, потерявшая в предыдущую ночь близнецов на 5-м месяце беременности, причем один из них — был уродцем.
Разговор тяжелый. Женщина — врач-гинеколог, увлеченный своей работой, расспрашивает младшую, пытаясь выяснить причину срыва беременности. Все обстоятельства протекания беременности не вызывают у врача опасений, до тех пор, пока не заходит разговор о болезнях мужа младшей женщины. Оказывается, за полтора года до женитьбы молодой человек болел инфекционным мононуклеозом.
«Почему же вы с мужем решились на беременность?» — взрывается врач — «Ведь после мононуклеоза как минимум два года нужно для восстановления организма, очищения крови от инфекции и ее последствий. Неужели вам не сказал этого ваш гинеколог?»
«Да врач не спрашивал, а мы и не говорили о бывшей за полгода до свадьбы болезни мужа».
«А разве мать мужа не сказала тебе ничего о мононуклеозе?»
«Сказала перед свадьбой, что болел, но теперь уже с кровью почти все в порядке, остались только какие-то «остатки», она, наверное, их назвала, но я не запомнила, а если бы и запомнила, вряд ли поняла бы их опасность — ведь медицинского образования у меня нет».
Врач вздыхает, с сожалением смотрит на замученную и расстроенную девушку, горько подводит итог: «Ну что ж, мононуклеоз — вот тебе и наиболее вероятная причина срыва твоей беременности и уродства второго близнеца».
Эта нечаянно услышанная трагическая для молодой женщины история огорчила и раздражила, подтвердив опасность полного медицинского невежества, которым пользуются в своих интересах нечестные и откровенно подлые люди.
Поэтому давайте на «потребительском уровне» разберемся в том, что представляет собой мононуклеоз и какими могут быть его последствия, в том числе и для беременности.
Инфекционный мононуклеоз: симптомы, течение болезни, лечение
Во-первых, мононуклеоз на первом этапе — это острое вирусное (инфекционное) заболевание. Возбудитель мононуклеоза — вирус Эпштейна-Барра является вирусом группы герпеса. Этот вирус отличается тем, что делится в клетках иммунной системы (В-лимфоцитах), заражая клетки, не вызывает их гибели, но активизирует деление этих клеток.
Вирусное поражение проявляется в увеличении всех групп лимфоузлов. Более всего увеличиваются шейные лимфоузлы. Отмечается увеличение селезенки и печени, воспалительные изменения в сердечной мышце, в почках, легочной ткани, нервной системе.
В крови увеличивается количество лимфоцитов, появляются атипичные мононуклеары (одноядерные клетки), которых не должно быть в крови вообще, и антитела, синтезируемых этими клетками.
Снижается сопротивляемость организма к разнообразным микробам, что нередко приводит к сопутствующим осложнениям — холангиты, отиты, тонзиллиты и т.д.
Инфекция передается в основном со слюной воздушно-капельным путем (через носоглотку и зев), а также при непосредственном контакте с больным или с вирусоносителем или через личные вещи, в том числе через детские игрушки.
Инкубационный период варьируется от 1 до 7 недель. Нередко заболевание называют «поцелуйной болезнью», также оно известно под названиями «железистая лихорадка», «доброкачественный лимфобластоз», «моноцитарная ангина». От 10 до 20% переболевших мононуклеозом людей продолжают выделять возбудителей заболевания.
Мононуклеоз наблюдается во всех странах мира и заражению подвержены люди всех возрастов: пик заболеваемости наблюдается в подростковой и юношеской возрастных группах (14—16 и 18—20 лет); часто подвержены заболеванию дети младшего возраста. У людей 30-35 лет в большинстве случаев в крови выявляются антитела к вирусу.
Инфицирование людей старше 40 лет отмечается крайне редко.
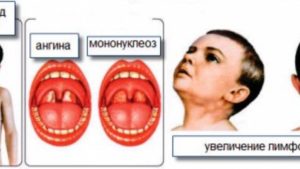
Учитывая путь проникновения вируса, как правило, первые симптомы очень похожи на проявления ангины — воспаление миндалин, отек аденоидной ткани, болезненное глотание, повышенная температура, отсутствие аппетита, общая слабость, вялость.
При этом тяжесть проявления заболевания весьма вариативна: от легкой формы, когда заболевание может пройти незамеченным, до особо тяжелых проявлений с температурой 40°С; болезненными сильно увеличенными лимфоузлами; сильной головной болью; болезненной и увеличенной, выступающей из-под реберной дуги, печенью уплотненной консистенции; болезненной селезенкой.
Может даже появляться желтуха, воспаление легких, неврологические нарушения, миокардит, кожная сыпь, боли в животе.
Диагноз «мононуклеоз», как заболевания, не имеющего специфических внешних проявлений, подтверждается только по анализу крови на наличие ДНК вируса в крови, а также наличие атипичных мононуклеаров и антител, синтезируемых ними.При правильном поставленном диагнозе и, соответственно заболеванию подобранном лечении болезнь продолжается 1-3 недели, хотя может затягиваться и на 6-8 недель, во время которых состояние больного может периодически улучшаться.
Полная нормализация формулы крови, ее лейкоцитарного состава иногда растягивается на полгода и долее, атипичные мононуклеары могут выявляться в крови в течение года.
Вирус инфекционного мононуклеоза онкогенно активен, потому больным рекомендуют после выздоровления еще не мене полугода наблюдаться у инфекциониста.
Случаи повторного заболевания инфекционным мононуклеозом фиксируются крайне редко. Считается, что после перенесенного мононуклеоза, к нему в организме развивается стойкая невосприимчивость.
Характерными для заболевания мононуклеозом являются повышенная утомляемость, общая слабость, ощущение сильной усталости (астения), которые сохраняются несколько недель, и даже месяцев. Лимфатические узлы обычно возвращаются к нормальным размерам через несколько недель, иногда — через несколько месяцев.
Однако, наблюдались случаи, когда этот период удлинялся до года. В ряде случаев инфекционный мононуклеоз может сопровождаться поражением слизистых оболочек (конъюктивиты, стоматиты, склерит, гингивиты и др.
), или протекать с желтухой, или иметь менингеальные синдромы (менингоэнцефалит, менингит, моно- или полирадикулоневрит либо реактивный психоз).
В случае легкого протекания болезни, отсутствия лечения, неправильно подобранного лечения, острый инфекционный мононуклеоз может перейти в хроническую форму, при которой наблюдается сильное ослабление иммунитета, ярко выраженные слабость и утомляемость, часты случаи проблем со сном.
Температура несколько повышена, постоянно увеличены лимфоузлы, могут быть тошнота, диарея, рвота, возможно развитие фарингита, пневмонии, герпес, в том числе и генитальный. При долгом пребывании в организме вируса Эпштейна-Барра часто наблюдаются случаи инфицирования ВИЧ-инфекцией (спидом).Хронический мононуклеоз часто приводит к возникновению неврологических заболеваний (энцефалит, психоз, паралич мимических нервов и др), дает осложнения на печень и сердце, может быть причиной разрыва селезенки.
Мононуклеоз и беременность
Специфика симптомов инфекционного мононуклеоза такова, что часто мы не обращаем на них внимания в период планирования беременности или во время вынашивания ребенка, как например, и на проявления цистита при беременности. Однако внешние признаки заболевания могут быть обманчивы.
Учитывая все указанные особенности и, если можно так сказать, «достоинства» вируса мононуклеоза при планировании беременности обязательно нужно пройти комплексное обследование на наличие в организме герпетической инфекции, в том числе вируса Эпштейна-Барра. Не лишним будет обследование и в случае, если вы имели контакты с больным или болевшим инфекционным мононуклеозом.
После анализа и по результатам консультации с врачом следует решать судьбу будущей беременности. Следует помнить также, что опасной является ситуация заболевания инфекционным мононуклеозом во время беременности.
Болезнь может нанести непоправимый вред течению беременности и развитию малыша.
Также, в первые 6 месяцев, а возможно даже и до года, после перенесенного любым из родителей, особенно будущей матерью, мононуклеоза при наличии остаточных явлений заболевания (лимфоузлы, формула крови и др.) беременность нежелательна.
Помните, что мононуклеоз может стать причиной осложнения беременности (вплоть до ее срыва), в том числе и из-за неполного восстановления состояния органов, пострадавших от болезни.
Мононуклеоз при беременности: симптомы, последствия для ребенка, методы лечения
Инфекционный мононуклеоз является относительно распространенной болезнью. Для нее характерно поражение слизистой рта, селезенки и печени.
Заражение происходит по причине проникновения в организм вируса Эпштейн-Барра. Самыми восприимчивыми к нему признаются дети и женщины в положении.
Мононуклеоз при беременности опасен как для будущей мамы из-за ослабления иммунитета, так и для плода внутри утробы.
Особенности заболевания
Возбудителем мононуклеоза считается вирус Эпштейн-Барра. Он является представителем вируса герпеса IV типа. Передача осуществляется преимущественно воздушно-капельным путем.
Вирус моментально распространяется на людей, предметы одежды и быта. В течение длительного времени он сохраняет жизнеспособность вне организма человека.
При ослабленном иммунитете он быстро внедряется в тело, что сопровождается характерной клинической картиной.
Мононуклеоз при беременности встречается нечасто. Однако его своевременная диагностика крайне важна. Иммунитет беременной на протяжении всех 9 месяцев ослаблен. Поэтому вирус представляет опасность как для самой женщины, так и для плода.
Течение при беременности
Продолжительность инкубационного периода варьируется от 8 до 21 дня. Изначально женщина может даже не подозревать о недуге. Его клиническая картина во многом похожа на течение ОРВИ. Поэтому некоторые пациентки не спешат за медицинской помощью и воспринимают за банальную простуду мононуклеоз.
При беременности заболевание начинает проявляться повышением температуры до 39 градусов и выше. Это всегда сопровождается болями в мышцах, головокружением, ознобом. Симптомы обычно сохраняются до 7 суток.
Примерно со второго дня в патологический процесс вовлекаются лимфоузлы и миндалины. Женщины отмечают сильную боль в горле. При осмотре выявляется увеличение миндалин, гиперемия. В 20 % случаев диагностируется желтушность кожных покровов и склер. Высыпания на коже проявляются редко.Присоединение бактериальной инфекции существенно меняет клиническую картину. Она дополняется второй волной лихорадки, ухудшением общего самочувствия, иными специфическими для каждого случая симптомами.
Степени тяжести недуга
В зависимости от течения патологического процесса выделяют 3 его степени тяжести:
- При легкой форме мононуклеоза во время беременности повышение температуры наблюдается не более 5 суток. Также возможно незначительное увеличение шейных лимфоузлов. Выздоровление обычно происходит через 14 дней.
- При средней по тяжести форме патологии лихорадка сохраняется до 9 суток. Кроме того, селезенка и печень уплотняются, шейные и брюшные лимфоузлы увеличиваются. При пальпации отмечается болезненность в области пораженных органов. В случае грамотного лечения беременная выздоравливает в течение 20-30 дней.
- Тяжелая форма недуга характеризуется появлением высокой температуры (до 39 градусов). Лимфоузлы быстро увеличиваются по всему телу. Также происходит воспаление миндалин и аденоидов. Терапия может занять в этом случае до 1,5 месяцев.
Методы диагностики
При подозрении на мононуклеоз при беременности необходимо обратиться к терапевту, который уже назначит обследование. Важно не затягивать с консультацией у врача, поскольку патология может принять хроническую форму.
Ее диагностика начинается с изучения анамнеза беременной, жалоб и симптомов. На клиническую картину обращают особое внимание. Признаки мононуклеоза схожи с ОРВИ и цитомегаловирусной инфекцией.
Обследование пациентки предполагает сдачу анализа крови и бакпосев мазка из зева. В случае присутствия в организме вируса Эпштейн-Барра обследование выявит следующие отклонения:
- Превышение параметров СОЭ. Указывает на наличие воспаления в организме.
- Мононуклеары в крови. Это клетки с одним ядром. При мононуклеозе их количество увеличивается.
- Лейкоцитоз. На начальной стадии патологии данный показатель находится в пределах нормы. По мере его прогрессирования число нейтрофилов возрастает.
- Высокий билирубин. Недуг отражается на состоянии печени. Поэтому билирубин достаточно медленно выводится.
Дополнительно может потребоваться анализ на антитела к вирусу Эпштейн-Барра. При активной форме болезни он показывает наличие антител класса М. В случае хорошей работы иммунной системы — класса G.
Инфекционный мононуклеоз и беременность встречаются довольно редко одновременно. Поэтому при подозрении на болезнь женщине рекомендуется сдать анализы несколько раз с небольшой периодичностью. На первичной стадии выявить вирус трудно, в том числе и в лабораторных условиях.
Особенности терапии
Лечение мононуклеоза при беременности осуществляется только в условиях стационара. Такой подход позволяет постоянно контролировать состояние больной, исключить развитие осложнений. Заниматься самолечением или игнорировать симптомы недуга недопустимо. В этом случае последствия для плода и самой женщины могут оказаться необратимыми.
Герпесные вирусы поражают ткани лимфоузлов. Они вызывают воспалительные процессы в печени и увеличение селезенки. Поэтому терапия при мононуклеозе нацелена на подавление активности вируса и его воздействия на плод, внутренние органы. Как правило, при лечении применяются следующие препараты:
- «Хофитол», «Эссенциале Форте» для защиты печени.
- «Парацетамол», «Ибупрофен» в качестве противовоспалительных средств. Однако для лечения мононуклеоза при беременности в 3 триместре их прием запрещен. Указанные медикаменты могут спровоцировать кровотечение.
- «Флебодиа» для профилактики образования тромбов.
- Витаминные комплексы для повышения иммунитета.
- «Преднизолон», «Дексаметазон». Кортикостероидные средства назначаются в особо серьезных случаях.
Применение противовирусных препаратов во время беременности считается нецелесообразным. Они могут причинить вред развивающемуся в утробе плоду.
Полезные рекомендации
Провоцирующими мононуклеоз при беременности факторами выступают сниженный иммунитет, стрессы, неправильное питание. Поэтому врачи дают следующие рекомендации, которые полезно применять в ходе назначенной терапии:
- Увеличить в рационе количество продуктов, содержащих витамины. Речь идет, прежде всего, о свежих фруктах и овощах.
- Добавить к рациону природные минералы, необходимые для поддержания полноценной работы организма (йод, железо, калий, цинк и пр.). Питаться следует только свежими молочными и мясными/рыбными продуктами. Консервированные изделия и полуфабрикаты лучше исключить.
- Заболевание нельзя переносить «на ногах». О необходимости лечения в условиях стационара было рассказано чуть выше.
Во время болезни и в течение 1,5 лет после выздоровления организм не стоит подвергать интенсивным физическим нагрузкам.
Последствия патологии для женщины
Чтобы не усугубить течение патологии, важно строго соблюдать рекомендации врача по лечению. При ухудшении самочувствия необходимо сразу уведомить его об этом. Важно постоянно отслеживать показатели температуры. Даже незначительное ее увеличение может спровоцировать множество неприятных симптомов.
После мононуклеоза и беременности иммунитет еще некоторое время находится в ослабленном состоянии. Организм сохраняет восприимчивость к окружающей среде. Поэтому лучше избегать мест скопления людей, проводить больше времени дома и принимать поливитаминные комплексы.
Если у женщины в крови нет антител к вирусу Эпштейн-Барра, в первом триместре заболевание может привести к выкидышу.
Подтверждение мононуклеоза в ходе беременности часто вызывает нарушения в развитии плода. Это могут быть как врожденные патологии, так и физические уродства. При этом заболевании страдают внутренние органы не только самой беременной, но и малыша внутри утробы. Наиболее распространенными осложнениями недуга выступают: недоразвитие ЦНС, пороки органов слуха и зрения, желтуха.
На поздних сроках мононуклеоз при беременности часто провоцирует преждевременное излитие околоплодных вод, что также негативно отражается на развитии ребенка.
Способы профилактики
С целью профилактики мононуклеоза врачи рекомендуют свести к минимуму воздействие негативных факторов. Речь идет о стрессовых ситуациях и иммуносупрессии. Кроме того, необходимо:
- избегать переохлаждения организма, инфекций;
- еще на этапе планирования беременности провести санацию ротовой полости у стоматолога;
- отказаться от контактов с больными людьми;
- следить за элементарной гигиеной.
Соблюдение перечисленных рекомендаций позволяет минимизировать риск заражения мононуклеозом при беременности. 2 триместр и 3 считаются наименее опасными для плода, если вирус все же проник в организм. Однако и в этом случае пренебрегать лечением нельзя.
Мононуклеоз при беременности: по триместрам

Инфекционный мононуклеоз еще известен как болезнь Филатова, доброкачественный лимфобластоз, «болезнь поцелуев». Он имеет вирусную природу и поражает лимфоузлы, печень, селезенку, слизистую ротовой полости. Симптомы вируса эпштейна барра у взрослых (ВЭБ), являющийся возбудителем недуга, относится к группе герпесов, и практически 90 % людей контактировали с ним.
Попадая в организм воздушно-капельным путем, со слюной или через личные предметы, посуду, поцелуи, при половом контакте, вирус «поселяется» там навсегда. Известны случаи, когда вирус мононуклеоза передавался во время переливания крови.
Начало болезни может быть острым: с повышением температуры до критической, головной болью, потоотделением. Лихорадочное состояние может длиться до нескольких месяцев.
В таком состоянии у больного опухают веки и надбровные дуги, краснеют и сохнут губы, дыхание хриплое, лимфоузлы увеличены. Печень и селезенка увеличиваются с первых дней заражения, причем иногда это приводит к желтухе.
Дети всех возрастов уязвимы перед мононуклеозом, а более всего восприимчивы к нему мальчики до 10 лет.
Медицинская статистика гласит, что малыши до года практически не заражаются этой болезнью благодаря врожденному иммунитету.
У беременных женщин иммунная система ослаблена, они становятся уязвимыми для различного рода инфекций.
Мононуклеоз при беременности встречается крайне редко, но может возникнуть при определенных условиях:
- Организм часто переохлаждается.
- Иммунитет ослаблен в связи с ВИЧ-инфекцией.
- В организме есть очаг хронической инфекции.
- Дефицит витаминов и микроэлементов.
- Сопутствующие хронические заболевания типа сахарного диабета и другие.
Если такие факторы имеют место, во время беременности женщина рискует тем, что может случиться обострение мононуклеоза или инфицирование плода.
Внешние признаки инфекции могут быть стерты, поэтому не всегда супруги обращают на них внимание во время планирования беременности или уже в период вынашивания ребенка.
Планируя зачатие, женщина должна пройти обследование на наличие герпетических инфекций, в том числе вируса ВЭБ. Случаев заболевания мононуклеозом беременных очень мало. Однако если у будущей мамы возникнут неприятные симптомы, характерные для данного заболевания, следует немедленно обратиться к врачу-инфекционисту.
Он должен назначить дополнительное обследование.Самый опасный сезон для инфицирования мононуклеозом – зима, когда люди часто болеют, но определить, какая именно инфекция поразила организм, затруднительно.
Инфекционный мононуклеоз, симптомы, течение болезни, лечение
Беременность и мононуклеоз должны быть взаимоисключающими, потому что и мама, и ребенок подвергаются риску. Симптомы болезни ярко выражены не всегда. Иногда женщина думает, что у нее обычная «респираторка».
Также заболевание может «маскироваться» под цистит. Инфицированный пациент может на протяжении нескольких дней испытывать недомогание, слабость, быстро утомляться. У него заложен нос, воспалена слизистая носоглотки.
При осмотре наблюдается увеличение печени и селезенки.
Основными признаками инфекционного мононуклеоза являются:
- Высокая температура;
- Боль в горле, его рыхлость и зернистость;
- Упадок сил;
- Потеря аппетита, тошнота, иногда рвота;
- Увеличение лимфоузлов;
- Ломота в суставах;
- Увеличение печени и селезенки;
- Иногда появление сыпи.
Инкубационный период болезни – от 7 до 45 дней.
Развитие инфекционного мононуклеоза может осложняться заболеваниями дыхательных органов, гепатитом, тяжелым поражением печени и селезенки, анемией, менингитом, поражением нервной системы.
Если появились такие симптомы, как болезненность внизу живота, выделения с примесями крови, нужно бить тревогу – это признаки мононуклеоза. Одним из самых страшных его осложнений может быть разрыв селезенки.
Специфического лечения данного заболевания не существует. Больной следует соблюдать постельный режим, увеличить объем потребляемой жидкости, правильно питаться. Обычно препаратов для борьбы с герпесом не назначают, так как их влияние на организм беременных не проверено.
Иногда предписывают иммуноглобулин, в крайних случаях, при осложнении бактериальной инфекцией, – антибиотики.
Для патогенетической терапии доктора показано назначение кортикостероидов. Для местного применения можно использовать полоскания, спреи, таблетки, содержащие антисептики. Температуру, если она высокая, сбивают с помощью жаропонижающих. Если наблюдается общая интоксикация, разрешен прием сорбентов. При появлении гепатита необходима спецдиета.
При правильной постановке диагноза болезнь длится от 1 до 3 недель. Хотя при сложном ее течение лечение может затянуться на 2-3 месяца. Этот вирус настолько активен, что пациенту после выздоровления необходимо наблюдаться у инфекциониста еще минимум полгода.
Чем опасен мононуклеоз для плода
Мононуклеоз у беременных в первом триместре может привести к угрозе ее прерывания, если женщина раньше не болела этим заболеванием (это можно установить с помощью лабораторного тестирования).
Заболевание у беременных характеризуется резким повышением температуры, лихорадочным состоянием, воспалением миндалин, увеличением лимфатических узлов, чаще шейных, реже локтевых и паховых, увеличением печени и селезенки, высыпаниями на коже. Эти признаки характерны для острого процесса болезни.
Если мама заболела во время интересного положения, состояние плода может быть крайне тяжелым, что ведет к развитию осложнений: внутриутробных патологий и уродств у зародыша, гипотрофии, поражениям ЦНС, органов зрения, желтухе новорождённых. Наблюдения показали, что у плода может повыситься температура тела. Также есть вероятность отслойки плаценты и угрозы преждевременных родов. В конечном итоге можно даже потерять будущего ребенка.
Мононуклеозоподобный синдром, мононуклеоз
Бывает, что супруг за некоторое время до начала планируемой беременности жены перенес мононуклеоз. И беременность в данной ситуации доктора советуют планировать не раньше чем через шесть месяцев после перенесенного заболевания.
Мононуклеоз во втором триместре беременности может повлиять на патологическое развитие жизненно важных органов ребенка, могут возникнуть внутриутробные уродства у плода.
В подобных случаях доктора рекомендуют женщине искусственно прервать беременность.
Мононуклеоз при беременности
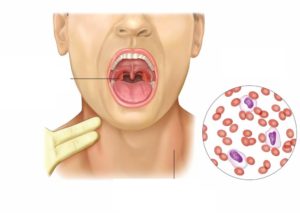
У женщин встречается инфекционное заболевание – [мононуклеоз при беременности].
У каждой женщины во время беременности берется кровь на анализ для выяснения наличия вируса инфекционного мононуклеоза.
Возбудитель заболевания
Мононуклеоз относят к группе инфекционных заболеваний, вызываемых [вирусом герпеса – Эпштейн – Барр].
Болезнь характеризуется развитием интоксикационного синдрома, увеличенными лимфатическими узлами, болями в горле, характерными изменениями в крови больного.
Передача возбудителя вируса мононуклеоза происходит воздушно-капельным путем, наиболее часто инфекционный агент попадает в организм со слюной больного при поцелуях («поцелуйная болезнь»).
Возможна передача инфекции и контактным путем при пользовании общими предметами быта, игрушками.
Наиболее подвержены мононуклеозу люди подросткового возраста, [дети дошкольного возраста].Вирус отличается тропностью к лимфатическим клеткам крови (В – лимфоцитам), в клетках крови вирусные агенты размножаются, и происходит их заражение. Размножается вирус благодаря делению В-лимфоцитов, в которых он длительное время сохраняется.
Заражение инфекционным мононуклеозом происходит при контактировании с носителями вирусного агента. Человек сохраняет заразность в течение полутора лет после их первичного инфицирования.
Переболевшие люди инфекционным мононуклеозом остаются заразными для окружающих в течение шести месяцев.
После перенесения данной вирусной болезни у больных формируется стойкий иммунитет, который после болезни защищает человека от вторичного заражения.
Важно знать: Последствия мононуклеоза у детей
Способствует развитию заболевания следующие факторы:
- ослабление защитных сил организма;
- беременность;
- частые воспалительные заболевания различных локализаций;
- нерациональное питание;
- гиповитаминозы.
Мононуклеоз при беременности возникает, так как у всех женщин после наступления беременности наблюдается физиологическое снижение защитных сил организма (иммунитета).
Течение болезни
После попадания вирусного агента на слизистые оболочки ротоглотки до развития патологического процесса обычно проходит до 21 суток.
Этот период в течении заболевания называется инкубационным. Иногда инкубационный период при данной болезни может составлять около недели. Течение патологического процесса может протекать в типичной и атипичной форме.
При типичной форме заболевания у больных происходит острое начало болезни, с развития синдрома интоксикации. Для начала болезни характерно наличие следующих симптомов:
- ломоты в мышцах и суставах;
- ознобов;
- выраженной слабости;
- головных болей;
- высокой температуры от 38 до 40 градусов.
Позднее развиваются болезненные ощущения в горле во время глотания, затруднения носового дыхания.
Проявляются признаки воспаления носоглотки следующими симптомами:
- отечность и повышенная продукция слизи задней стенкой глотки;
- болевые ощущения при глотании;
- умеренная гиперемия слизистых глотки и небных миндалин;
- также может быть отечность небного язычка;
- в редких случаях возможно образование беловатого налета на небной миндалине.
Тропность вирусного агента к лимфоидным тканям проявляется и такими характерными симптомами:
- увеличиваются все группы лимфатических узлов;
- максимальное увеличение наблюдается в области шеи;
- при значительном увеличении они становятся видны при обычном осмотре больного;
- сохраняется увеличение лимфатических узлов несколько суток;
- особенностью является то, что их пальпация для больного проходит без болезненных ощущений;
- кожные покровы над лимфатическими узлами остаются неизмененными.
Важно знать: Инфекционный мононуклеоз у детей
В разгар болезни у больных могут возникать высыпания на кожных покровах, кожные элементы при этом могут быть разнообразными – точечные, пятнистые высыпания различных размеров.
Кожные элементы сохраняются в течение одних – трех суток, после чего исчезают, не оставляя следов.
При типичной форме также в дальнейшем течении инфекции возникают следующие изменения:
- параллельно вышеперечисленным признакам развивается увеличение печени;
- максимальное увеличение тканей печени развивается примерно через одну неделю болезни;
- при этом может развиться при мононуклеозе желтуха;
- желтуха также самостоятельно затем исчезает;
- печень приобретает нормальные размеры примерно через 4-6 недель;
- увеличивается в размерах вместе с печенью и селезенка;
- селезенка приобретает нормальные размеры через три недели.
На всем протяжении инфекционного процесса у больных присутствуют общая усталость, быстрая утомляемость, вялость. Данные симптомы носят выраженный характер и сохраняются длительное время даже после видимого выздоровления.
Если у больного атипичная форма болезни, то у него могут все признаки быть в минимальных проявлениях, а иногда и полностью отсутствовать.
Диагностика и лечение недуга
Диагноз можно поставить только после проведения лабораторного исследования, направленного на выявления специфических антител.
Важно знать: Мононуклеоз у взрослых
Также в общем анализе крови можно обнаружить измененные [клетки крови – мононуклеары], их обнаружение является достоверным признаком болезни.
Специфической терапии данной инфекции не существует.
При лечении проводятся следующие виды терапии:
- постельный режим;
- обильный питьевой режим.
Антигистаминные препараты: Супрастин, Диазоли, Цетрин.
Иногда возможно применений гормональных препаратов с противовоспалительной целью:
- Дексаметазон;
- Преднизолон.
Лечение антибактериальными препаратами не проводится. Рассмотрим мононуклеоз и беременность, каковы же последствия данной инфекции.
Существуют рекомендации о том, что после перенесения данной болезни не рекомендуется планировать беременность минимум на шесть месяцев, а лучше на один год.
Если заболевание наступило после того, как забеременела женщина, то имеется риск развития выкидыша на ранних сроках.
Тяжелые формы мононуклеоза обязательно лечатся в условиях инфекционного стационара. При перенесении заболевания во время беременности возможно развитие пороков со стороны плода.Заразиться ребенок может от больной матери только во время родов, через плаценту вирус не проникает.
Беременным женщинам нужно избегать контактов с людьми с признаками заболеваний верхних дыхательных путей.
