Дефект межжелудочковой перегородки у плода
Что делать при ДМЖП у плода
Дефект межжелудочковой перегородки у ребенка (ДМЖП) или желудочковый канал – формируется у эмбриона внутриутробно и после рождения ребенка считается врожденным пороком сердца.
Подробнее о том, что такое ДМЖП у плода, о причинах аномалии и последующем лечении, мы расскажем в этой статье.
У ДМЖП есть несколько причин:
- Генетическая предрасположенность.
- Интоксикации во время беременности матери.
- Инфекционные и вирусные заболевания.
- Нарушение экологической обстановки.
- Алкоголь и никотин.
Классификация аномалии
Анатомически мжп разделена на три части:
- мембранозная;
- мышечная;
- трабекулярная.
Исходя из этого строения, аномалии мжп классифицируются так:
- Подартериальные, расположенные под артерией легкого и клапаном аорты. Обычно закрываются без врачебного вмешательства.
- Перимембранозные, диагностируются в мышечной ткани. Считаются комбинированным пороком, чаще всего с ДМПП (дефект междпредсердной перегородки).
- Аномалия в мышечной части, не соприкасается с клапанами.
- Перегородка отсутствует полностью.
- Надгребневый дефект, затрагивающий область выше желудочка.
Щелевидный ДМЖП у плода от 1,5 мм и до 1,7 зарастает сам и не требует лечения. Отверстия большого размера требуют хирургического вмешательства.
Дефект межжелудочковой перегородки в 20 недель развития плода диагностируется на УЗИ, при комбинированном пороке, не совместимом с жизнью, женщине рекомендуют прервать беременность.
Лечение тяжелых дефектов межжелудочковой перегородки
При большом отверстии порок может и не зарастать, в таком случае проводят хирургическое вмешательство в первые три месяца жизни ребенка.
Дефекты средней тяжести оперируют в первые полгода после рождения, более легкие — до одного года.
Если ДМЖП у плода подтвердился при рождении, и имеет большие размеры – это опасно для жизни ребенка. С первого вздоха происходит перегрузка сосудов легких, в них повышается давление.
Данные о перегрузке и величине сброса кровопотока дает УЗИ и зондирование внутренних областей сердца.
Высокое давление в малом круге кровообращения свидетельствует о начале процесса гипертензии легких. Процесс компенсации нарушения: разрастание желудочков, утолщение стенок артерий и потеря ими эластичности.В этот период ребенок чувствует себя намного лучше, но откладывать лечение – это ошибка, так как ситуация становится опасной. Сброс через дефект прекращается, давление в правом желудочке поднимается и начинается отток венозной крови в большой круг кровообращения. Наступает момент, когда делать операцию становится невозможным, сердце не справится с измененной картиной кровообращения.
Клиническая картина порока у новорожденных и детей младшего возраста
Основной симптом – отсутствие прибавки в весе у новорожденных, им трудно сосать, их мучает одышка, поэтому малыши беспокойны и плаксивы.
Дети старшего возраста часто болеют простудными заболеваниями, которые переходят в пневмонию. Такие пациенты должны находиться под наблюдением педиатра и кардиолога.
Их лечат консервативно, выписывая препараты: наперстянки и дигоксин, а также мочегонные средства. Однако рано или поздно дефектный участок перегородки придется оперировать, даже если симптомы удалось уменьшить.
Хирургическое вмешательство и послеоперационный период
Хирургическая операция проводится на открытом сердце с применением аппарата искусственного кровообращения. Отверстие зашивают или устанавливают заплату. Для заплаты используется синтетический или биологический материал.
Слабым новорожденным с недобором веса операция на открытом сердце противопоказана, поэтому хирургическое вмешательство делят на две части. Первый этап заключается в поддержании жизни ребенка и улучшении гемодиализа, на втором этапе устраняют дефект оперативным путем.
В план хирургических мероприятий первой операции входит снижение уровня сброса крови из лж в пж, увеличивая сопротивление оттоку. Для этого на артерию легких выше клапана накладывают специальный манжет. Вторая операция назначается через два или три месяца.
Процедура суживания артерии не только тяжела сама по себе, восстановление после нее проходит тяжело, поэтому на современном этапе медицина стремится к тому, чтобы проводить вмешательство в один этап.
Описанная выше операция считается полиативной и проводится только тем детям, которых невозможно выходить после радикального вмешательства.
На заключительном этапе манжет изымается, и дефект закрывается заплатой. Коррекция производится с применением искусственного кровообращения и относительно безопасна.
После реабилитации прооперированный ребенок считается здоровым и не относится к группе инвалидов. Ему необходимы посильные физические нагрузки и социальное общение как всем детям.
Возможные послеоперационные осложнения
Вмешательство дает небольшой процент смертности, отдаленный прогноз положительный. Большинство больных, перенесших закрытие дефекта в школьном возрасте, ведут активную жизнь, могут заниматься спортом.
Размеры сердца обычно возвращаются к норме через несколько месяцев после ушивания или наложения заплаты, однако может сохраняться увеличение артерии легких. При гиперплазии органа у ребенка могут развиться аритмия, нарушение в работе миокарда.
Продолжающийся процесс оттока крови из пж вызывает шум, являющийся признаком нарушения давления в нем и стволе легких. Постепенно шум становится все менее слышным, при его длительном сохранении кардиолог может заподозрить сужение артерии легкого и нарушение кровообращения в венах легких.
Из отдаленных последствий операции по закрытию отверстия наиболее часто встречается патологическое состояние митрального клапана (пролапс).Выявить пролапс после коррекции порока крайне важно, так как его развитие может осложниться бактериальным эндокардитом.
Одно из самых тяжелых послеоперационных осложнений – тяжелая митральная недостаточность, в таких случаях проводят протезирование клапана.
У большого числа прооперированных детей наблюдается застойная сердечная недостаточность, ее тяжесть зависит от величины закрытого отверстия и уровня устойчивости сосудов легких.
К отдаленным последствиям во взрослом возрасте относится поздняя полная блокада сердца.
Предотвращение ДМЖП у плода. Питание будущей матери
Правильное питание беременной позволяет избежать такой тяжелой проблемы как ДМЖП у плода. К неправильному развитию сердечно-сосудистой системы приводит недостаток фолиевой кислоты. Получение фолиевой кислоты в первые месяцы беременности позволяет предотвратить дефект межжелудочковой перегородки.
Норма для будущей матери 400 мкг в сутки, ее можно получить в виде готового препарата или с продуктами питания: свежая зелень, листовой салат, цитрусовый сок, горох, фасоль, орехи.
Огромную роль в профилактике врожденных пороков играет витамин В12. Его норма для беременной 3 мкг в сутки. Источник витамина В12: молочные и кисломолочные продукты, яйца, мясо. В группу риска по впс попадают женщины-веганы.
Некоторые продукты, способствующие правильной закладке внутренних органов ребенка:
- молоко;
- сметана;
- творог;
- кефир;
- диетическое мясо птицы;
- яйца, в особенности перепелиные;
- рыба;
- печень;
- орехи.
Основной строительный материал для плода – белки. Белковая недостаточность приводит к неправильному формированию сердца во внутриутробный период.
Вынашивающей ребенка женщине необходимо не менее сто грамм белка в сутки, а в третьем триместре не менее 120 грамм белка. Половину белковой порции должны составлять продукты животного происхождения.
Это не менее 150 грамм диетического мяса птицы или кролика, рыбы, сыра, творога. В день необходимо съесть одно яйцо.
Недополучение будущей матерью питательных веществ приводит к нарушению сердечно-сосудистой системы ребенка, поэтому женщинам-вегетарианкам рекомендуется в этот важный период отказаться от своих принципов для сохранения здоровья плода.
Насколько опасен дефект межжелудочковой перегородки у новорожденного?
Человеческое сердце имеет сложное четырехкамерное строение, которое начинает формироваться с первых дней после зачатия.
Но бывают случаи, когда этот процесс нарушается, из-за чего в строении органа возникают крупные и мелкие дефекты, которые влияют на работу всего организма. Один из них носит название дефект межжелудочковой перегородки, или сокращенно ДМЖП.
Описание
Дефект межжелудочковой перегородки – это врожденный (иногда приобретенный) порок сердца (ВПС), который характеризуется наличием патогенного отверстия между полостями левого и правого желудочка. По этой причине кровь из одного желудочка (обычно из левого) поступает в другой, нарушая тем самым функцию сердца и всей системы кровообращения.
Распространенность его составляет примерно 3-6 случаев на 1000 доношенных новорожденных, не считая детей, которые появляются на свет с мелкими дефектами перегородки, которые самостоятельно купируются в течение первых лет жизни.
Среди врожденных пороков ДМЖП занимает второе место по распространенности среди детей старше 3-х лет.
Причины и факторы риска
Обычно дефект межжелудочковой перегородки у плода развивается на ранних этапах беременности, примерно с 3-й по 10-ю неделю. Основной причиной этого считается совокупность внешних и внутренних негативных факторов, включая:
- генетическую предрасположенность;
- вирусные инфекции, перенесенные в период вынашивания ребенка (краснуха, корь, грипп);
- злоупотребление алкоголем и курение;
- прием антибиотиков, оказывающих тератогенное действие (психотропные препараты, антибиотики и т.д.);
- воздействие токсинов, тяжелых металлов и радиации;
- сильные стрессы.
Классификация
Дефект межжелудочковой перегородки у новорожденных и детей постарше может диагностироваться как самостоятельная проблема (изолированный порок), так и как составная часть других сердечно-сосудистых заболеваний, например, пентады Кантрелла (кликните сюда, чтобы почитать о ней).
Размер дефекта оценивается исходя из его величины по отношению к диаметру аортального отверстия:
- дефект размером до 1 см классифицируется как малый (болезнь Толочинова-Роже);
- крупными считаются дефекты от 1 см или те, которые по своим размерам превышают половину устья аорты.
Наконец, по локализации отверстия в перегородке ДМЖП делится на три типа:
- Мышечный дефект межжелудочковой перегородки у новорожденного. Отверстие располагается в мышечной части, в отдалении от проводящей системы сердца и клапанов, и при небольших размерах может закрываться самостоятельно.
- Мембранозный. Дефект локализируется в верхнем сегменте перегородки ниже аортального клапана. Обычно он имеет небольшой диаметр и купируется самостоятельно по мере роста ребенка.
- Надгребневый. Считается самым сложным видом порока, так как отверстие в этом случае находится на границе выводящих сосудов левого и правого желудочка, и самопроизвольно закрывается очень редко.
Опасность и осложнения
При небольшом размере отверстия и нормальном состоянии ребенка ДМЖП не представляет особой опасности для здоровья ребенка, и требует только регулярного наблюдения у специалиста.
Большие дефекты – совсем другое дело. Они являются причиной сердечной недостаточности, которая может развиться сразу же после появления младенца на свет.
Такие дети подвержены простудным заболеваниям со склонностью к пневмонии, могут отставать в развитии, испытывать трудности с сосательным рефлексом, страдать от одышки даже после небольшой физической нагрузки. Со временем трудности с дыханием возникают и в состоянии покоя, из-за чего нарушается работа легких, печени и других органов.
Кроме того, ДМЖП может стать причиной следующих серьезных осложнений:
- синдром Эйзенменгера как последствие легочной гипертензии;
- формирование острой сердечной недостаточности;
- эндокардит, или инфекционное воспаление внутрисердечной оболочки;
- инсульты и образование тромбов;
- нарушение работы клапанного аппарата, которое ведет к формированию клапанных пороков сердца.
Симптомы
Большие дефекты межжелудочковой перегородки проявляются уже в первые дни жизни, и характеризуются следующими симптомами:
- посинение кожных покровов (преимущественно конечностей и лица), усиливающееся во время плача;
- нарушения аппетита и проблемы при кормлении;
- замедленный темп развития, нарушение прибавок веса и роста;
- постоянная сонливость и быстрая утомляемость;
- отеки, локализующиеся в области конечностей и живота;
- нарушения сердечного ритма и одышка.
Малые дефекты часто не имеют ярко выраженных проявлений и определяются при прослушивании (в груди пациента слышен грубый систолический шум) или других исследованиях. В некоторых случаях у детей наблюдается так называемый сердечный горб, то есть выпячивание груди в области сердца.
Если заболевание не было диагностировано в младенческом возрасте, то с развитием сердечной недостаточности у ребенка в 3-4 года появляются жалобы на сильное сердцебиение и боли в груди, развивается склонность к носовым кровотечениям и потерям сознания.
Пациенты часто страдают от застойных явлений в легких, одышки и кашля, сильно устают даже после небольших физических нагрузок.
Когда обращаться к врачу
ДМЖП, как и любой другой порок сердца (даже если он компенсирован и не причиняет неудобств пациенту) обязательно требует постоянного наблюдения кардиолога, так как ситуация в любой момент может ухудшиться.
Чтобы не пропустить тревожные симптомы и время, когда ситуацию можно исправить с наименьшими потерями, родителям очень важно наблюдать за поведением ребенка с первых же дней. Если он слишком много и долго спит, часто капризничает без причины и плохо набирает вес, это является серьезным поводом для консультации с педиатром и детским кардиологом.
У разных ВПС симптомы схожи. Узнайте больше о симптомах врожденных пороков сердца, чтобы не пропустить ни одну жалобу.
Диагностика
К основным методам диагностики ДМЖП относятся:
- Электрокардиограмма. В ходе исследования определяется степень перегрузки желудочков, а также наличие и выраженность легочной гипертензии. Кроме того, у больных старшего возраста могут определяться признаки аритмии и нарушения проводимости сердца.
- Фонокардиография. С помощью ФКГ можно зафиксировать высокочастотный систолический шум в 3-4-м межреберье слева от грудины.
- Эхокардиография. ЭхоКГ позволяет выявить отверстие в межжелудочковой перегородке или заподозрить его наличие, исходя из нарушений кровообращения в сосудах.
- Ультразвуковое исследование. УЗИ оценивает работу миокарда, его структуру, состояние и проходимость, а также два очень важных показателя – давление в легочное артерии и величину сброса крови.
- Рентгенография. На рентгене органов грудной клетки можно увидеть усиление легочного рисунка и пульсации корней легких, значительное увеличение сердца в размерах.
- Зондирование правых полостей сердца. Исследование дает возможность выявить повышенное давление в легочной артерии и желудочке, а также повышенную оксигенацию венозной крови.
- Пульсоксиметрия. Метод определяет степень насыщенности крови кислородом – низкие показатели являются признаком серьезных проблем с сердечно-сосудистой системой.
- Катетеризация сердечной мышцы. С ее помощью врач оценивает состояние структур сердца и определяет давление в его камерах.
Дифференциальная диагностика проводится с дефектом аортолегочной перегородки, стенозом легочной артерии и аорты, недостаточностью митрального клапана, тромбоэмболией и другими пороками и заболеваниями сердечно-сосудистой системы.
Лечение
Маленькие дефекты перегородки, которые не дают ярко выраженных симптомов, обычно не требуют какого-либо специального лечения, так как самостоятельно затягиваются к 1-4 годам жизни или позже.
В сложных случаях, когда отверстие не зарастает в течение долгого времени, наличие дефекта сказывается на самочувствии ребенка или он слишком велик, ставится вопрос о хирургическом вмешательстве.
При подготовке к операции применяется консервативное лечение, помогающее регулировать сердечный ритм, нормализовать давление и поддержать работу миокарда.
Хирургическая коррекция ДМЖП может быть паллиативной или радикальной: паллиативные операции проводят грудным детям с выраженной гипотрофией и множественными осложнениями в целях подготовки к радикальному вмешательству. В этом случае врач создает искусственный стеноз легочной артерии, который значительно облегчает состояние пациента.
К радикальным операциям, которые применяются для лечения ДМЖП, относятся:
- ушивание патогенных отверстий П-образными швами;
- пластика дефектов с помощью заплат из синтетической или биологической ткани, выполняющаяся под контролем УЗИ;
- операции на открытом сердце эффективны при комбинированных пороках (например, тетраде Фалло) или крупных отверстиях, которые невозможно закрыть с помощью одной заплаты.
Самые лучшие результаты дают хирургические вмешательства, проведенные в возрасте 2-2,5 лет, когда у пациентов обычно появляются первые признаки сердечной недостаточности.
В этом видео рассказано об одном из наиболее эффективных операций против ДМЖП:
Прогнозы и профилактика
Небольшие дефекты межжелудочковой перегородки (1-2 мм) обычно имеют благоприятный прогноз – дети с таким заболеванием не страдают от неприятных симптомов и не отстают в развитии от своих сверстников. При более значительных дефектах, сопровождающихся сердечной недостаточностью, прогноз значительно ухудшается, так как без соответствующего лечения они могут привести к серьезным осложнениям и даже летальному исходу.
Профилактических мер для предупреждения ДМЖП следует придерживаться еще на этапе планирования беременности и вынашивания ребенка: они заключаются в ведении здорового образа жизни, своевременном посещении женской консультации, отказе от вредных привычек и самолечения.
Несмотря на серьезные осложнения и не всегда благоприятные прогнозы, диагноз «дефект межжелудочковой перегородки» нельзя считать приговором маленькому пациенту. Современные методики лечения и достижения кардиохирургии позволяют значительно улучшить качество жизни ребенка и продлить ее настолько, насколько это возможно.
7 Комментариев
Дефект межжелудочковой перегородки. ДМЖП у плода: причины, диагностика и последствия
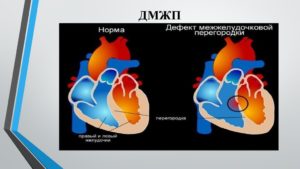
Дефект межжелудочковой перегородки (ДМЖП) — это отверстие, располагающееся в стенке, что служит для разделения полостей правого и левого желудочков.
Общие сведения
Данное состояние приводит к ненормальному смешиванию (шунтированию) крови. В кардиологической практике такой дефект — наиболее часто встречающаяся врожденная патология сердца. Критические состояния при ДМЖП развиваются с частотой двадцать один процент. В равной степени возникновению данного порока подвержены малыши как мужского, так и женского пола.
ДМЖП у плода может быть изолированным (то есть единственной существующей аномалией в организме) либо частью сложных пороков (атрезий трехстверчатого клапана, транспозиции сосудов, общих артериальных стволов, тетрады Фалло).
В некоторых случаях межжелудочковая перегородка отсутствует полностью, такой порок именуется единственным желудочком сердца.
Клиника ДМЖП
Симптоматика дефекта межжелудочковой перегородки часто проявляется в первые дни либо месяцы после рождения малыша.
К наиболее частым проявлениям порока относят:
- одышку;
- цианоз кожи (особенно кончики пальцев и губы);
- снижение аппетита;
- учащенное сердцебиение;
- быструю утомляемость;
- отеки в области живота, стоп и ног.
ДМЖП при рождении может протекать бессимптомно, если дефект достаточно мал, и проявиться лишь в более поздние сроки (шесть и более лет). Симптоматика напрямую зависит от величины порока (отверстия), однако насторожить доктора должны шумы, выслушиваемые при аускультации.
Любые врожденные пороки сердца появляются из-за нарушений в развитии органа на ранних этапах эмбриогенеза. Важная роль при этом принадлежит внешним экологическим и генетическим факторам.
При ДМЖП у плода определяется отверстие между левым и правым желудочками. Мышечный слой левого желудочка более развит, чем в правом, а потому кровь, обогащенная кислородом, из полости левого желудочка проникает в правый и смешивается с обедненной кислородом кровью.
В результате к органам и тканям поступает меньше кислорода, что в итоге приводит к хроническому кислородному голоданию организма (гипоксии).В свою очередь наличие дополнительного объема крови в правом желудочке влечет за собой его дилатацию (расширению), миокардиальную гипертрофию и, как следствие, возникновение сердечной правожелудочковой недостаточности и легочной гипертензии.
Факторы риска
Точные причины возникновения ДМЖП у плода неизвестны, однако немаловажным фактором является отягощенная наследственность (то есть наличие подобного дефекта у ближайших родственников).
Кроме того, огромную роль играют и факторы, что присутствуют во время беременности:
- Краснуха. Представляет собой вирусное заболевание. Если при настоящей беременности (особенно в первом триместре) женщина перенесла краснуху, то риск появления различных аномалий внутренних органов (в том числе и ДМЖП) у плода очень высок.
- Алкоголь и некоторые лекарственные средства. Прием подобных препаратов и алкоголя (в особенности в первые недели беременности) существенно повышает риск развития различных аномалий у плода.
- Неадекватное лечение сахарного диабета. Неоткорректированный уровень глюкозы у беременной приводит к гипергликемии плода, что в итоге может привести к возникновению разнообразных врожденных аномалий.
Осложнения ДМЖП
При небольших размерах дефекта клинические проявления могут не возникать вообще либо отверстия могут самопроизвольно закрываться сразу после рождения.
При более крупных дефектах могут возникать следующие серьезные осложнения:
- Эйзенменгера синдром. Характеризуется развитием необратимых изменений в легких в результате легочной гипертензии. Подобное осложнение может развиваться как у маленьких, так и у более взрослых детей. При подобном состоянии часть крови перемещается из правого в левый желудочек через отверстие в перегородке, ведь вследствие гипертрофии миокарда правого желудочка он оказывается «сильнее» левого. Потому к органам и тканям попадает кровь, обедненная кислородом, и, как следствие, развивается хроническая гипоксия, проявляющаяся синюшным оттенком (цианозом) ногтевых фаланг, губ и кожных покровов в целом.
- Сердечная недостаточность.
- Эндокардит.
- Инсульт. Может развиваться при крупных дефектах перегородки, вследствие турбулентного потока крови. Возможно образование тромбов, что впоследствии могут закупоривать сосуды мозга.
- Другие патологии сердца. Возможно возникновение аритмий и патологий клапанов.
Дмжп у плода: что делать?
Чаще всего подобные пороки сердца обнаруживают на втором плановом УЗИ. Однако паниковать не стоит.
- Необходимо вести обыкновенный образ жизни и не нервничать.
- Лечащий врач должен тщательно наблюдать беременную.
- Если порок обнаружен во время второго планового УЗИ, врач порекомендует дождаться третьего обследования (в 30-34 недели).
- Если же дефект обнаруживается на третьем УЗИ, назначают еще одно обследование перед родами.
- Мелкие (например, ДМЖП 1 мм у плода) отверстия могут закрываться самопроизвольно до либо после рождения.
- Может потребоваться консультация неонатолога и проведение ЭКХО плода.
Профилактика дефекта межжелудочковой перегородки
Специфических профилактических мер ДМЖП у плода нет, однако для того, чтобы предотвратить ВПС, необходимо:
- Обратиться в женскую консультацию до двенадцати недель беременности.
- Регулярно посещать ЖК: один раз в месяц первые три месяца, один раз в три недели во втором триместре, а затем один раз в десять дней в третьем.
- Соблюдать режим и придерживаться правильного питания.
- Ограничить влияние вредных факторов.
- Исключить курение и алкоголь.
- Принимать лекарства сугубо по назначению врача.
- Поставить прививку от краснухи минимум за шесть месяцев до планируемого наступления беременности.
- При отягощенной наследственности тщательно наблюдать за плодом для как можно более раннего обнаружения ВПС.
Прогноз
При небольших ДМЖП у плода (2 мм и меньше) прогноз благоприятный, так как подобные отверстия часто закрываются самопроизвольно. При наличии крупных дефектов прогноз зависит от их локализации и наличия сочетания с другими пороками.
Особенности протекания заболевания ДМЖП или дефекта межжелудочковой перегородки у плода
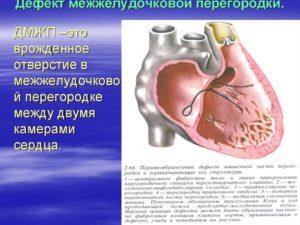
В наше время здоровье ребёнка очень часто зависит от состояния здоровья его родителей, а также от особенностей протекания беременности. Сейчас даже самые благоприятные условия зачатия и вынашивания не могут гарантировать рождение здорового малыша. Здоровье плода напрямую зависит от гормональных особенностей матери, процесса созревания и т. д.
На практике дефект межжелудочковой перегородки, проявляется у 4–7 новорождённых из 1000, но все же является самым частым из пороков сердца у новорождённых.
Нужно понимать что эта врождённая патология развития сердца, заключается в сообщении между правым и левым желудочком Разность давления в желудочках кардинально разная, в левом более мощное, а в правом слабее и тоньше. Аномалия приводит к тому что кровь, перетекает из левой в правую тем самым нарушая межжелудочковый баланс.
Степень тяжести патологии обычно определятся размером дефекта, а также его месторасположением. Единичные и мелкие разрыва редко диагностируются, и исчезают в первые дни после рождения малыша. Это связано с началом активной работы сердца.
При наличии более крупных рубцов и разрывов, может наблюдаться постоянный впрыск крови в правый желудочек, уменьшается общий объем крови, а также растягивается и увеличивается в объёме правый желудочек.
В результате этого, у малыша начинаются проблемы с дыханием, перебои в работе сердца.
Чаще всего аномалия диагностируется в первую неделю после рождения. При обнаружении ДМЖП новорождённого сразу готовят к оперативному хирургическому вмешательству. Диагноз требует постоянного наблюдения специалистов.
Однако ДМЖП не всегда удаётся диагностировать сразу, т. к. патология сразу не проявляется, а также из-за халатности медперсонала может быть диагностирована не сразу.
Поэтому молодым маме и папе важно знать симптоматику самого распространённого и опасного порока сердечно сосудистой системы у новорождённых.
Причины возникновения патологии
Дефект межжелудочковой перегородки или дмжп у плода – очень опасная аномалия, возникает у плода со 2 по 10 неделю внутриутробного развития. Первый триместр беременности самый опасный для плода, если в это время беременная мама подвергнется негативному воздействию внешних или внутренних факторов, у плода возникает риск развития заболеваний сердечно сосудистой системы.
К причинам заболевания относят:
- Наследственность — риск дмжп у плода возрастает во много раз, если среди родственников были люди с болезнями пороками сердца.
- перенесённые мамой во время беременности вирусные инфекции, в числе самых опасных значатся краснуха, герпес, корь и герпес.
- Приём мамой во время беременности антибиотиков разного спектра действия, а также химических лекарственных препаратов, т. к. большинство аптечных лекарственных препаратов имеют ярко выраженные эмбриотоксичные свойств и их бесконтрольное употребление вовремя беременности приводит к развитию патологий сердечно-сосудистой системы у плода. Антибиотики, антиэпилептические средства, а также гормональные препараты считаются самыми опасными для плода.
- Употребление наркотиков, алкоголя и курение во время беременности – доказано, что.употребление беременной женщиной алкоголя в 3 раза увеличивает опасность рождения ребёнка с пороками сердечно-сосудистой системы.
- заболевания соматического характера у беременной – водянка, тиреотоксикоз, сахарный диабет.
Клинические проявления ДМЖП
Напрямую зависит от расположения и размера появление первых симптомов ДМЖП у новорожденного.
При маленьких дефектах мембранной части перегородки и сопутствующих тканей, патология обычно протекает бессимптомно. Впервые может проявиться и начать беспокоить во время ускоренного роста ребёнка в 1.5–2 года.
Крупные же дефекты чаще диагностируют ещё во время исследований внутриутробного развития плода в роддоме.
Самыми опасными являются большие отверстия, который расположенные в нижней части межжелудочковой перегородки и сопутствующих тканях. Крупные дефекты в первые дни также себя не проявляют клинически, однако, со временем у малыша начали появляются первые признаки дыхательной и сердечной недостаточности.
Сейчас часто здоровье зависит от знания симптоматики и внимательности молодых родителей. Родители должны своевременно заподозрить заболевание, а после обнаружения обязательно обратиться к врачу.
- Кожные покровы у малыша очень бледные и приобретают голубоватый оттенок при плаче или напряжении, а также у малыша синеют губы и носогубный треугольник. Становятся кисти рук и стопы.
- Утомляется ребёнок очень быстро, плохо ест, отказывается от груди и медленно набирает в весе.
- возникновение одышки, обычно при плаче и движениях;
- Новорожденный спит помногу , мало двигается и начинает отставать в нервно-психическом развитии;
- Новорожденный часто болеет простудой или ОРЗ, а также встречается плохо поддающаяся лечению пневмония.
- Если мама замечает появление подобных признаков у малыша следует провести подробное обследование.
Для диагностики ДМЖП у новорождённых проводят общий осмотр и аускультацию малыша. Далее, проводится ЭКГ, рентгенография грудной клетки, а также УЗИ сердца с допплерометрией. После всех процедур проводят катетеризацию сосудов сердца. На основе этих анализов и процедур ставится диагноз.
Лечение и прогноз при дефекте, ровно как и обнаружение напрямую зависит от расположения и размера дефекта. Мелкие дефекты как уже упоминалось часто закрываются без врачебного вмешательства.
Если этого не случилось, врачам следует внимательно наблюдать за состоянием малыша.
Если признаки лёгочной гипертензии отсутствуют и не наблюдается симптомов сердечной недостаточности то врачи рекомендуют провести только медикаментозное лечение.
Крупные же дефекты, при которых опционально происходит сброс крови в правый желудочный – это первый признак надобности хирургического вмешательства. Коррекция дефекта проводится путём сшивания отверстия. Также, существует операция пластики отверстия.Чтобы отток крови из лёгких можно было нормализовать, специалисты прописываю медикаментозное лечение при дефекте межжелудочковой перегородки у новорождённых.
Прописываются мочегонные аптечные препараты: Фуросемид.
Мочегонное уменьшить объем крови в сосудах, тем самым уменьшая давления и отёк лёгких. Детям препарат прописывают для приёма 1 раз в день, до обеда, из расчёта 2–5 мг/кг.
Кардиометаболические препарат: Фосфиден, Кокарбоксилаз, Кардинат
Питание сердечной мышцы улучшается с помощью препаратов, кислородное голодание проходит. Препарат прописывают для приёма 1 раз в день, после еды. Препараты растворять в подслаженой воде. Курс длится обычно от трёх недель до трехмесяцев.
Гликозиды сердечного спектра: Строфинтин, Дигоксан
Сердце малыша имеет более мощные сокращения, что приводит к более эффективному перекачиванию крови по сосудам. Новорождённым назначают раствор 0,05% строфантина расчёта 0,01 мг/кг веса, а дигоксин 0,03 мг/кг.
Снятие лёгочного и бронхиального спазма: Эуфиллин
При отёке лёгких и бронхиальном спазме, или когда трудности с дыхание у малыша, прописывают 2% раствор эуфиллина. Препарат вводят внутривенно в расчёте по 1 мл на год жизни.
Последствия ДМПЖ
Небольшие рубцы не влияют на состояние малыша и не мешаю нормальному развитию, а также полноценной жизни крохи. Дефекты больших размеров деформированными краями возникает риск развития многих заболеваний, в том числе хронических:
- отставания в росте и психофизическом развитии малыша по сравнению со сверстниками;
- хроническая патология сердечно-сосудистой системы, а также лёгочной недостаточности;
- нарушение работы клапанной системы сердца;
- хронический эндокардит;
- развитие синдрома Эйзенменгера, хроническая лёгочная гипертензия;
- необратимые изменения строения лёгких;
- увеличивается риск развития инфаркта и инсульта.
Следует помнить про дмжп у плода – очень страшная и серьёзная патология и что прогноз заболевания напрямую зависит от заботы и внимания молодых родителей. Малыш с заболеванием ДМПЖ требует специального ухода, строгого соблюдения особого режима, специализированной диеты, лечебной гимнастики и так далее.
При появлении первых подозрений дефект межжелудочковой перегородки у новорождённого срочно следует обратиться за консультацией к педиатру, потому что высококвалифицированный специалист сможет правильно и своевременно оценить состояние ребёнка. Специалист должен назначить необходимое лечение в зависимости от тяжести заболевания – медикаментозное или оперативное.
Следует отметить грустные факты. Смертность в первый год жизни среди детей, страдающих ДМЖП с большими дефектам, достигает более 50%. Около 27 лет составляет средня продолжительность больных с этой патологией.
Когда состояние малыша позволяет провести оперативное вмешательство, врачи советуют не откладывать процедуру. Хотя специалисты считают что возраст между 1 и 2,5 годами самый походящий. В этот период ребёнок уже окреп и легче перенесёт процедуру, а также малышу будет легче забыть операцию. В таком случае психологическую травму ребёнок не испытает.
Показания для оперативного вмешательства.
Наличие крупного отверстия.
Кровь забрасывается из левого в правый желудочек.
Увеличение или отёк правого желудочка или предсердия.
Противопоказания к оперативному вмешательству.
Необратимые изменения в лёгочных сосудах лёгких.
Сепсис — Внутреннее заражение крови.
Оперативное вмешательство.
Операция проводится в два этапа. Детский хирург с помощью специальной тесьмы или толстой шелковой нити перевязывает несущую кровь от сердца к лёгким артерия, чтобы в лёгкие кровь временно не поступала. Эта процедура является подготовительным этапом перед операцией полного закрытия дефекта.
Операция в конечном счёте уменьшает впрыск крови в лёгочные отделы, а также снижает давление в левый желудочек. Малышу становится намного легче дышать. Процедура даёт возможность ребёнку чувствовать себя хорошо, следующий этап по устранению дефекта отложен на 6 месяцев.
Недостатки операции
Малышу ровно как и родителям придётся перенести две операции. Во время операции увеличивается давление в правом желудочек, в результате чего желудочек растягивается и увеличивается в размерах. Перед операцией обязательно состоится беседа с анестезиологом чтобы подобрать анестетик. А также хирург осмотрит малыша и ответят вопросы родителей.
Операция проводится под общим наркозом. Анестетик внутривенно вводится в руку, и малыш не почувствует боли во время дальнейших процедур.
Специалист должен точно отмерять дозу анестетика, чтобы наркоз не нанёс вреда ребёнку.Хирург делает ровный разрез вдоль грудины малыша, таки образом он получает доступ к сердцу и по инструкции подключит малыша к аппарату искусственного кровообращения.
Далее, следует гипотермия – искусственное снижение температуры тела малыша. Используя специальное медицинское оборудование, температуру крови малыша снижают до 13–15°C. При низкой температуре головной мозг намного легче переносит гипоксию или кислородное голодание.
Хирург будет аккуратно делать разрез в нижней части правого желудочка или выровняет стенки дефекта. Доктор наложит ровный шов, чтобы стянуть края. В случае, когда отверстие большое, врач использует синтетическую заплатку, чтобы закрепить наружную соединительную ткань.
