Парез прямых мышц глаза (левого) и ркт
Парез отводящего глазного нерва: причины возникновения, код по МКБ-10, симптомы и лечение, реабилитация, прогноз
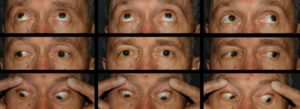
Парез отводящего глазного нерва — это синдром, причиной которого служит повреждение отводящего нерва, приводящее к ограниченной подвижности или полной невозможности движения глазного яблока кнаружи.
Для того чтобы лучше понять причину возникновения данной патологии, необходимо немного углубиться в анатомию.
Отводящий нерв регулирует подвижность глаза, отводя его к наружному краю века.
Нервные волокна данного типа управляют прямой латеральной, или говоря иначе — наружной, мышцей. Именно она позволяет двигать глазное яблоко к наружной стороне, перемещать его по сторонам, не поворачивая головы.
Латеральная прямая мышца глаза является антагонистом внутренней мышцы, которая сдвигает глаз в обратном направлении, к центру. Данные мышцы, при отсутствии повреждений, уравновешивают работу друг друга.
Поскольку волокна отводящего нерва расположены поверхностно, их достаточно просто можно повредить в результате травмы, вследствие чего они оказываются придавленными к основанию черепа и развивается парез.
Причины возникновения
Наиболее распространенными причинами развития пареза взора у взрослых являются:
- сахарный диабет
- артериальная гипертензия
- атеросклероз
- травма
- идиопатия.
Менее распространенные причины:
- повышение внутричерепного давления
- артериит гигантских клеток
- наличие опухолевых включений
- рассеянный склероз
- инсульт
- аномалия Киари
- гидроцефалия
- внутричерепная гипертензия
- перенесенный менингит.
Помимо прочего, парез может возникнуть и по причине перенесённых вирусных заболеваний, таких как дифтерия, сифилис, энцефалит или в результате возникновения осложнений после гриппа.
В ряде случаев спровоцировать появление патологии может и интоксикация этиловым спиртом, тяжелыми металлами или продуктами горения.
В детской практике наиболее распространенными причинами являются опухолевые заболевания, травмы и идиопатия.
Справка! У детей иногда наблюдается развитие доброкачественного и быстро восстанавливающегося изолированного пареза отводящего нерва, который в некоторых случаях является последствием перенесенных инфекций уха, горла или носа.
Код по МКБ-10
Согласно международной классификации болезни десятого пересмотра парез отводящего нерва имеет код Н49.2.
Симптомы
В норме у здорового человека край роговицы соприкасается с наружным краем соединения век. В случае же, когда этого не наблюдается, присутствует патология нерва.
Симптомами патологии являются:
- ограниченная подвижность глазного яблока
- вторичное отклонение глаза
- головокружение
- нарушение ориентации в пространстве
- неуверенная походка
- диплопия (раздвоение изображений одного объекта)
- вынужденное, непроизвольное положение головы.
При легкой форме пареза симптоматика мало выражена, и практически не причиняет никакого дискомфорта Эти признаки характерны как для правого, так и для левого глаза.
Медикаментозная терапия
Медикаментозным способом лечения является глазнично-затылочная методика введения лекарственного препарата. Чаще всего для этих целей используют нейромидин, так как его применение способствует как увеличению сократимости мышц, так и уменьшению дефектов соединительных мышц.
Справка! Дополнительно после проведения подобной процедуры необходимо полежать с закрытыми глазами около 15 минут.
Еще один вариант, применимый на начальном этапе терапии — использование ботулинического токсина. Его введение помогает предотвратить контрактуру медиальной прямой мышцы, и за счет уменьшения размера отклонения можно применить призматическую коррекцию на короткий срок в случаях, когда ее применение ранее было невозможно.
Большая часть патологий отводящего нерва связана с заболеваниями центральной нервной системы, исходя из чего назначается соответствующее лечение.
Если улучшение состояние после проведенной медикаментозной терапии не наблюдается, и поражение не проходит самостоятельно, применяется хирургическое вмешательство.
Реабилитация
К реабилитационным мероприятиям, ускоряющим избавление от пареза отводящего нерва, относятся разнообразные физиопроцедуры.
Воздействие на пораженный нерв происходит за счет использования импульсов низкочастотного электромагнитного поля или же благодаря ее стимуляции электрическим током.
Процедура обладает выраженным успокаивающим, противовоспалительным и анальгетическим эффектом.
Главным минусом данного способа является необходимость проводить длительные курсы процедур для наступления видимого эффекта, к тому же, в ряде случаев, он может отсутствовать вовсе.Хороший результат в реабилитации патологии отводящего нерва имеет совместное применение электрофореза с 15% раствором нейромидина. По стандартной схеме, длительность одного сеанса составляет 15 минут. Процедура проводится ежедневно на протяжении двух недель.
Кроме физиопроцедур врачом назначается специальная гимнастика для глаз, проделывать которую следует также ежедневно.
При парезе отводящего нерва требуется дополнительное воздействие и на диплопию. Для этих целей используется призмы Френеля, представляющие собой тонкие и гибкие пластины, которые прикрепляются к очкам больного. За счет них происходит облегчение симптомов пареза и поддержка бинокулярности зрения.
Призмы существуют с разными углами и подбираются индивидуально.
У пациентов с более серьезными формами отклонения толщина используемой призмы может крайне негативно повлиять на зрение, поэтому в этом случае чаще всего используют окклюзию — временно закрывают один глаз.
Справка! Окклюзия практически никогда не применяется в детской практике при подобной патологии, так как это может привести к развитию синдрома «ленивого глаза».
Использование призмы Френеля или окклюзии требуют длительного периода наблюдения, обычно длящегося от 9 месяцев до 1 года. Это связано с тем, что некоторые виды парезов могут восстанавливаться и без хирургического вмешательства.
Чаще всего данные мероприятия проводят в комплексе с медикаментозной терапией, что позволяет в разы ускорить процесс выздоровления.
Предлагаем Вам ознакомиться с полезным видео по теме:
Прогноз на выздоровление
В большинстве случаев, парез отводящего нерва, в отличие от патологий ряда других глазных нервов, является обратимым состоянием.
Если причина возникновения пареза кроется в инфекции, то после ее полного излечивания работа нерва восстанавливается самостоятельно.
В ряде случаев, когда парез является следствием перенесенных серьезный травм черепа, неоперабельных опухолевых заболеваний или же возникает по причине тяжелого поражение самого нерва, наступает паралич отводящего глазного нерва и патология становится неизлечимой.
Заключение
Парез отводящего глазного нерва — обратимая патология, требующая длительного лечения с использованием средств медикаментозной терапии совместно с физиопроцедурами.
Коррекция патологии происходит за счет устранения всех возможный причин, вызвавших данное состояние, если это является возможным.
В крайнем случае, когда по истечении определенного промежутка времени парез нерва не прошел самостоятельно, проводится хирургическое вмешательство.
Причины и лечение пареза глазодвигательного нерва
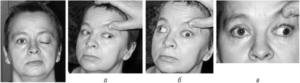
В результате травм головы и других неблагоприятных факторов возникает парез глазодвигательного нерва.
Состояние сопровождается опущением верхнего века, двоением в глазах, отсутствием реакции зрачка на свет.
При первых симптомах необходимо обратиться к врачу, который проведет диагностику, назначит препараты и лечебную гимнастику для глаз, выполнит хирургическое вмешательство и даст профилактические рекомендации.
Причины возникновения патологии
Парез может спровоцировать хронический воспалительный процесс ЛОР-органов.
В здоровом органе глазодвигательный нерв обеспечивает иннервацию мышц, которые способствуют подвижности века и глазного яблока. Под воздействием неблагоприятных факторов нервная проводимость нарушается, развиваются параличи глазодвигательных мышц и глаз становится неподвижным. Основные причины патологии у взрослых:
- черепно-мозговая травма;
- сердечно-сосудистые заболевания;
- аневризма;
- сахарный диабет;
- доброкачественные или злокачественные новообразования головы или лица;
- быстрая утомляемость мышц (миастения);
- аутоиммунные недуги;
- инсульт.
В раннем возрасте патология может быть вызвана менингитом.
Парез глазных мышц у детей возникает при следующих обстоятельствах:
- родовая травма;
- тяжелые инфекционные заболевания (менингит, менингоэнцефалит, корь);
- недоразвитость глазодвигательных мышц;
- наследственность.
Симптомы: как распознать недуг?
Здоровые глаза двигаются синхронно. Паралич наружных мышц глаза характеризуется невозможностью полноценно двигать органом зрения в стороны. Если один глаз двигается нормально, а второй отстает, это может указывать на развитие патологии. Парез отводящего глазного нерва проявляется следующим образом:
- раздвоение предметов;
- опущение верхнего века;
- косоглазие;
- неестественное расширение зрачка и отсутствие его реакции на свет;
- нарушение подвижности глаза из стороны в сторону;
- невозможность рассмотреть предметы, которые находятся на разном расстоянии;
- экзофтальм.
Как проводится диагностика?
Во время осмотра пациента невролог может заподозрить у него наличие такой проблемы.
Паралич глазодвигательного нерва сможет распознать офтальмолог. При необходимости нужно проконсультироваться у невролога. Врач проводит визуальный осмотр, изучает анамнез и выполняет процедуры диагностики, такие как:
- ангиография сосудов глаза;
- магнитно-резонансная и компьютерная томография;
- офтальмоскопия;
- содружественная и прямая реакция зрачков на свет;
- проверка подвижности глазных яблок.
Хирургическое вмешательство
Лечение пареза глазодвигательного нерва заключается в проведении операции. Выполняется перемещение вертикальной или верхней прямой мышцы глаза, чтобы стабилизировать правильное видение предметов. А также проводится устранение опущенного века путем подвешивания к мышцам лба силиконовой нитью.
Лечебная гимнастика
Для укрепления глазных мышц и улучшения зрения рекомендуется комплекс занятий для глаз, который включает в себя следующие упражнения:
Сведение органов зрения к носу поможет укрепить их мышечный аппарат.
- Перевести взгляд с потолка на пол, не двигая головой.
- Посмотреть по диагонали с верхнего угла помещения до противоположного нижнего.
- Выполнять круговое вращение глазами и частое моргание.
- Сводить зрительные органы к носу.
- Интенсивно сжимать-разжимать веки в быстром темпе.
- Двигать глазными яблоками вверх-вниз.
- Зафиксировать на оконном стекле черный кружок на расстоянии 30 см от глаз. Переводить взгляд с этой точки на предметы за окном: дома, деревья, транспорт.
Другие методы
Чтобы вылечить паралич отводящего нерва, медики рекомендуют следующие методы лечения:
- Корригирующие очки. Назначаются для улучшения зрения врачом индивидуально, исходя из состояния здоровья пациента.
- Просмотр стереокартинок. Польза от процедуры заключается в укреплении глазных мышц, нормализации кровообращения, повышения нагрузки на нервные волокна, что улучшает иннервацию глаз, способствует ускорению фокусировки при рассматривании предметов, находящихся на разном расстоянии.
- Электрофорез. Характеризуется воздействием электрического тока на нервные окончания, что способствует улучшению нервной проводимости зрительного нерва.
Профилактика
Чтобы не возник паралич мышц и нервов левого или правого органа зрения, следует избегать травм головы и лица.
Людям, у которых имеются проблемы с сердцем или сосудами, рекомендуется проходить плановый осмотр у врача и аккуратно принимать назначаемые медикаменты.
Нужно избегать стрессов — одной из основных причин инсульта, который влечет паралич глазных структур. Все хронические заболевания, которые могут вызвать патологию, следует удерживать в ремиссии.
Глазодвигательный паралич отводящего нерва у детей
Человек способен двигать глазным яблоком благодаря 3 черепным нервным путям. Основную роль в этом процессе играет глазодвигательный нерв, которые идет под номером 3. Он отвечает за движения века и глаза, а также за его реакцию на воздействие света. Отводящий нерв руководит отведением глазного яблока, а блоковой поворачивает его наружу и вниз. Эти нервные пути идут под номером 6 и 4.
Любые нарушения в иннервации глазодвигательных мышц влияют на возможность полноценно видеть. Среди таких нарушений можно выделить парез глазных мышц у детей, так как у них, помимо основных причин, которые свойственны взрослым людям, часто проявляются врожденные аномалии. Лечение обычно проходит с помощью целого комплекса процедур, в особо тяжелых случаях используется оперативное вмешательство.
Оглавление
- 1 Причины и симптомы
- 2 Диагностика
- 3 Курс терапии
Причины и симптомы
Парез отводящего нерва проявляется как изолированный паралич. Человек при этом не может полноценно отводить глаз и у него проявляется двойная картинка одного объекта (диплопия).
Такое явление возникает из-за нарушения иннервации латеральной мышцы, за которую отвечает отводящий нерв.
Похожая симптоматика свойственна болезням глазницы, поэтому следует пройти детальную диагностику для постановки диагноза.
Повреждается отводящий нерв из-за следующих факторов:
- Аневризма;
- Повреждение сонной артерии;
- Черепно-мозговые травмы;
- Болезни инфекционного характера;
- Онкологические заболевания;
- Микроинфаркты и инсульты;
- Патологии нервной системы;
- Рассеянный склероз.
Отводящий нерв у детей также травмируется из-за перечисленных факторов. Однако для малышей свойственны и другие причины:
- Синдром Градениго;
- Синдром Мебиуса;
- Синдром Дуэйна.
Повреждение блокового нерва вызывает частичный паралич глаза и у человека раздваивается изображение в косой или вертикальной плоскости.
Такой симптом усиливается при опущении глаза вниз, поэтому люди, страдающие от такой патологии, часто ходят, наклонив голову в здоровую сторону, чтобы уменьшить проявление диплопии.
Во время диагностики следует исключить миастению (аутоиммунную патологию нервных и мышечных тканей) и заболевания глазницы.
Повреждение блокового нерва происходит фактически так же, как и отводящего, но в этом случае основной причиной являются травмы и микроинсульты. Онкологические патологии редко касаются этого нервного пути.Парез глазодвигательного нерва обычно проявляется вместе со сбоями лицевого, отводящего и блокового нервного пути. Отдельная форма патологии проявляется крайне редко. Повреждается этот нерв преимущественно из-за аневризмы. Возникает она на задней соединительной артерии и постепенно сдавливает нервную ткань.
Повредить нерв может разрастающаяся опухоль, а также проявления инсульта и рассеянного склероза. В большинстве случаев такие факторы влияют на ядро нервного пути и задний продольный пучок.
Иногда невропатия глазодвигательного нерва, вызванная вышеперечисленными причинами, проявляется в виде двухстороннего опущения век (птоза). В более редких случаях наблюдается парез верхней прямой мышцы глаза.
Он локализуется на обратной стороне от основного места повреждения.
По статистике, повреждается глазодвигательный нерв часто из-за микроинфаркта. Он может возникнуть из-за сосудистых патологий, например, диабета и гипертонии.
Такие болезни обычно не сразу приводят к сбоям в мозговом кровообращении и должны находиться они преимущественно в запущенном состоянии. Неврит этого нерва при этом не влияет на реакцию зрачка на свет, но в редких случаях она незначительно ослаблена.
Возникает микроинфаркт рядом с пещеристым синусом или в области межножковой ямки. Восстанавливается глазодвигательный нерв после перенесенного нарушения около 3 месяцев.
Обратиться к врачу стоит при обнаружении нескольких симптомов свойственных парезу глазных мышц, особенно если дело касается детей. Среди общих проявлений нейропатии зрительных нервов можно выделить наиболее основные:
- Диплопия;
- Опущение века;
- Косоглазие;
- Снижение реакции зрачка на свет;
- Отсутствие возможности повернуть глазное яблоко вовнутрь;
- Потеря способности быстро разглядывать предметы, находящиеся на разном друг от друга расстоянии;
- Выпячивание глаза.
Диагностика
Распознать поражение проще всего, так как для этого патологического процесса свойственно опущение век, расширение зрачка и аномальные отклонения глаз.
По таким признакам поставить диагноз не составит проблем, но зачастую они сочетаются между собой в различных комбинациях, поэтому у врача возникают подозрения на вторичную природу болезни.
Для дифференцирования пареза глазных мышц среди других возможных недугов офтальмолог должен будет назначить обследование, которое состоит из следующих процедур:
- Проверка глазного дна;
- Определение остроты зрения и степень подвижности глазного яблока;
- Проверка рефлекса на свет;
- Ангиография (для выявления сосудистых патологий);
- Магнитно-резонансная томография (проверка тканей мозга на наличие отклонений).
Иногда может потребоваться консультация невролога. Если определить причину патологии так и не удалось, то пациент должен состоять на учете у врача и периодически обследоваться. Для предотвращения ухудшения состояния, врач может посоветовать специальные комплексы упражнений и другие методы лечения.
Курс терапии
Методы лечения пареза глазных мышц у детей особо не отличается от взрослых. Однако необходимо учитывать, что большинство врожденных аномалий устраняется с помощью хирургического вмешательства.
В случае успешно выполненной операции глазодвигательные мышцы частично или полностью восстанавливаются.
Если проблема заключается в сдавливании нервного пути, то основная задача заключается в устранении причины.
После ликвидации фактора, влияющего на развитие пареза мышц, лечение корректируется в сторону восстановления кровотока и поврежденных нервных волокон.
Для этой цели часто используются упражнения, укрепляющие глазодвигательную мускулатуру. Они служат основой лечения незначительных повреждений и являются хорошим профилактическим средством.
При тяжелом течении болезни лечебная гимнастика хорошо дополняет основной курс терапии.
В медикаментозную терапию при парезе могут входить такие средства:
- Витаминные комплексы;
- Препараты для укрепления глазодвигательных мышц и восстановления их иннервации;
- Глазные капли;
- Лекарства, улучшающие кровообращение;
- Корректирующие очки и повязки.
Лечить патологию медикаментами можно только по схеме, назначенной врачом, чтобы не усугубить ее течение и не ухудшить зрение, особенно если болен ребенок. Совмещать медикаментозную терапию рекомендуется и с другими методами, а именно:
- Стериокартинки. Благодаря их просмотру тренируются глазодвигательные мышцы и улучшается кровоток. Нервные ткани, которые иннервируют мускулатуру глаза во время процедуры крайне напряжены, за счет этого восстанавливается утраченная иннервация. Проводить процедуру необходимо под присмотром специалиста, чтобы не вызвать осложнений;
- Электрофарез. Такую физиотерапевтическую процедуру проводят с 1,5% раствором Нейромидина. Длительность одного сеанса электрофареза обычно не превышает 20 минут, а действует он непосредственно на синапсы (места соединения) мышечной и нервной ткани глазного яблока. После курса такой терапии у больного уменьшается степень выраженности пареза и улучшается иннервация мышц глаза.
Устранить некоторые причины пареза у детей, например, врожденные аномалии, без оперативного вмешательства невозможно. Их длительность и степень риска зависят от типа операции и фактора, повлиявшего на развитие патологии. В случае с тяжелым поражением зрительных нервов, полностью устранить проблему не получится, но появится шанс сохранить ребенку зрение.
Вследствие пареза глазодвигательных мышц развивается множество осложнений, таких как косоглазие, птоз и т. д. У детей этот патологический процесс часто является следствием врожденных аномалий. Проявиться он может не сразу, а лишь со временем. Именно поэтому важно наблюдаться у офтальмолога и у других врачей, особенно в первые годы жизни ребенка.
Парез глазодвигательного нерва — причины, симптомы и лечение
Совокупность неврологических патологий зрительного аппарата представляет для человека большую опасность, поэтому важно следить не только за состоянием зрения, но и за здоровьем самого глаза.
Одним из наиболее серьезных заболеваний в данном отношении является парез глазодвигательного нерва, вызывающий паралич глазного яблока и иные осложнения. В свою очередь, проблема может быть лишь симптомом иных заболеваний.
Она трудно поддается лечению и купированию, поэтому при обнаружении первых признаков нарушения важно как можно скорей обращаться к врачу.
Описание патологии, механизм развития
Глазодвигательный нерв входит в III пару черепно-мозговых нервов и состоит из висцемоторных и соматомоторных (двигательных) волокон. Его основная функция – обеспечение двигательной способности глазному яблоку. Нерв управляет следующими системами:
- Ресничными мышцами;
- Сфинктером зрачка (обеспечивает его способность расширяться и сокращаться в зависимости от освещения);
- Оптико-кинетическим нистагмом (способность следить за двигающимися объектами);
- Мускулатурой для регуляции движения верхних век;
- Вестибулоочковым рефлексом (способностью зрачка двигаться за поворотом головы);
- Аккомодацией (изменение кривизны хрусталика глаза в зависимости от окружающих объектов и явлений).
Таким образом, повреждение глазного нерва всегда влечет за собой ограничение функциональности зрительного аппарата. Движение глаза и зрачка при этом ограничивается или утрачивается.
В свою очередь, поражение имеет собственные причины для возникновения или выступает в качестве признака другой болезни.
В группе риска находятся мужчины и женщины всех возрастов, однако статистика показывает, что параличом глазодвигательного нерва чаще страдают дети.
Симптоматика и признаки поражения
На ранних этапах пареза глазодвигательного нерва симптоматика практически отсутствует, что затрудняет его диагностику и дальнейшее лечение. При более длительном течении болезни постепенно начинают проявление следующие признаки:
- Опущение верхнего века (частичное или полное);
- Отсутствие реакции (сужение/расширение) зрачка;
- Диплопия (возникновение двоения в глазах из-за потери двигательной способности глаза);
- Расходящееся косоглазие (возникает вследствие отсутствия сопротивления верхних и нижних мышц глазного яблока);
- Потеря фокусировки и адаптации к изменению расстояния между глазом и предметом;
- Потеря двигательной способности;
- Выпячивание глаза.
При обширном поражении обездвиженность может стать лишь частью всей симптоматики болезни, если повреждены и иные черепно-мозговые нервы. Кроме того, сам по себе парез глазодвигательного нерва может стать симптомом более серьезного системного заболевания. Чаще всего поражение затрагивает только один глаз.
Разновидности патологии
В медицинской практике различают две основных формы заболевания:
- Врожденная. Возникает в результате внутриутробных нарушений развития мышц и нервов, а также при повреждении или поражении лицевых и глазодвигательного нерва в процессе развития;
- Приобретенная. Может иметь неврологические, механические (травматические повреждения, последствия хирургических операций), апоневротические предпосылки.
Парез также возникает в результате прогрессирования системных заболеваний. В таких случаях терапия должна быть направлена не только на устранение паралича, но и на купирование его причин.
Причины, предпосылки и факторы риска поражения
Системные патологии, способные стать причинами возникновения пареза и паралича:
- Сахарный диабет;
- Артериальная гипертензия, нестабильность артериального давления;
- Доброкачественные опухоли и онкология;
- Шейный остеохондроз и иные заболевания позвоночника;
- Аневризма;
- Длительный прием Амиодарона, противоопухолевых препаратов и медикаментов для лечения сердечно-сосудистых заболеваний;
- Гематомы;
- Травматические повреждения глаза, попадание инородного тела;
- Воспалительные заболевания головного мозга (энцефалит, менингит);
- Офтальмоплегическая мигрень;
- Грипп;
- Дифтерия;
- Сифилис;
- Кровоизлияние в мозг, инсульт;
- Васкулит;
- Инфаркт миокарда.
Наличие хотя бы одной из перечисленных болезней является поводом для систематического прохождения медицинского обследования с прохождением обязательного осмотра у невролога и офтальмолога.
Диагностика заболевания
Лечить парез глазодвигательного нерва достаточно сложно. Однако упростить процесс и увеличить шансы на выздоровление поможет своевременная диагностика и установление причины возникновения нарушения.
В первую очередь осмотр должен произвести врач-офтальмолог. В процессе диагностирования он обязан проверить:
- Наличие или отсутствие отклонения в положении глазного яблока;
- Отсутствие или наличие, силу реакции зрачка на световое воздействие;
- Наличие или отсутствие птоза (паралича верхнего века);
- Качество фокусировки глаза;
- Реакцию зрачка и глазного яблока на перемещение предмета в пространстве.
Таким образом, врач определяет вероятный участок поражения, точно определить который поможет далее магнитно-резонансная томография, суперпозиционное электромагнитное сканирование, рентгенологическое обследование. Обязательно также требуется сбор анамнеза и информации из истории болезни. Дополнительные исследования:
- Визометрия;
- Офтальмоскопия;
- Измерение внутриглазного давления;
- Исследование состояния глазного дна.
Часто дополнительно требуются консультации специалистов иных направлений: эндокринолога, невролога, хирурга, инфекциониста и т. д. В свою очередь, они могут назначить и дополнительные аппаратные и лабораторные исследования.
Методы терапевтического воздействия
Одной из наиболее важных мер в лечении пареза глазодвигательного нерва является постоянное наблюдение за пациентом. При этом обязательно терапевтическое воздействие на первопричину возникновения паралича. Если же вмешательство неизбежно, врач подбирает один из более радикальных методов.
Компьютерная программа
Основной задачей компьютерной программы является укрепление мышц глазного яблока во время трансляции специальных картинок. При просмотре у пациентов наблюдается повышенное напряжение нервов, за счет чего ресурсы организма мобилизуются и направляются на улучшение их работы. При систематическом проведении сеансов наблюдается положительная динамика лечения.
Электрофорез
Хорошие результаты терапии дает также электрофорез. Перед проведением сеанса пациенту накладывают электроды на закрытые глаза по периметру, а также к затылочной части головы. Курс лечения состоит из 15-20 сеансов, продолжительность которых составляет не более 20 минут.
Вспомогательная терапия
Медикаментозное лечение при купировании пареза малоэффективно. В то же время для улучшения состояния пациента могут быть использованы специальные глазные капли, улучшающие кровоснабжение и питание тканей, лечебная физкультура, витаминные комплексы. Также больным назначается ношение повязок, сеансы просмотра стереокартинок, полноценный отдых и питание.
Вероятные осложнения и последствия пареза
Как правило, устранить патологию удается в течение трех-шести месяцев при своевременной и правильной терапии. В первую очередь для этого применяют консервативные методы. Если же в течение указанного периода улучшений не наблюдается, дополнительно подключаются и иные терапевтические меры. Врожденные патологии, как правило, вылечить полностью не удается.
Профилактические меры
Для того, чтобы предотвратить врожденные аномалии зрительного аппарата, беременной женщине необходимо соблюдать предписанный режим и проходить плановые осмотры у лечащего врача, УЗИ-обследования. Для предупреждения приобретенных поражений, необходимо:
- Соблюдать технику безопасности на производстве;
- Избегать травмоопасных ситуаций;
- Не допускать осложнений при возникновении инфекционных заболеваний;
- Систематически проходить обследования у офтальмолога (не реже одного раза в год);
- Отслеживать и своевременно купировать системные заболевания.
При возникновении дискомфорта, болевых ощущений, ухудшения фокусировки необходимо как можно скорей обратиться к врачу. Положительный исход лечения возможен при обнаружении болезни только на ранних этапах ее развития.
Подробно о паралитическом косоглазии
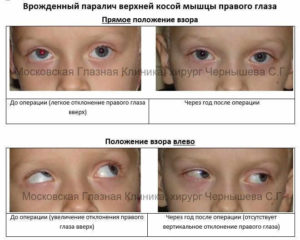
Паралитическое косоглазие обусловлено параличом или парезом одной или нескольких глазодвигательных мышц, вызванным различными причинами: травмой, инфекциями, новообразованиями и др. Оно характеризуется прежде всего ограничением или отсутствием подвижности косящего глаза в сторону действия парализованной мышцы. При взгляде в эту сторону возникает двоение, или диплопия.
Если при содружественном косоглазии от двоения избавляет функциональная скотома, то при паралитическом косоглазии возникает другой адаптационный механизм: больной поворачивает голову в сторону действия пораженной мышцы, что компенсирует ее функциональную недостаточность.
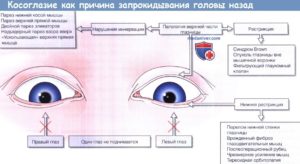
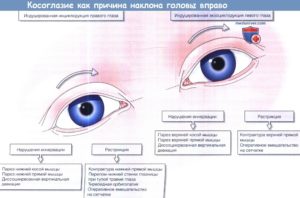
Таким образом, возникает третий характерный для паралитического косоглазия симптом — вынужденный поворот головы. Так, при параличе отводящего нерва (нарушение функции наружной прямой мышцы), например правого глаза, голова будет повернута вправо.
Вынужденный поворот головы и наклон к правому или левому плечу при циклотропии (смещении глаза вправо или влево от вертикального меридиана) называют тортиколлисом.
Глазной тортиколлис следует дифференцировать от нейрогенного, ортопедического (кривошея), лабиринтного (при отогенной патологии). Вынужденный поворот головы позволяет пассивно переводить изображение объекта фиксации на центральную ямку сетчатки, что избавляет от двоения и обеспечивает бинокулярное зрение, хотя и не вполне совершенное.
В результате девиации, как и при содружественном косоглазии, возникает расстройство бинокулярного зрения. Следует, однако, отметить, что у детей топическая диагностика паралитического косоглазия, а иногда и дифференциальный диагноз с содружественным косоглазием весьма затруднительны.
Причины
Паралитическое косоглазие может быть обусловлено поражением соответствующих нервов или нарушением функции и морфологии самих мышц. Параличи могут быть центральные и периферические.
Первые возникают вследствие объемных, воспалительных, сосудистых или дистрофических нарушений и травм в головном мозге, а вторые — при наличии аналогичных процессов и последствий травм в глазнице и в самих нервных ветвях.
Изменения мышц и нервов могут носить врожденный характер или возникать вследствие инфекционных заболеваний (дифтерии), отравлений (ботулизм), флегмон глазницы и часто в результате непосредственной травмы (разрыв) самой мышцы.
Врожденные параличи нечастое явление и бывают, как правило, комбинированными. При одновременном параличе всех глазных нервов наступает полная офтальмоплегия, которая характеризуется неподвижностью глаза, птозом и расширением зрачка.Полное поражение глазодвигательного (III черепного) нерва вызывает паралич или парез верхней, медиальной и нижней прямых мышц глаза, мышцы, поднимающей верхнее веко, и, как правило, выпадение реакции зрачка на свет и аккомодацию. При полном поражении также выявляются птоз (опущение верхнего века), отклонение глаза кнаружи и слегка вниз (вследствие преобладания активности отводящего нерва и верхней косой мышцы) и расширение зрачка.
Компрессионное поражение глазодвигательного нерва (аневризма, опухоль, вклинение) обычно вызывает расширение зрачка на стороне поражения; ишемическое поражение (например, при сахарном диабете) охватывает центральную часть нерва и обычно не сопровождается расширением зрачка.
Поражение отводящего (VI черепного) нерва вызывает паралич латеральной прямой мышцы в сочетании с отведением глаза внутрь; при взгляде в сторону пораженной мышцы возникает неперекрестная диплопия (изображение, возникающее в отведенном глазу, проецируется латеральнее изображения в приведенном глазу).
Поражение на уровне варолиева моста часто сопровождается горизонтальным парезом взора или межъядерной офтальмоплегией.
Поражение блокового (IV черепного) нерва приводит к параличу верхней косой мышцы глаза и проявляется нарушением движения глазного яблока вниз; диплопия наиболее выражена при взгляде вниз и внутрь и исчезает при повороте головы в «здоровую» сторону.
Лечение
Лечение паралитического косоглазия состоит прежде всего в ликвидации основного заболевания, следствием которого оно явилось (инфекции, опухоли, травмы и др.). Если в результате предпринятых мер общего порядка паралитическое косоглазие не исчезает, может стать вопрос об оперативном вмешательстве.
Вопрос о показаниях и времени операции может быть решен положительно лишь совместно с соответствующими специалистами (невропатологами, онкологами, инфекционистами и др.).
Посттравматическое косоглазие, как правило, исправляется оперативным путем по прошествии не менее 6 мес. от момента повреждения, так как и в этом случае возможны регенерация как мышцы, так и нерва, а следовательно, и частичное или полное восстановление функции.
