Шейка матки гиперемирована в области наружного зева
Что такое гиперемия шейки матки
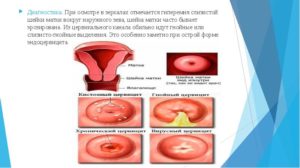
Гиперемия не является отдельным заболеванием, а считается лишь симптомом. Данный патологический процесс может говорить о развитии серьезных заболеваний, а также быть временным физиологическим или пограничным явлением, что не несет вреда для здоровья.
При покраснении слизистой оболочки шеечного отдела матки зачастую не наблюдается объективной симптоматики, поэтому важно посещать гинеколога один-два раза в год.
Гиперемия шейки матки встречается у беременных женщин и может возникать в результате травмирования, инфицирования, нарушения кровообращения, выпадения матки и элонгации, а также быть признаком болезней сердца и лёгких.
Поэтому важно своевременно выявить причину и начать лечение.
Что такое гиперемия
Гиперемия слизистой оболочки является типовым патологическим процессом, который возникает в ответ на воздействие раздражающих внешних или внутренних факторов и характеризуется чрезмерным наполнением кровеносных сосудов, в результате чего появляется покраснение.
Слизистая шеечного отдела приобретает красный оттенок на фоне увеличения притока артериальной крови или при затрудненном оттоке венозной.
В медицине принято выделять два основных вида гиперемии: активный вид (артериальный), и пассивный (венозный).
Многие женщины после посещения гинеколога задаются вопросом: что такое гиперемия шейки матки и опасно ли это?
Причины
Покраснение слизистой шейки матки может возникать в результате механического повреждения или проникновения инфекции. В медицине выделяют следующие причины появления гиперемии:
1. Неправильная работа ЖКТ. Чаще всего это запоры, так как они сопровождаются повышением внутрибрюшного давления и нарушением венозного оттока. Гиперемированная шейка будет иметь венозный тип.
2. Превышение уровня гемоглобина в крови. Некоторые заболевания бронхолегочной системы и системы кроветворения могут сопровождаться признаками гиперемированной шейки ввиду значительного повышения содержания гемоглобина в эритроците.
3. Инфекционные патологии. Покраснение слизистой шейки матки наблюдается в тех случаях, когда инфекция достигает мочеполовых путей. После гиперемии наступает стадия эрозии. Самостоятельно она не проходит и требует применения антибактериальных и других этиотропных препаратов.4. Переохлаждение. Врачи рекомендуют женщинам избегать переохлаждения органов малого таза (например, садиться на холодные и каменные поверхности). Гиперемированная шейка матки при снижении сопротивляемости организма способна перейти в стадию эрозии. Наличие вагинального дисбиоза способствует этому.
5. Перегревание. Причиной покраснения слизистой может стать не только низкая температура. Зачастую данное состояние наблюдается у женщин, работающих во вредных условиях производства, сопровождающихся нагревающим микроклиматом, когда начинают расширяться сосуды и увеличивается приток крови. Лечение в данном случае не требуется, но наблюдение за пациенткой должно быть тщательным.
6. Механическое повреждение. Гиперемия может появляться после полового контакта или гинекологического осмотра. Чаще всего самостоятельно проходит через 1-2 дня.
7. Аллергическая реакция. У каждой женщины может проявляться различными симптомами. У пациентки с гиперемированной шейкой матки наблюдается аллергия на личные средства гигиены, лекарственные препараты. В данном случае требуется исключение аллергена и применение антигистаминных средств.
8. Гормональные изменения. Гиперемия матки возникает на фоне гормональной перестройки организма в подростковом возрасте, в период беременности, менструации.
9. Повышение артериального давления. Полнокровие органов при гипертонии явление нередкое. Шейка матки не является исключением.
10. Менопауза, при которой возникают «приливы».
Причин покраснения слизистой шейки матки существует множество. В некоторых случаях лечения не требуется, так как при устранении раздражающего фактора оно проходит самостоятельно. Но бывают случаи, когда гиперемия является симптомом развития серьезных заболеваний.
Даже при незначительном покраснении следует пройти обследование и выявить причину.
Виды гиперемии
В медицине выделяют несколько типов гиперемии в зависимости от причин, характера течения, распространенности и патогенеза.
Покраснение слизистой может быть:
1. Физиологическим процессом, возникшим в результате временного перегревания, беременности.
2. Патологическим, при котором причиной становятся физические факторы, аллергия, патогенные микроорганизмы, распространяющиеся на слизистой.
В зависимости от характера течения гиперемию разделяют на два типа:
1. Хроническую, обусловленную постоянным воздействием провоцирующих факторов, характеризующуюся обострениями и ремиссиями, которые сменяют друг друга.
2. Острую, когда наблюдается кратковременное сильное покраснение шейки матки. После прохождения курса лечения или исключения влияния негативных факторов полностью проходит.Также специалистами в зависимости от степени распространенности патологического процесса выделяют:
1. Местную гиперемию, когда покраснение наблюдается только на определенном участке.
2. Общую, при котором патологический процесс при отсутствии лечения захватывает и влагалище.
Кроме этого, гиперемия может быть активная (артериальная) и пассивная (венозная). Каждый тип имеет свои индивидуальные особенности и сопровождается определенными симптомами.
Артериальная гиперемия
Характеризуется увеличением различной степени притока крови к слизистой шейки матки, в результате чего она приобретает красный оттенок. Основными симптомами являются:
1. Покраснение участка слизистой в месте прилива.
2. Расширение артерий.
3. Пульсирование в сосудах шейки матки, где ранее оно не отмечалось.
4. Ускорение кровяного тока в сосудах.
5. Уменьшение разницы в количестве кислорода в венозной и артериальной крови.
6. Повышение температуры тканей в месте локализации патологического процесса.
Также может наблюдаться увеличение лимфатического тока.
Многие симптомы протекают скрыто, и обнаружить гиперемию шейки матки возможно зачастую только при гинекологическом осмотре.
Венозная гиперемия
Пассивная гиперемия возникает в результате влияния различных патологических изменений, например, сердечной недостаточности, сдавливании сосудов опухолью, варикозном расширении вен области малого таза.
При венозном типе наблюдается появление темно-красного или синюшного оттенка слизистой. Также к основным симптомам относятся:
1. Понижение температуры тела в месте локализации патологического процесса.
2. Отек и увеличение участка слизистой шейки матки в объёме.
При этом могут возникать сопутствующие симптомы, например, дискомфорт и зуд, жжение, болезненные ощущения. Венозная гиперемия требует детальной диагностики.
Общие признаки
Установить наличие покраснения слизистой оболочки шейки матки можно также по определенным признакам, которые имеют общий характер. К ним относятся:
1. Усиление сердцебиения, головные боли при артериальной гипертензии.
2. Боли и распирание в области влагалища, промежности.
3. Патологические выделения инфекционного характера.
4. Кровянистое отделяемое или ациклические кровотечения.
5. Симптомы, обусловленные патологией других органов и систем – бронхиальная астма, сердечная недостаточность и др.
Любые изменения на поверхности шеечного отдела требуют дополнительных исследований и проведения соответствующей терапии.
Диагностика
Диагностирование гиперемии подразумевает комплексное обследование. Это обусловлено тем, что данное состояние организма не является заболеванием, а лишь проявлением некоторых патологий. Именно поэтому главной целью диагностических мероприятий является выявление основной причины появления покраснения слизистой оболочки шейки матки.
В первую очередь специалист внимательно изучает анамнез, проводит осмотр. Для установления причины возникновения покраснения слизистой врач назначает следующие методы инструментальной диагностики:
- Ультразвуковое исследование шейки матки с допплерографией. Необходимо для выявления наличия патологических состояний, доброкачественных или злокачественных опухолей, которые по мере роста могут сдавливать сосуды.
- Электрокардиография. Проводится для выявления патологии сердца. Дополнительно выполняют холтеровское мониторирование и измерение АД в динамике.
- Компьютерная томография. Проводится для обнаружения опухолей или иных патологий малого таза, способствующих пассивной гиперемии.
- Кольпоскопия.
Также назначается лабораторное исследование крови с целью установления уровня гемоглобина, гормонов. На основе полученных результатов определяется необходимость проведения лечения и применение лекарственных препаратов.
Лечение
Лечение при покраснении слизистой шейки матки проходит комплексно, затрагивая все причины недуга.
Курс терапии зависит от того, что спровоцировало появление гиперемии и может быть следующим:
1. Исключение всех гигиенических средств, в состав которых входят спирт, отдушки и другие вещества, способные вызвать аллергическую реакцию.
2. Исключение значительного и резкого перепада температур.
3. Соблюдение диеты. Отказ от жирных и острых блюд, спиртных напитков, рафинированных сладостей, крепкого чая и кофе, так как они негативно влияют на кишечник.
4. Применение заживляющих препаратов при механическом повреждении органа.
5. Лечение варикозного расширения вен.
6. Применение антигистаминных средств.
7. Лечение эрозии и ИППП.
Если шейка матки гиперемирована на фоне инфекционных заболеваний, назначаются антибактериальные, противогрибковые или противовирусные лекарственные средства. Их используют только после того, как был установлен тип микроорганизмов. Зачастую используют препараты широкого спектра действия.С целью снижения гемоглобина проводится диагностика заболеваний лёгких и сердца и последующее лечение. Артериальная гипертензия подразумевает постоянный прием препаратов, контролирующих давление.
При наличии отёка могут быть назначены антигистаминные препараты, например, «Кларитин», «Супрастин». Они помогают снять отечность. Также могут быть рекомендованы средства для улучшения микроциркуляции крови, такие как «Курантил», «Персантин».
Гиперемия не является самостоятельным заболеванием, а лишь симптомом множества различных заболеваний.
Не стоит откладывать поход к врачу, так как отсутствие лечения приводит к возникновению серьезных последствий.
Меры профилактики
Чтобы избежать покраснения слизистой оболочки шейки матки специалисты рекомендуют соблюдать ряд профилактических мер. Женщине следует:
1. Избегать переохлаждения и не сидеть на каменных и холодных поверхностях.
2. Своевременно лечить все инфекционные заболевания.
3. Носить нижнее белье, изготовленное из натуральных материалов, которое не стесняет движения.
4. Соблюдать правила интимной гигиены, учитывая аллергоанамнез.
5. Больше двигаться и в течение рабочего дня выполнять зарядку.
6. Употреблять большое количество овощей и фруктов для профилактики запоров.
Гиперемия шейки матки – не заболевание, а лишь признак развития некоторых патологий или результат влияния внешних факторов. Данное состояние может сопровождаться различными симптомами, в зависимости от типа.
Зачастую покраснение проходит самостоятельно, но порой требует незамедлительного лечения. Именно поэтому при появлении любых симптомов, свидетельствующих о заболеваниях половой сферы, следует обращаться к врачу.
Заболевания шейки матки
Это воспаление слизистой оболочки экзо – и эндоцервикса, причиной которого может быть как условно-патогенная микрофлора (стрептококки, стафилококки, кишечная палочка), так и урогенитальная инфекция (мико-, уреаплазмоз, трихомониаз, хламидиоз, вирусные инфекции).
Специфических клинических симптомов воспаления не существует, чаще всего заболевание проявляется появлением более обильных выделений из половых путей (бели), очень редко тупыми болями внизу живота, связанными в основном с сопутствующими заболеваниями (уретрит, цистит).
Диагностика
При гинекологическом осмотре обнаруживается гиперемия вокруг наружного зева, слизистые или гнойные выделения.
Кольпоскопия помогает не только диагностировать цервицит, но иногда и уточнить его этиологию.
Так по кольпоскопической картине можно дифференцировать воспаление хламидийной, вирусной, кандидозной и трихомонадной этиологии.
При трихоманадном цервиците, наблюдается так называемый симптом «земляничного цервикса», когда на шейки при кольпоскопии визуализируются мелкие петехиальные кровоизлияния.
Трихомонадный диффузный цервицит
Кандидозный цервицит сопровождается чередованием «шероховатых» зон с «лакированной» поверхностью, а так же появлением типичных творожистых выделений на шейки и стенках влагалища.
Кандидозный цервицит
Типичным симптомом вирусного цервицита является симптом «большой эрозии», когда вся поверхность шейки матки ярко-красного цвета с изъявлениями.
Хламидийный цервицит сопровождается отеком эктопированого цилиндрического эпителия, очагами некроза и изъязвления, слизисто-гноевидными выделениями.
Для уточнения этиологии воспаления так же необходимо сдать мазок на флору, бак посев и чувствительность к антибиотикам из цервикального канала, соскоб на урогенитальную инфекцию методом ПЦР и РАР-тест для исключения фоновых и предраковых заболеваний.
Лечение зависит от возбудителя, вызвавшего воспаление и его чувствительности к антибиотикам.
Учитывая то, что чаще всего причиной являются несколько возбудителей, в лечении используют препараты местного действия, обладающие противовоспалительным, антибактериальным и противогрибковым эффектом (Полижинакс, Тержинан, Клион-Д, Бетадин).
При гонорейной, трихомонадной, герпетической этиологии цервицита в комплексе используют пероральные антибактериальные или противовирусные препараты.
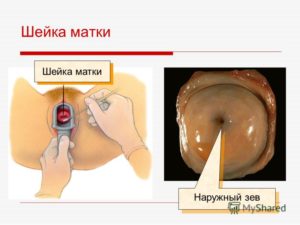
II. Истинная эрозия шейки матки
Довольно часто врачи используют термин «эрозия шейки матки», тем самым обозначая, отклонения от нормы при осмотре невооруженным глазом. В основном эти «отклонения» оказываются обычной эктопией или псевдоэрозией.
Истинная эрозия — это нарушение целостности эпителия (язва) и в репродуктивном периоде встречается редко.
При этом происходит дистрофия и десквамация многослойного плоского эпителия с обнажением подэпителиальной стромы.
Причины истинной эрозии шейки матки.
1. Воспалительный процесс. Длительные выделения при кольпитах и цервицитах различной этиологии приводят к патологическим изменениям слизистой шейки матки, повышению проницаемости эпителия для микроорганизмов, его дистрофии и десквамации.
2. Травмы шейки матки. Механические повреждения шейки матки в родах и патологическая реакция на шовный материал, используемый для реконструкции разрывов, травматизация шейки матки зеркалами при осмотре могут быть одной из причин появления истинной эрозии шейки матки.3. Ожоги шейки матки. После лечения шейки матки различными методиками (химио-, электро-, криодестукция), как правило, происходит отторжения струпа, в результате чего образуется эрозивная поверхность, которая постепенно эпителизируется.
4. Трофические нарушения. Группой риска для возникновения этого заболевания является пациентки с выпадением матки, когда ткани трамируются о белье, а также пациентки после лучевой терапии.
5. Гормональный дисбаланс. Немалую роль в появлении истинной эрозий играет дефицит женских половых гормонов в постменопаузе. Недостаток эстрагенов приводит к истончению слизистой, снижению секреции желез, сухости и, как следствие, ткани становятся более ранимыми.
6. Другие причины. Нарушения иммунитета, аллергические реакции, авитаминозы и нехватка минеральных веществ также могут способствовать появлению эрозии.
При кольпоскопии истинная эрозия выглядит, как дефект эпителия с четкими краями и неровным, бугристым дном.
В норме, если исключить воспалительный процесс поддерживающий эрозию, через 1-2 недели она начинает эпителизироваться.
Поэтому основным методом лечения, как истинной эрозии, является устранение воспалительного компонента. При лечении истинной эрозии шейки в постменопаузе используют комбинированное лечение, включающее исключение травмирующего фактора, противоспалительную и гормональную терапию.
Не стоит забывать о цитологическом исследовании шейки матки перед лечением, для исключения более серьезной патологии.
Подробнее об эрозии шейки матки: причины, симптомы, диагностика, лечение.
III. Лейкоплакия шейки матки
Это поражение слизистой экзоцервикса, заключающееся в утолщении слизистой и нарушении процессов её ороговения, при этом на поверхности шейки матки образуются белые пленки или бляшки, плоские или возвышающиеся над поверхностью.
Виды
При кольпоскопии выделяют три формы лейкоплакии шейки матки:
- плоская лейкоплакия – белесоватые участки находятся на одном уровне с нормальным многослойным плоским эпителием;
- бородавчатаялейкоплакия – поверхность шейки матки выглядит бугристой за счет наслоения пораженных участков друг на друга и возвышения их над поверхностью;
- эрозивная лейкоплакия – при кольпоскопии помимо лейкоплакии на шейке матки в пораженной зоне определяются эрозивные участки или трещины.
По гистологическому заключению выделяют простую лейкоплакию шейки матки (или без атипии) и лейкоплакию с атипией.
Простая лейкоплакия характеризуется утолщением базального и зернистого слоя многослойного плоского эпителия и явлениями паракератоза.
Причина этого процесса до конца не выяснена, но среди возможных причин выделяют нарушение гормонального фона женщины, травмы шейки матки, инфекционные и химические факторы.
Лейкоплакия с атипией относится к предраковым заболеваниям и заключается в появление базально-клеточной гиперактивности и атипичных клеток. В 15-75% случаев она может переходить в преинвазивный плоскоклеточный рак.
Кольпоскопия в этом случае не позволяет точно дифференцировать заболевание.
Единственным методом диагностики является цитологическое, а лучше гистологическое исследование.
Для этого проводят РАР-тест или биопсию участка лейкоплакии.
При подтверждении простой лейкоплакии на гистологическом уровне, никакого лечения не требуется, кроме наблюдения и проведения РАР-теста раз в год.При обнаружении атипичных клеток при гистологическом исследовании, методом лечения является радиоволновое «прижигание» лейкоплакии на шейке матке на 5-7 день менструального цикла, в запущенных случаях применяется конизация шейки матки.
Применение тампонов с облепиховым маслом, алоэ и шиповником не допустимо, т.к. провоцирует бурный рост злокачественных клеток!
IV. Эндометриоз шейки матки
По данным литературы почти в 20% случаев эндометриоз шейки матки является результатом диатермокоагуляции. Так же некоторые исследователи к причинам развития эндометриоза шейки матки относят пластические операции, аборты и роды. Предполагают, что эндометрий внедряется в поврежденную слизистую шейки матки, формируя очаги гетеротопии.
При локализации эндометриоза только на влагалищной части шейки матки, заболевание может протекать бессимптомно, либо сопровождаться появлением мажущих темно-коричневых выделений до и после менструации.
При внедрении эндометриоидных очагов в слизистую цервикального канала присоединяется болевой синдром, меняющий свою интенсивность в зависимости от фазы цикла.
При кольпоскопии очаги эндометриоза выглядят, как кисты красноватого цвета, размерами до 5 мм, а в дни менструации они увеличиваются в размере и становятся багрово-синюшными.
Также перед лечением необходимо провести биопсию очагов с гистологическим заключением, для исключения злокачественных процессов.
Радикальным методом лечения эндометриоза шейки матки, так же как и других форм этого заболевания, является хирургический. На 6-7 день цикла проводят лазерную или радиоволновую деструкцию очагов.
Рецидив заболевания после этого встречается крайне редко.
V. Предраковые заболевания шейки матки
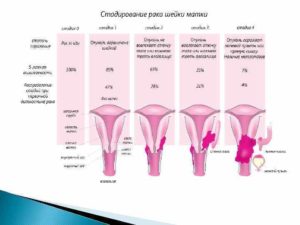
Рак шейки матки по данным литературы занимает 3-е место среди злокачественных заболеваний репродуктивной системы у женщин. Ежегодно регистрируется до 500000 новых случаев рака шейки матки в мире.
Но рак возникает не молниеносно, проходят десятки лет, прежде чем предрак перейдет в злокачественный процесс. Его можно предотвратить, если вовремя диагностировать и пролечить предраковые изменения.
Сложность в диагностике заключается в том, что даже выраженный процесс протекает бессимптомно, поэтому так важно проходить обследование у гинеколога хотя бы раз в год.
Многие исследования доказывают, что формирование предраковых процессов начинается с инфицирования вирусом папилломы человека, который впоследствии нарушает структурное строение клеток, больше всего затрагивая ядра клеток.
Кондиломы
По классификации Bethesda system их относят к LSIL (плоскоклеточные интраэпителиальные поражения низкой степени значимости).Кондиломы возникают в результате папилломовирусной инфекции и представляют собой разрастания соединительной ткани, покрытой многослойным плоским эпителием.
Выделяют остроконечные и плоские кондиломы.
Плоские кондиломы в 10% случаев могут малигнизироваться в течение 2-х лет, они незаметны невооруженным глазом и диагностируются при расширенной кольпоскопии.
Лечение кондилом заключается в лазерной хирургии пораженных очагов с дальнейшей противовирусной и иммуномодулирующей терапией.
Дисплазия легкой степени (CIN I)
Изменения структуры клеток затрагивают только нижние слои многослойного плоского эпителия.
Как правило, эти изменения возникают вследствие воспалительного процесса и, либо проходят после противовоспалительной терапии, либо регрессируют сами.
В 10-15% случаев могут переходить в дисплазию средней степени.
Дисплазия средней степени (CIN II)
Характеризуются тем, что изменения в клетках затрагивают уже более высокие слои.
В 20% случаев переходит в CIN III, а в 5% может переходить в рак шейки матки.
Дисплазия тяжелой степени (CIN III) и рак in situ
При CIN III изменения в клетках характеризуются появлением больших ядер или нескольких ядер на всех пластах слизистой. Лишь в самых поверхностных слоях можно обнаружить признаки созревания и дифференцировки нормальных клеток.
При раке in situ клетки по структуре не отличаются от раковых, но эти изменения ещё не вышли за пределы слизистой оболочки.
Учитывая то, что разные степени дисплазии могут сочетаться, для уточнения стадии и перед лечением необходимо проводить прицельную биопсию подозрительных участков с последующим гистологическим исследованием.
Лечение
При CIN I-II лечение начинают с противовоспалительных препаратов с последующим повторным цитологическим исследованием через 2-е недели.Также при обнаружении папилломовирусной инфекции в комплексе можно использовать противовирусную и иммуномодулирующую терапию.
Если при повторном исследовании изменения сохраняются, проводят лазерную коагуляцию шейки матки, как наиболее эффективный метод лечения.
Это амбулаторная процедура, проводимая на 4-7 день цикла. Полная эпителизация коагулированной поверхности наступает через 4-6 недель после процедуры.
В последующем необходимо динамическое наблюдение с цитологическим исследованием раз в 6 месяцев.
При CIN III и раке in situ выжидательная тактика неприемлема, необходимо сразу проводить конизацию шейки матки – ампутация шейки матки с последующим гистологическим исследованием материала.
Процедура проводится в стационаре под наркозом. При этом можно использовать различные методики: радиоволновая, лазерная, электрохирургическая или просто хирургическая.
Недостатком лазерной методики является то, что происходит обугливание краев материала, что затрудняет дальнейшую диагностику, но при этом риск развития кровотечения значительно ниже, чем после использования хирургического метода.
В последние годы широко применяют радиоволновой или аргоноплазменный метод с помощью специальной петли, который устраняет оба эти недостатка.После проведения манипуляции также необходимо диспансерное наблюдение 1 р в 3 месяца.
Подробнее о дисплазии шейки матки: классификация, причины, симптомы, диагностика и лечение.
VI. Рак шейки матки
Клинические симптомы появляются только на поздних стадиях, на ранних — заболевание протекает бессимптомно!
При этом все симптомы неспецифичны и могут быть признаком множества других гинекологических заболеваний.
Наиболее часто появляются жалобы на:
- Кровотечения после полового акта, осмотра гинеколога
- Кровянистые выделения в постменопаузе
- Изменение продолжительности и характера менструаций
- Боли или дискомфорт внизу живота
Поэтому диагностика рака шейки матки столь затруднительна. Основными методами ранней диагностики заболевания являются систематическое прохождение РАР-теста и кольпоскопии.
Лечение заключается в комплексном применении хирургических, лучевых и химиотерапевтических мероприятий.
Хирургическое лечение, в настоящее время, заключается в более щадящей, по сравнению с операцией Вертгейма-Мейгса, гистерэктомии – удалении матки с шейкой. Вопрос о придатках решают индивидуально, в зависимости от возраста и распространенности процесса.
В последние годы, все больше исследований доказывает более эффективное применение совместно лучевой и химиотерапии. Хотя такое лечение приводит к более тяжелым осложнениям и труднее переносится пациентками.
Прогноз при этом заболевании достаточно благоприятный. На ранних стадиях 5-ая выживаемость составляет более 90%, при второй-третьей стадии от 30 до 60%, а при четвертой около 10%.
Воспаление шейки матки – симптомы и лечение: выявление причин и применение свеч от рыхлой шейки
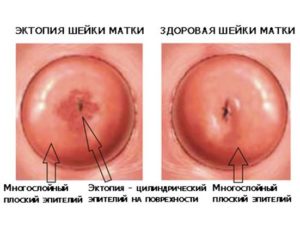
Каждая женщина хочет быть здоровой, но женское здоровье в области половых органов, пожалуй, самое уязвимое место. По статистике различные воспалительные процессы в шейке матки встречаются у каждой третей женщины детородного возраста.
Этому способствуют различные инфекции и недостаточное внимание женщины к своему здоровью, элементарное игнорирование планового медицинского осмотра, ведь зачастую такие воспалительные процессы протекают и бессимптомно, и обнаружить их можно только при осмотре у врача.
Воспалительные процессы в шейке матки могут быть спровоцированы разными причинами и протекать в разной форме. Но все такие патологические процессы объединяют одним названием «цервицит».
Причины цервицитов
Причины воспалений шейки матки могут быть самыми разнообразными. Они кроются в специфических и неспецифических возбудителях.
Самыми частыми причинами таких воспалений являются специфические инфекции. К ним относят: трихомонады, микоплазмы, сифилис, хламидии, гонококки и герпес.
Все эти возбудители попадают в область женской половой сферы непосредственно при половом акте.
К менее частым факторам провоцирующим цервициты являются неспецифическая условно патогенная микрофлора.
К такой микрофлоре относятся стафилококки, стрептококки, грибы рода Кандида, и кишечные палочки. Такая условно патогенная микрофлора присутствует в организме каждой женщины, то активно развиваться такие организмы начинают только в благоприятных для них условиях, при снижении защитных функций организма.
К причинам, которые могут вызвать патологические процессы в женской половой сфере, относятся также аборты, выкидыши, выскабливания, которые также вполне могут травмировать шейку матки и вызвать патологические изменения ее слизистой.
К самым редким факторам, которые могут спровоцировать цервицит относятся аллергические реакции на латекс, разнообразные спермициды и всевозможные средства интимной гигиены. Но такие причины являются весьма редкими, и только в сильно запущенной стадии могут вызвать цервицит.
При несвоевременном выявлении и на запущенной стадии такие цервициты могут трансформироваться в хроническое воспаление шейки матки. А оноуже намного хуже поддается лечению.
Поэтому крайне важно внимательно следить за своим состоянием здоровья, вовремя обращаться к врачу и проходить медицинский осмотр даже без каких-либо жалоб в половой сфере.
Симптоматика цервицитов
Симптомы и признаки воспалений могут быть как ярко выраженными, так и скрытыми.
При подозрении необходимо обратиться к врачу
Признаки воспаления матки следующие:
- Болезненные ощущения в нижней части живота. Такие боли носят преимущественно ноющий и тянущий характер. Они похожи на болезненность при менструации. Степень выраженности таких болей зависит от индивидуальных особенностей женского организма, ведь болевой порог у каждого разный, и от степени выраженности болезни.
- Выделения с примесью гноя, или слизи. Такие выделения также могут быть сильными, или чуть заметными.
- Болезненность при мочеиспускании.
- Дискомфорт и болезненность во время полового акта.
Такие признаки заболевания может обнаружить сама женщина. При осмотре у врача, опытный доктор определит визуально следующие признаки воспаления матки:
- Покраснение шейки матки.
- Рыхлая шейка матки.
- Отечность слизистой цервикального канала.
- Мелкие язвочки и кровоизлияния слизистой органа.
Важно! Хроническое воспаление шейки матки характеризуется менее выраженной отечностью. Также шейка матки гиперемирована. Выделения приобретают мутный окрас, цилиндрические ткани разрастаются, в шейке образуются псевдоэрозии, в очаге заболевания появляются кисты, цервикальный канал уплотняется.
Выраженность симптоматики данного заболевания полностью зависит также от возбудителя, который спровоцировал болезнь. Так наиболее бурно и ярко выраженно протекает болезнь, которую спровоцировали гонококки.
В таком случае все вышеперечисленные симптомы будут сильно выражены, и не заметить патологический процесс в женском организме просто нереально.
Налицо будут боли и выделения и гиперемия шейки матки. Гонококки являются причиной рыхлой шейки.
Но если болезнь вызвали хламидии, то симптоматика будет совсем не так выражена: она будет слабой, или заболевание может протекать и вовсе бессимптомно.
Трихомонады проявляют себя в виде мелких язвочек и кровоизлияний на слизистой цервикального канала.Если патология вызвана герпетическим вирусом, то при осмотре визуализируется яркая гиперемия шейки матки с множеством язвочек и кровоизлияний слизистой.
Способы диагностики
Диагностировать данную проблему можно исключительно на осмотре у врача и после всех необходимых анализов и манипуляций.
Сначала потребуется осмотр врача-гинеколога, который зачастую уже визуально видит данную проблему.
Но чтобы лечение такого недуга было по максимуму эффективным необходимо, прежде всего надо выявить причину недуга. Ведь только после устранения причины, возможно полностью вылечить болезнь.
После визуального осмотра с помощью гинекологических зеркал, опытный доктор обязательно назначит дополнительные анализы: микроскопию мазка, бакпосев, ПЦР.
Цитограмма воспаления точно покажет возбудителя недуга, и соответственно лечение будет более точным. Цитограммой обозначается взятие и анализ соскоба из цервикального канала.
При этом берется содержимое слизистой канала и детально исследуется.
Цитограмма точно покажет содержимое взятого мазка, обнаружит патогенную микрофлору, определит присутствие или отсутствие воспалительных секретов, раковых клеток, покажет количество лейкоцитов, эритроцитов и других клеток крови (если таковые имеются), и даже точно покажет соответствие эпителия возрастным особенностям женщины.
К проведению цитограммы следует подготовиться. Для этого необходимо в течении 2-3 дней не проводить никакие спринцевания, не пользоваться свечами, кремами, суппозиториями. За несколько дней до намеченного исследования следует воздержаться от половых контактов. Также за несколько дней до проводимого исследования необходимо прекратить прием гормональных, противозачаточных средств.
Лучше всего проводить данное исследование в середине цикла, на 14-15 сутки.
Внимание! Данное исследование безошибочно определит не только цервицит, но и болезни шейки матки диспластического характера, онкологические заболевания и предраковые формы.
Лечение цервицитов
Чтобы знать, как лечить воспаление шейки матки, необходимо точно определить возбудителя заболевания.
В зависимости от причины цервицита лечение заключается в приеме антибактериальных, или противовирусных препаратов.
Если болезнь спровоцирована инфекциями, то целесообразным будет лечение сумамедом, мономицин, максаквин, эритромицин и другими антибактериальными препаратами.
Если болезнь спровоцирована грибками рода Кандида, то антибактериальная терапия не назначается совсем, уместным будет прием противогрибковых препаратов, таких как дифлюкан и его аналоги.
Очень часто при таком заболевании доктора назначают свечи от воспаления шейки матки под названием тержинан. Это комплексный препарат местного воздействия. Также для местного применения используют хлорофиллипт, нитрат серебра, димексид. Такими растворами обрабатывают влагалище.
Труднее всего поддаются лечению такие воспалительные процессы вирусной этиологии. Обычно такие проблемы провоцирует вирус генитального герпеса. Такое лечение будет самым продолжительным и потребует применения и противовирусных препаратов, и иммуностимулирующих средств и применение иммуноглобулина.Важно! Самолечение при данной проблеме категорически запрещается. Подобрать необходимые препараты и разработать схему лечения может только доктор.
Воспалительные процессы данного характера могут быть спровоцированы и вирусом папилломы человека. В таком случае для лечения пригодятся цитостатики и интерфероны.
Если болезнь уже перешла в хроническую форму, то медикаментозное лечение может уже и не дать положительных результатов.
В таком случае потребуется применение современных хирургических методик. К ним относят: лазеротерапия, криотерапия, диатермокоагуляция.
Обязательным условием эффективного лечения является восстановление нормальной микрофлоры влагалища, независимо от возбудителей болезни.
Ни в коем случае не применяйте для устранения недуга самостоятельно средства народной медицины. Они в данном случае не окажут никакого положительного воздействия на данную проблему.
Важно также помнить, что такая проблема намного легче и быстрее устраняется на начальном этапе, когда еще не перешла в запущенную хроническую форму.
Профилактика цервицита
Любую болезнь проще предупредить, чем потом вылечить. Чтобы не допустить до цервицита следует прежде всего регулярно проходить профилактический осмотр у врача, избегать случайных половых контактов, пользоваться контрацептивами, не игнорировать элементарные гигиенические процедуры.
: Как лечить воспаление шейки матки
Подводя итог всего вышеизложенного, стоит отметить, что воспаление бывают совершенно разной этиологии, могут протекать как совсем бессимптомно, так и весьма бурно. Профилактика и лечение такого заболевания полностью зависит от возбудителя, который его спровоцировал, назначается схема лечения и необходимые препараты исключительно специалистом, после комплекса проведенных исследований.
9 факторов появления стеноза наружного зева шейки матки
Репродуктивная система у женщин обладает сложным строением. Основным органом считается матка, она имеет множество отделов, каждый из которых осуществляет определенные функции.
От их состояния зависит полноценное зачатие, прикрепление, вынашивание и рождение ребенка. Особое внимание стоит уделить наружному зеву шейки матки.
Каждая женщина должна знать что это, какую роль этот орган играет и для чего он нужен.
Что такое зев матки?
Зев – это отверстие в шейке матки, которые требуется для ее соединения с влагалищем. Он защищает полость матки от попадания в нее патогенных бактерий, инфекции.
Его открытие может производиться естественным и противоестественным способом. При нормальном состоянии у женщины в середине цикла данное отверстие находится в закрытом состоянии.
Разновидности
Зев или цервикальный канал шейки матки также нужен для защиты плода в период беременности от появления на свет раньше положенного срока. Поэтому отверстие в это время находится в закрытом состоянии.
Особое внимание стоит уделить разновидностям зева шейки матки. Он бывает внутренний и наружный. Они отличаются по способу локации в репродуктивной системе.
Что такое внутренний зев матки?
Внутренний зев матки находится в области между маткой и самой шейкой. Его невозможно прощупать руками, а женщина не способна его прочувствовать. При вынашивании ребенка он плотно закрыт и защищает плод от появления на свет раньше срока.
Что такое наружный зев шейки матки?
Наружный зев шейки матки это ее переход в область влагалища. Он выявляется при визуальном исследовании у гинеколога.
Может иметь отличия по формам у женщин:
- у рожавших;
- делали прерывание беременности;
- не сталкивались с беременностью.
Итак, наружный зев может быть следующих форм:
- округлой. Наружный зев этой формы обычно наблюдается у женщин, не переживших беременность, а также у которых не были вмешательства в полость матки при прерывании беременности;
- щелевидная. Зев может приобретать данную форму после травматических повреждений, микротравм в процессе родов, после прерывания беременности.
Иногда у женщин может наблюдаться непроходимость цервикального канала (окклюзия). Данное явление может быть врожденное или приобретенное. К врожденным патологическим процессам в развитии относится атрезия или стеноз наружного зева.
При стенозе отмечается сужение или полное отсутствие отверстия между полостью матки и влагалищем. Единственным лечением, которое сможет исправить нарушения, является хирургическое вмешательство реконструктивного вида. Но в большинстве случаев после нее отмечается стеноз (сужение) цервикального канала, оно требует повторного оперирования.
Стеноз шейки матки или сужение могут провоцировать и другие факторы:
- наличие воспаления, в который втянут цервикальный канал;
- болезни с инфекционным характером;
- рубцевание с патологическим типом;
- неправильное выскабливание полости матки;
- травматические повреждения, которые возникли во время родов и прерывания беременности;
- опухоли злокачественного характера;
- стеноз наружного зева может развиться при поражениях эндоцервицитом, эндометритом, эндометриозом;
- химические поражения (ожоги) поверхности слизистого слоя;
- после выполнения электрокоагуляции захаева шейки матки.
Помимо причин стоит учитывать и симптомы стеноза наружного зева шейки матки. Они помогут своевременно выявить данное состояние и быстро его устранить.
Важно! Если имеется врожденный стеноз наружного цервикального канала шейки матки, то его можно будет выявить при первых менструациях. Во время данного состояния кровяные выделения не могут выйти наружу и начинают скапливаться в матке, при этом она постепенно растягивается.
Нарушение менструаций может вызвать и другие неприятные симптомы:
- повышение температуры тела;
- может возникнуть ощущение слабости, озноба;
- усиленное отделение пота;
- иногда возникает потеря сознания;
- появление болевых ощущений в нижней области живота. Они могут становиться сильными при движениях, а иногда могут отдавать в область крестцово-поясничный отдел.
Расширение в наружном зеве выявляется в период вынашивания ребенка, данное состояние может проявиться на любом сроке. Это явление говорит о том, что шейка матки не способна нормально удерживать плод.
Расширение наружного зева может вызывать увеличение уровня мужских гормонов, которые делают структуру шейки матки мягкой. Также это состояние провоцирует многоплодная беременность, расстройство в развитии и травматические повреждения.
Обычно после обследования врач назначает ряд процедур, которые смогут предотвратить возможный выкидыш:
- прием лекарственных средств для укрепления структуры шейки матки;
- установка специального кольца, которое снимается на 37 неделе беременности;
- накладывание швов вокруг шейки матки.
Воспаление цервикального канала
Воспаление в наружном зеве могут вызывать причины с инфекционным и неинфекционным характером. Оно может произойти при гонококках, стрептококках, кишечной палочке, хламидиях, вирусах герпеса, кандидах и папилломах.
К неинфекционным причинам развития воспаления могут относиться следующие:
- эрозивные поражения;
- травматические повреждения;
- новообразования;
- опущение шейки матки.
Стоит отметить! Врачи для того чтобы точно установить причину развития воспалительного процесса в шейке матки назначают необходимое обследование. В обязательном порядке назначается соскоб.
Обычно воспаление в цервикальном канале выявляется во время первичной диагностики. При обследовании выявляется покраснение, отечность, проявление гнойных выделений.
Для выявления возбудителя требуется сдать материал для обследования, а именно проводится мазок, бактериологический посев выделений. После этого проводится исследование, которое поможет выявить половые инфекции.
Киста наружного зева шейки матки
При закупорке желез слизистого слоя наружного зева шейки матки развиваются кисты. Данный процесс связан с тем, что отток слизи становится медленным и это приводит к ее накоплению в протоках. Они в свою очередь со временем сильно расширяются.
Самыми частыми факторами развития кист являются воспалительные процессы шейки, прижигания эрозивного поражения. При этом данные образования считаются доброкачественными, внутри них обычно скапливается жидкость. Часто проявляются у женщин детородного возраста.
Особенности кист цервикального канала шейки матки:
- кисты могут быть двух видов – одиночного или множественного;
- образования могут проходить самостоятельно, по этой причине проведение лечебной терапии не является обязательным условием;
- они не провоцируют осложнений и не оказывают негативное влияние на состояние здоровья;
- они не оказывают воздействие на течение беременности, а также могут полностью рассосаться после рождения ребенка;
- вскрытие кист может быть проведено только в тех случаях, когда они имеют большие размеры, сопровождаются активным и непрерывным ростом.
Особенности наружного зева при беременности
После того как происходит успешное оплодотворение, область шейки матки плотно смыкается и до момента начала родовой деятельности находится в напряженном состоянии.
Примерно за одну или две недели до начала родов происходит разглаживание и раскрытие шейки матки, также уменьшаются размеры ее длины. Если вдруг данные состояния произойдут раньше, то врач может поставить угрозу выкидыша.
Наружный зев матки требуется для того, чтобы защитить организм, а точнее органы репродуктивной системы женщины от вредных бактерий. Он должен быть в нормальном состоянии, потому что любые нарушения могут спровоцировать развитие различных болезней и проблем со здоровьем. Регулярный осмотр и консультации с врачом помогут своевременно определить отклонения в состоянии цервикального канала.
